胃原发胃肠道间质瘤危险度分级的CT评估
2022-05-05吴佳美刘梦奇周印李庆姝张静毛芸
吴佳美,刘梦奇,周印,李庆姝,张静,毛芸*
1.重庆医科大学附属第一医院放射科,重庆 400016;2.重庆医科大学基础医学院病理教研室,重庆 400016;3.重庆市巴南区第二人民医院放射科,重庆 400054;*通信作者 毛芸 maoyun1979@163.com
胃肠道间质瘤(gastrointestinal stromal tumor,GIST)以胃的发病率最高(50%~60%)[1]。GIST具有临床异质性,有不同的预后风险。目前常用的肿瘤预后风险评估标准较多,中国最常用的是2008美国国立卫生研究院(national institutes of health,NIH)改良版标准(modified NIH,M-NIH)[2]。M-NIH标准基于有丝分裂指数、肿瘤大小、肿瘤部位和肿瘤是否破裂进行危险度分级(极低、低、中、高)。已有指南及相关文献表明,肿瘤具体生长部位与预后密切相关[3-4]。根据危险度不同,胃原发GIST的治疗及随访策略也具有差异[5-6],准确的术前分级评估是制订治疗方案的基准。
上述危险度分级评估均基于病理学检查,存在观察者间一致性较差[7]、取材样本量不足、肿瘤异质性大而抽样偏差大、肿瘤质脆操作不当可增加播散风险[8]等不足。增强CT作为GIST的标准检查方法,已有学者提出可以使用增强CT的部分定性和定量指标对GIST危险度分级进行术前评估作为病理学检查的补充,但CT风险评估尚无公认的定性及定量指标[9]。本研究拟通过分析增强CT中不同部位胃原发GIST的形态学定性和定量指标,以明确增强CT对于胃原发GIST术前危险度评估的分类价值。
1 资料与方法
1.1 研究对象 回顾性筛选重庆医科大学附属第一医院病理数据库中2011年9月—2020年10月经手术完整切除肿瘤并具有准确病理诊断结果的GIST患者543例。纳入标准:①病理证实为胃原发GIST;②有治疗前腹部增强CT数据。排除标准:①GIST复发;②既往有GIST治疗病史;③未检测核分裂数;④肿瘤大小<2 cm;⑤图像质量不佳影响影像征象分析。最终纳入192例患者共193个病灶,其中1例有2个病灶。本研究通过重庆医科大学附属第一医院伦理委员会批准(批准编号:2022-K7),并获得患者知情同意。
1.2 病理分级标准 采用M-NIH标准进行危险度分级评定[2],根据危险度分级将病灶分为低风险组(极低及低危险度)和高风险组(中及高危险度)。
1.3 CT检查 全腹部增强CT检查设备:Siemens Somatom Sensation 64、GE Discovery CT750m或GE LightSpeed VCT。螺旋CT扫描参数:管电压120 kV,自动毫安秒技术(有效毫安秒210~250 mAs),螺距1,旋转时间0.5 s,视野350 mm×350 mm,矩阵512×512,层厚5 mm,间距5 mm。患者禁食、禁饮至少3 h后行CT检查,扫描前5~10 min口服水500 ml。静脉注射碘非离子对比剂(300~370 mgI/ml)1~1.5 ml/kg行增强扫描,流速3 ml/s。动脉期扫描运用团注追踪技术,监测平面为腹主动脉腹腔干开口水平,触发阈值(100 Hu)后12 s扫描,静脉期和延迟期分别延迟28 s和50 s。
1.4 CT影像分析
1.4.1 定性分析 由1位具有5年腹部CT诊断经验的放射科主治医师(A)及1位具有10年经验的副主任医师(B)采用单盲法(不知病理结果及危险度分级)对图像进行分析,2位医师通过协商取得所有指标的一致性结果。按照原发病灶的具体部位划分为胃底、胃体、胃窦组。定性分析征象包括生长方式(内生型生长、外生型生长、混合型生长)、轮廓(圆形或椭圆形为规则,其他为不规则)、边界(清晰、不清晰)、有无破裂(肿瘤自发破裂而破入腹膜腔或术中破裂)、坏死或囊变(定义为门静脉期CT值<20 Hu区域)、溃疡、钙化、肿大淋巴结(短径≥1 cm)、器官侵犯(脂肪间隙消失)、粗大血管征(供血或引流的扩大血管-外周/中央/间隔的血管)、强化方式(门静脉期病灶与肝脏或肌肉的相对CT值:轻度强化:相对CT值≤肌肉;中度强化:肌肉<相对CT值<肝脏;明显强化:相对CT值≥肝脏)以及强化均匀度。
1.4.2 定量分析 由医师B对1位具有2年腹部CT诊断经验的低年资住院医师(C)进行测量培训,并随机抽取20例患者进行测量一致性分析,2位医师测量结果一致性好,由医师C对定量指标重复测量3次,取平均值,测量方法参考Chen等[10]和Wei等[11]的研究。各组定量指标包括:①病灶CT值测量,包括平扫(CTN)、动脉期(CTA)、静脉期(CTV)、延迟期(CTD)、增强峰期(CTmax)、动脉期绝对增强值(CTA-N=CTA-CTN)、静脉期绝对增强值(CTV-N=CTV-CTN)、延迟期绝对增强值(CTD-N=CTD-CTN)、门静脉期同平扫的比值(CTV/N=CTV/CTN)以及延迟期同静脉期的比值(CTD/V=CTD/CTV)。测量方法:避免坏死、钙化、出血及血管区域,每个期相勾画相同层面的感兴趣区(ROI),取2次平均值,ROI≥20 mm2,不均匀病灶取最大值和最小值的平均值。②病灶形状测量,测量方法参照Wei等[11]的研究(图1),测量四边形的4个角,每个角以其顶点命名为A、B、C、D。最长径(DAB)对应的角为角A和角B(A≥B),DCD对应的角为角C和角D(D≥C)。记录肿瘤形状角度比值(SAR),对于规则病灶,SAR为角A/角B的比值(A/B);对于不规则病灶,SAR为A/B、角D/角C的比值(D/C)中的较大者。

图1 不同形状病灶的CT定量分析测量
1.5 统计学方法 使用SPSS 25.0及MedCalc 19.7.0软件进行分析。服从正态分布的计量资料以±s表示,两组比较采用t检验;不符合正态分布的计量资料以M(Qr)表示,用Mann-WhitneyU检验;计数资料以例(%)表示,组间比较采用χ2检验或Fisher精确概率法。将单因素分析结果中有统计学意义者纳入二元Logistic回归(向前法),得到各组高危险组的独立预测因子及多变量预测模型;各组预测模型的诊断效能通过绘制受试者工作特征(ROC)曲线进行评估,同时计算各模型的敏感度、特异度、准确度、阳性预测值、阴性预测值。上述统计均按病灶数进行。P<0.05为差异有统计学意义。
2 结果
2.1 胃原发GIST病灶的定性及定量指标分析 胃底组的高低风险组边缘轮廓、坏死或囊变、强化方式、粗大血管征、Ki-67、DAB、角B、角C、角D等差异有统计学意义(P均<0.05),胃体组的高低风险组边界、坏死或囊变、强化方式、粗大血管征、DAB、角A、角C等差异有统计学意义(P均<0.05),胃窦组的高低风险组DAB、CTN差异有统计学意义(P均<0.05),其他指标差异均无统计学意义(P均>0.05),见表1、2。
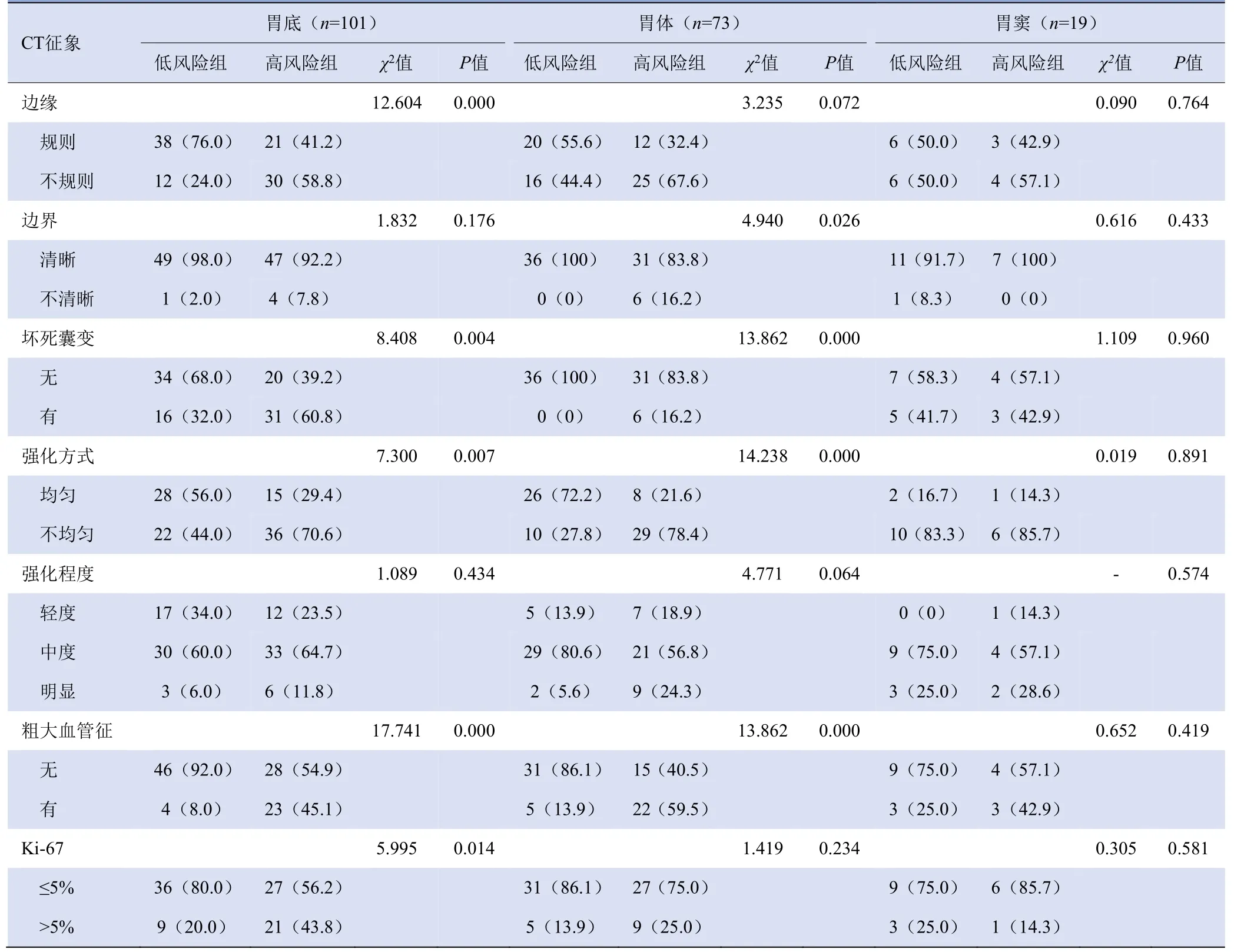
表1 胃原发GIST各CT定性指标单因素分析[例(%)]
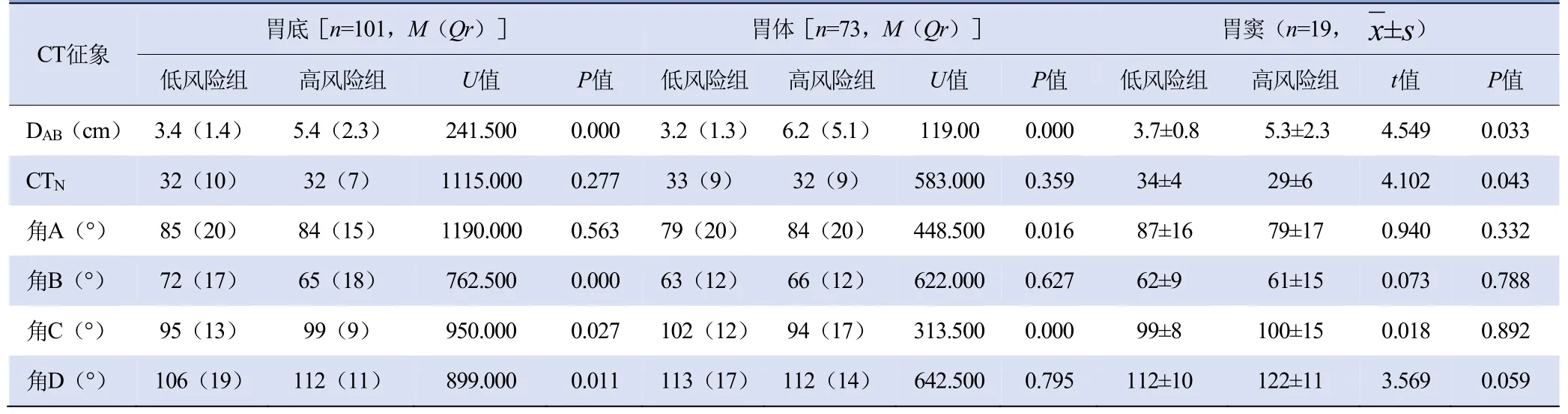
表2 胃原发GIST各CT定量指标单因素分析
3.2 胃原发GIST定性指标与危险度的关系 本研究发现胃底组和胃体组的危险度分级均与坏死或囊变、强化均匀性、粗大血管征相关,与Chen等[12]的研究相符;而胃窦组上述指标与危险度分级并不相关,可能与本研究胃窦组数量不足有关,或是因GIST部位不同所致。另外,蒋明巧等[13]研究显示Ki-67与危险度分级有良好的相关性,本研究单因素分析中胃底组符合前者的结果,但多因素分析以及胃体组和胃窦组的Ki-67指数数危险度分级无明显相关性。本研究结果表明Ki-67指数同其他指标之间存在关联,但并非危险度分级的独立预测因子,可能因为样本量小导致的抽样误差较大而使结果不同。
2.2 胃原发GIST多变量预测模型ROC曲线分析 将胃底组、胃体组、胃窦组单因素分析有统计学意义的指标分别纳入二元Logistic回归分析后,最终各组高风险组的独立预测因子分别为,胃底组:DAB(OR=5.486,95%CI2.744~10.970);胃体组:强化均匀性(OR=5.185,95%CI1.519~17.699)、粗大血管征(OR=8.1,95%CI2.018~32.315)、角C(OR=0.912,95%CI0.854~0.974);胃窦组:CTN(OR=0.755,95%CI0.583~0.978)。3组二元Logistic回归方程模型诊断效能见表3及图2。
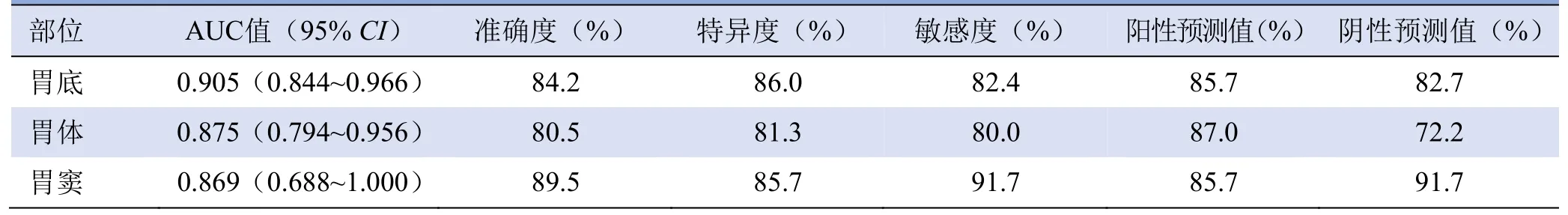
表3 胃原发GIST多变量预测模型的诊断效能
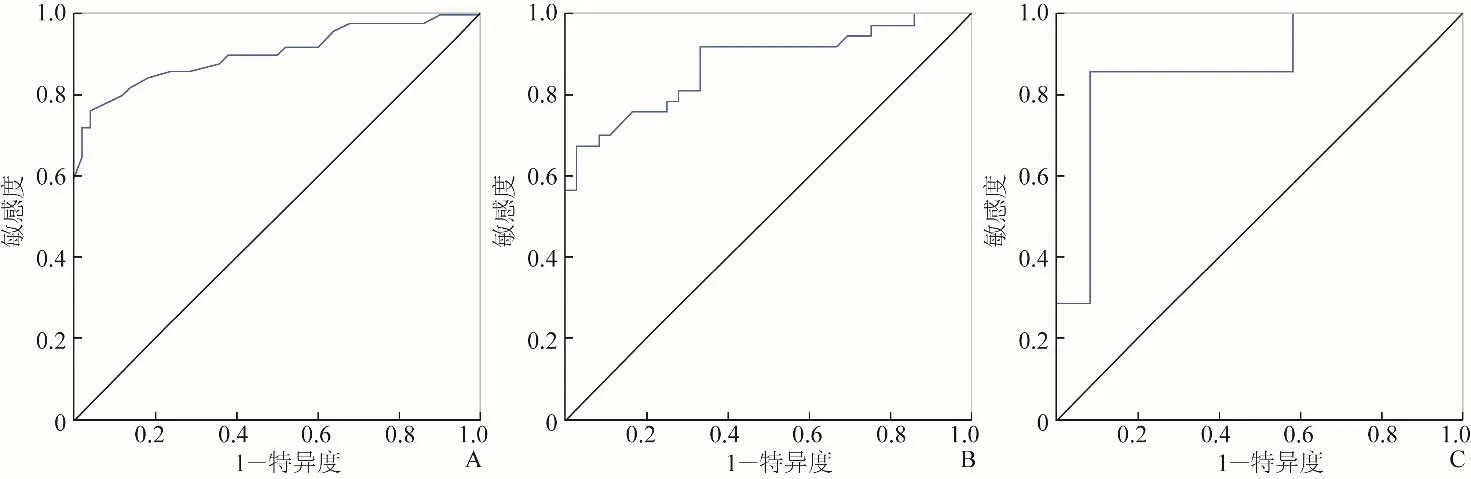
图2 胃原发GIST多变量预测模型的ROC曲线。A.胃底组;B.胃体组;C.胃窦组
3 讨论
3.1 胃原发GIST危险度预测模型的诊断效能 本研究将193个胃原发GIST病灶依据具体部位分为3组,结果显示胃底组的诊断效能最高,ROC曲线下面积(AUC)为0.905,其高风险组的独立预测因子为病灶长径;3组独立预测因子均不相同,表明胃原发GIST因生长的具体部位不同肿瘤危险度分级的预测指标不同,与Hølmebakk等[4]的研究相符,可能与不同部位胃原发GIST的基因型不同有关,需要进一步研究证实。
肿瘤破裂在本研究3个部位中均与胃原发GIST的危险度分级不相关,与Yanagimoto等[14]的研究不同,可能与本研究病灶中破裂者极少(仅胃底组1例破裂病灶)相关。
3.3 胃原发GIST定量指标与危险度的关系 与Wei等[11]的研究不同,本研究中对于胃底组和胃体组,A/B或D/C均与胃原发GIST的危险度分级不相关;而角C与肿瘤危险度分级相关,其值越小,分级越高。但Wei等[11]的研究和本研究均表明GIST肿瘤的形态越不规则,危险度分级越高,与Chen等[15]的报道相符。
既往研究中,胃肠道间质瘤的CT定性及定量指标所得高风险组预测模型的诊断效能平均约为0.860,长径、部位、BiA/SmA比值[对于规则病灶,A、B点为肿瘤最长直径的顶点,取角A和角B为大角(big angle,BiA)和小角(small angle,SmA)]、坏死、不均质、黏膜溃疡、瘤内出血、位置(胃与其他)、EVFDM和肠系膜脂肪浸润、CTV-D/CTV-P、体积为独立预测因子,其中长径为独立预测因子的概率最大(6/9)[12,16-20]。而本研究各高风险组预测模型诊断的AUC值均在0.868以上,表明每组的有效定性定量指标对胃原发GIST的危险度分级具有可靠的诊断效能。另外,虽然DAB在胃体组和胃窦组中不是独立预测因子,但其反映了肿瘤大小,在武装部队病理学研究所标准[3]和M-NIH标准中,肿瘤大小均是划分GIST危险度分级的重要指标。在胃底组(101/193)中,DAB作为唯一的独立预测因子,诊断效能达0.905(95%CI0.844~0.966),表明DAB对胃原发GIST,尤其是胃底原发GIST有风险评估的重要意义,与既往研究相符。
3.4 本研究的局限性 ①胃窦组纳入病例数不足,导致部分结果不准确,其原因是胃窦发病率较低(约17.1%[4]);②缺乏模型验证,对模型泛化性尚不明确;③本研究仅进行了CT形态学的定性及定量分析,下一步将借鉴既往研究[21],结合MRI方式,对数据进行深度挖掘、使用影像组学等方法,或可进一步提高诊断效能。
总之,本研究针对不同发病部位胃原发GIST成功建立了有较高诊断效能的影像风险预测模型,可对胃原发GIST危险度进行术前评估,从而为病理学评估提供有效补充。
