子宫全切术后盆底功能障碍性疾病发生危险因素Logistic回归分析及预测模型建立
2021-09-22刘艳娟张斌王慧敏李晶李英惠熊俊坤
刘艳娟,张斌,王慧敏,李晶,李英惠,熊俊坤
子宫全切术是一种常见的妇科手术方式,主要用于子宫肌瘤、子宫内膜增生、子宫腺肌瘤或不保留子宫等子宫疾病患者[1-2]。而盆底功能障碍性疾病(pelvic floor dysfunction,PFD)是子宫全切术后较为常见的并发症,主要表现为尿失禁、盆腔器官脱垂、性功能障碍等,导致患者身体功能下降,影响患者生活质量[3-4]。目前对于PFD的发病机制尚未明确,为进一步探讨子宫全切术后PFD发生影响因素,本研究将我院90例预行子宫全切术患者作为研究对象,对其一般资料进行Logistic回归分析及预测模型建立,探究子宫全切术后PFD发生的影响因素,现报道如下。
1 资料与方法
1.1 一般资料
选取2017年9月至2019年9月保定市第三中心医院妇产科收治的90例预行子宫全切术患者进行前瞻性研究,研究获医院伦理委员会批准。子宫全切术后根据患者发生PFD情况,分为无PFD组(38例)和PFD组(52例)。
纳入标准:① 符合《妇产科学》中子宫疾病相关诊断标准,年龄>18岁;② 一般检查符合手术指征者;③ 临床资料完整;④ 术前无盆底肌功能障碍;⑤ 患者知情且签署知情同意书。排除标准:① 合并子宫恶性肿瘤疾病者;② 卵巢切除者;③ 沟通困难或精神障碍;④ 拒绝或不配合研究者。
1.2 方法
收集患者年龄、超重或肥胖、妇产手术史、人工流产史、孕次、产次、术前住院时间、术前肠道准备、手术时间、术中出血量、吸烟或饮酒、合并糖尿病、合并高血压、便秘、饮食不规律、缺乏锻炼等资料,采用χ2检验对两组16个危险单因素进行差异分析。并对16个单因素进行多因素Logistic回归分析,筛选出对子宫全切术后PFD发生具有统计学意义的单因素。然后对筛选出的影响因素根据回归系数建立合适的预测模型,采用χ2检验评估预测模型的拟合优度,并绘制受试者工作特征曲线(receiver operating characteristic curve,ROC)。
1.3 相关诊断标准
体质量指数(body mass index,BMI)高于23.9 kg/m2为超重,BMI高于30 kg/m2为肥胖;收缩压高于140 mmHg,舒张压高于90 mmHg为合并高血压;空腹血糖高于7 mmol/L,餐后2 h血糖高于11.1 mmol/L为合并糖尿病。
1.4 统计学方法
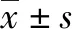
2 结果
2.1 两组各危险因素情况比较
子宫全切术后发生PFD 52例,占比57.78%,无PFD 38例,占比42.22%。两组各危险因素比较,PFD组年龄>45岁、存在超重或肥胖、孕次>2次、产次>2次、存在吸烟或饮酒占比与无PFD组比较差异有统计学意义(P<0.05)。而妇产手术史、人工流产史、术前住院时间、术前肠道准备、手术时间、术中出血量、合并糖尿病、合并高血压、便秘、饮食不规律、缺乏锻炼等11个因素两组比较差异无统计学意义(P>0.05),详见表1。
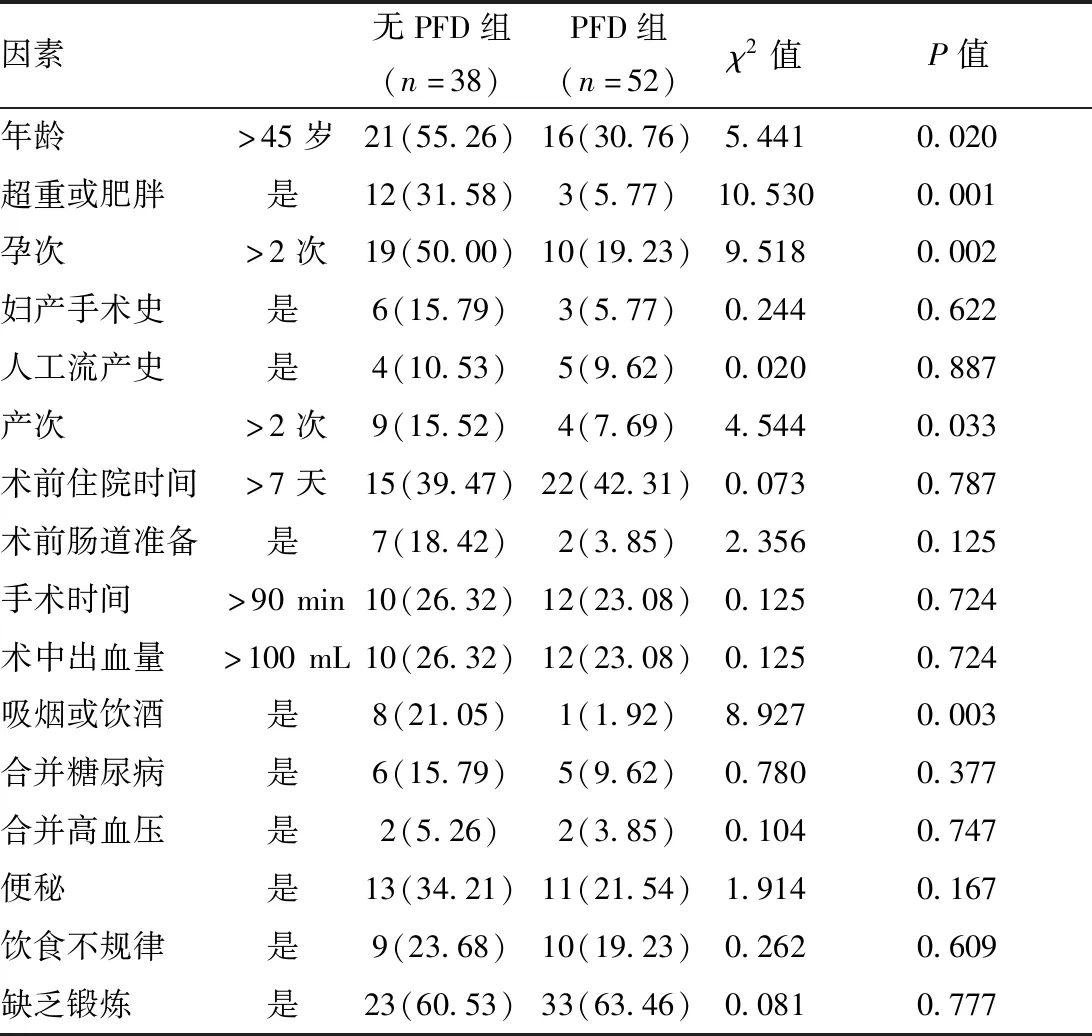
表1 两组各危险因素情况比较[例(%)]
2.2 子宫全切术后盆底功能障碍性疾病发生的多因素分析
将有统计学差异的5个危险单因素纳入多因素回归分析,采用Logistic回归方程进行分析,结果显示,年龄>45岁、超重或肥胖、孕次>2次、产次>2次、吸烟或饮酒是子宫全切术后PFD发生的影响因素(OR>1,P<0.05),详见表2。
2.3 预测模型的建立
对Logistic回归分析筛选出的危险因素中最小β值对应的变量赋分为1,其他变量β值除以最小值后四舍五入取整数,获得整数分值后构建危险评分系统,其中年龄>45岁、孕次、产次为1分,超重或肥胖、吸烟或饮酒为2分。总分0~7分。根据危险评分系统对患者一般资料进行评分,分析不同评分患者子宫全切术后PFD发生情况。结果显示,评分越高,PFD发生率越高,并且评分为0分和1分患者无PFD发生,评分为6~7分PFD发生率为100%。
2.4 预测评估模型的预测价值
绘制危险评估模型预测子宫全切术后PFD发生的ROC曲线,以危险评分总分作为自变量,以术后PFD作为因变量(是=1,否=0)。结果显示ROC曲线下面积0.848(95%CI:0.772-0.934),以8.94分为最佳临界值,此时的敏感度和特异度分别为85.3%和80.2%,Hosmer-Lemeshow拟合优度检验r=4.4,P=0.479,见图1。
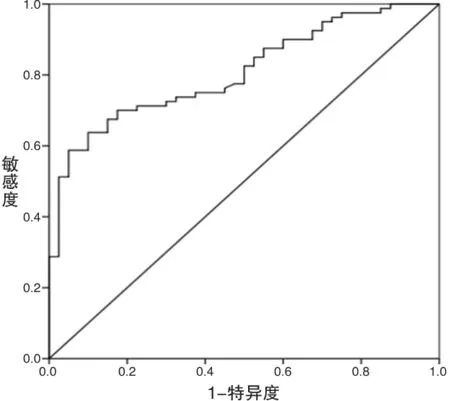
图1 预测模型对预测子宫全切术后PFD发生的ROC曲线
3 讨论
子宫全切术会导致盆底结构和神经的损伤,影响血管营养供给,从而导致PFD的发生,严重影响患者生活[5-6]。了解PFD发生的原因,给予及时有效的干预措施,对预防PFD发生,改善患者术后生活质量具有重要意义。相关研究表明,子宫全切术后PFD的发生与盆底结构的改变具有较大关联[7-8],而影响盆底结构的具体因素个体差异较大,尚无公认评估模型或标志物。
本研究将PFD组和无PFD组的一般资料进行比较分析,结果显示年龄>45岁、超重或肥胖、孕次>2次、产次>2次、吸烟或饮酒是子宫全切术后PFD发生的影响因素。45岁以上女性随着更年期和绝经期的到来,卵巢功能逐渐降低,雌激素分泌逐渐减少,加之年龄增加,肌肉收缩能力下降,盆底肌肉功能降低,在手术操作中受损后不易恢复,从而增加PFD的发生[9-10]。而肥胖或超重女性对盆底组织的挤压加重,对盆底肌肉、神经等造成牵扯、撕拉作用,影响盆底组织功能。且过高的体质量会导致腹压的升高,从而导致PFD的发生[11-12]。而怀孕和分娩次数较多者,因多次胎儿对盆底组织的挤压,
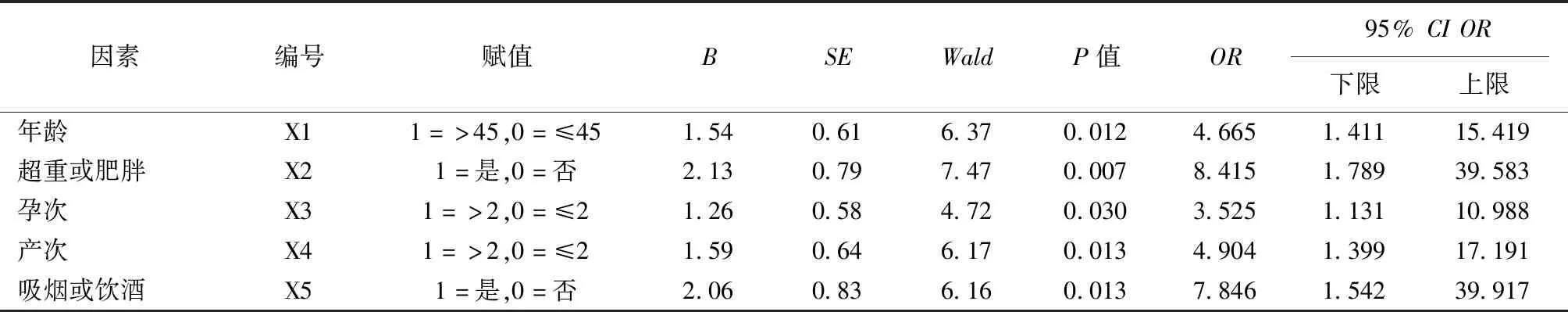
表2 子宫全切术后PFD发生的多因素分析
使得盆底张力降低,影响盆底肌肉组织恢复。在分娩时产钳的使用也会加剧盆底肌肉、神经、韧带等组织损伤,造成盆底肌收缩功能的减退,进而引发PFD[13-14]。另外,长期吸烟者易患支气管炎和其他肺部疾病,影响腹压上升,从而对盆底功能造成影响。而长期饮酒会影响膀胱正常收缩功能,导致溢尿,而影响膀胱组织功能[15]。因此,吸烟或饮酒可诱发PFD的发生[16-17]。故对于年龄较大女性子宫全切术后需进行盆底功能康复训练,对于多次怀孕及分娩女性需加强饮食控制,减轻对盆底组织的负担,并需保持良好的生活习惯,少烟、少酒、多运动,保持良好体态,以预防PFD的发生[18-19]。
根据以上5个危险因素建立危险评分系统,对子宫全切术后PFD发生的ROC曲线下面积0.848(95%CI:0.772-0.934),以8.94分为最佳临界值,此时的敏感度和特异度分别为85.3%和80.2%,Hosmer-Lemeshow拟合优度检验r=4.4,P=0.479,说明预测模型评分系统对于子宫全切术后PFD发生具有较好预测价值,敏感度和特异度较好,可为临床预防PFD的发生提供可靠参考。本研究以我院就诊的患者一般资料中相关的16项进行Logistic回归分析,将可能影响子宫全切术后PFD发生的危险因素带入预测模型中,并绘制ROC曲线对预测子宫全切术后PFD的发生敏感度和特异度高达80%以上,具有较好预测价值。
综上所述,年龄>45岁、孕次>2次、产次>2次、超重或肥胖、吸烟或饮酒是子宫全切术后PFD发生的危险因素,根据以上因素建立的预测模型对预测子宫全切术后PFD发生具有潜在应用价值。
