经腹腔镜子宫/阴道骶骨固定术与改良式全盆底功能重建术治疗盆腔脏器脱垂的疗效比较▲
2019-11-21杨铧琦
冯 洁 杨铧琦
(1 四川省成都市温江区人民医院妇科,成都市 611130,电子邮箱:ljianliang1965@163.com;2 四川省遂宁市中心医院妇产科,遂宁市 629000)
盆腔器官脱垂(pelvic organ prolapse,POP)是中老年女性的多发病,近年来发病率有明显上升趋势,对患者生活质量造成严重影响[1]。女性盆底由封闭骨盆出口的多层肌肉和筋膜组成,有尿道、阴道和直肠穿出,盆底组织对保持子宫、膀胱、直肠等盆腔器官位于正常位置起重要作用。轻度POP患者一般无特殊不适,重度POP患者可自觉有阴道块状物脱出,伴不同程度的腰骶部酸痛或下坠感,站立过久或劳累后症状明显,卧床休息后症状减轻,还可伴有排便、排尿困难,暴露在外的宫颈或阴道壁长期与衣裤摩擦,可导致局部宫颈或阴道壁出现溃疡、出血、继发感染等。手术治疗可有效缓解POP患者的临床症状,目前常用的手术方法有腹腔镜子宫/阴道骶骨固定术(laparoscopic uterine/sacral colpopexy,LUSC)、改良全盆底重建术(modified total pelvic floor reconstruction,MTPFR)。本研究比较LUSC与MTPFR治疗POP患者的疗效及安全性,现报告如下。
1 资料与方法
1.1 临床资料 选取2016年10月至2017年10月在成都市温江区人民医院接受手术治疗的86例POP患者作为研究对象。纳入标准:(1)符合POP临床诊断标准[2];(2)均为经产妇;(3)自愿加入本研究,并签署知情同意书。排除标准:(1)有脱垂相关手术、盆底修复手术、子宫切除手术史患者;(2)有手术禁忌患者。按随机数字表法将研究对象分为对照组与观察组,每组43例。其中对照组患者年龄48.1~70.2(58.3±11.1)岁;POP定量(POP quantification,POP-Q)[3]评分法分期Ⅱ期14例,Ⅲ期12例,Ⅳ期17例。观察组患者年龄46.1~73.3(56.7±12.3)岁;POP-Q分期Ⅱ期15例,Ⅲ期10例,Ⅳ期18例。两组患者的年龄、POP-Q分期等一般资料比较,差异均无统计学意义(均P>0.05),具有可比性。本研究获得医院伦理委员会批准。
1.2 方法 对照组患者采用MTPFR治疗,手术操作如下:将强生公司生产的Gynemesh聚丙烯网片裁类“蜻蜓”型,参考文献[4]中改良式MTPFR操作方法,严格按照操作要求和规范行手术治疗。根据患者病情和基础健康状况决定麻醉方式,取膀胱截石位,常规消毒铺巾,导尿排空膀胱。距尿道外口下1 cm切开阴道前壁黏膜,分别在尿道外口水平两侧生殖股皮皱外2 cm、上方2 cm作标志点,切开一小口,用特制的穿刺针沿蝶形导引杆方向穿出,分别于闭孔窝及坐骨棘水平穿透盆筋膜腱弓,取出穿刺针。按常规手术方法行全子宫及双侧附件切除术,向两侧分离阴道后壁黏膜至侧盆壁,在肛门外下3 cm做0.5 cm的小切口,以吊带放置器向坐骨结节方向避开直肠穿入前壁网片剪出的吊带,出口在阴道后壁顶端黏膜下坐骨棘水平,丝线缝合臀部切口。
观察组患者采用LUSC治疗,手术操作如下:患者取膀胱截石位,麻醉成功后,制造人工气腹,经穿刺孔放置10 mm Trocar,置入腹腔镜镜头,患者取头高脚低位,分别在腹部左右两侧置入5 mm Trocar为操作孔。台下杯状举宫杯向前顶宫体,行腹腔镜下全子宫及双附件切除术;将网片修剪成Y型,钝性分离膀胱与阴道壁之间的疏松组织及阴道后壁与直肠之间的间隙。置入Y型网片,两短支用丝线固定于阴道黏膜,长臂经阴道后穹窿置入腹腔。经阴道上推残端使顶点位于坐骨棘水平上方1 cm;沿右侧直肠旁打开右侧骶岬至道格拉斯窝后腹膜,与网片等宽,将网片无张力包埋于腹膜后,末端予不可吸收线固定于右侧骶岬无血管区,关闭后腹膜。
1.3 疗效观察及效果评估 (1)比较两组患者术前、术后12个月POP-Q评分[3],包括阴道前壁中线距处女膜3 cm处(Aa)、阴道顶端或前穹隆到Aa点之间阴道前壁上段中的最远处(Ba)、宫颈或阴道顶端(C)、会阴体(Pb);阴道总长度(TVL)、阴道后壁(Bp)、后穹隆(D)的分值。(2)比较两组患者术后住院时间、治愈率、复发率及并发症发生率。治愈:术后12个月子宫或阴道穹隆POP-Q分期<Ⅰ期,即C点≤(TVL-2)cm。术后并发症包括膀胱损伤、尿潴留、会阴部疼痛、补片暴露、新发尿失禁等。(3)分别于术前及术后6个月采用盆底功能障碍性疾病症状问卷简表(Pelvic Floor Distress Inventory-short form 20,PFDI-20)[5]评价两组患者恢复效果,包括排便症状、排尿症状、POP症状评分,分数越高效果越好;(4)分别于术前及术后12个月采用盆腔脏器脱垂、尿失禁性功能问卷(Pelvic Organ Prolapse Incontinence Sexual Questionnaire short form 12,PISQ-12)[6]从生理、情感、性伴侣3个方面评估性生活质量,分数越高表明性生活质量越好;采用主观症状改善评分(Patient Global Impression of Change,PGI-C)[7]评估患者性生活主观满意度,评分越高表明满意度越高。
1.4 统计学分析 采用SPSS 22.0软件进行统计分析。计量资料用(x±s)表示,比较采用t检验;计数资料采用例数或百分数表示,比较采用χ2检验。以P<0.05表示差异有统计学意义。
2 结 果
2.1 两组患者手术前后POP-Q评分比较 两组患者术前POP-Q各项评分比较,差异均无统计学意义(均P>0.05),两组患者术后12个月POP-Q各项评分较术前均有明显改善,且观察组改善程度均优于对照组(均P<0.05),见表1。

表1 两组患者手术前后POP-Q评分比较(x±s,分)

组别nC术前术后t值P值D术前术后t值P值对照组430.92±1.63-3.45±1.3710.921<0.001-3.18±1.61-4.50±1.712.3970.021观察组430.96±1.46-3.94±1.4516.468<0.001-3.55±2.06-4.88±0.933.7340.001 t值-0.126-1.607-0.900-1.257P值 0.900<0.001 0.370<0.001

组别nTVL术前术后t值P值pb术前术后t值P值对照组436.86±0.975.80±0.835.900<0.001-1.91±1.73-2.87±0.042.345 0.024观察组436.58±0.685.54±0.710.992<0.001-2.30±1.15-2.93±0.103.774<0.001 t值1.550 4.443-1.231-3.653P值0.125<0.001 0.222<0.001
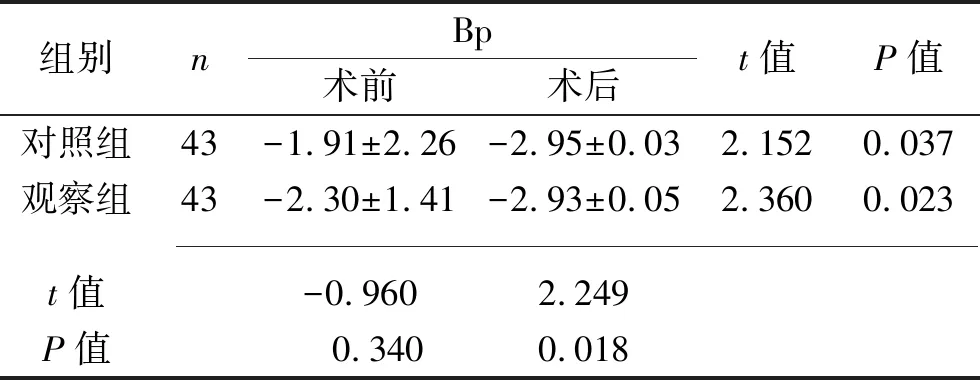
组别nBp术前术后t值P值对照组43-1.91±2.26-2.95±0.032.1520.037观察组43-2.30±1.41-2.93±0.052.3600.023 t值-0.9602.249P值 0.3400.018
2.2 两组患者术后指标比较 观察组术后住院时间短于对照组,治愈率高于对照组,并发症发生率、脱垂复发率均低于对照组(均P<0.05),见表2。

表2 两组患者术后指标比较
2.3 两组患者手术前后盆底功能症状评分及性生活满意度评分比较 治疗前,两组患者PFDI-20量表评分、排便症状评分、排尿症状评分、POP症状评分、PISQ-12评分及PGI-C评分比较差异均无统计学意义(均P>0.05)。术后6个月,两组患者PFDI-20量表评分、排便症状评分、排尿症状评分、POP症状评分均高于术前,且观察组均高于对照组(均P<0.05);术后12个月,两组患者PISQ-12评分均高于术前,PGI-C评分均低于术前,且观察组PISQ-12评分及PGI-C评分均高于对照组(均P<0.05)。见表3。

表3 两组患者手术前后盆底功能症状评分及性生活满意度评分比较(x±s,分)
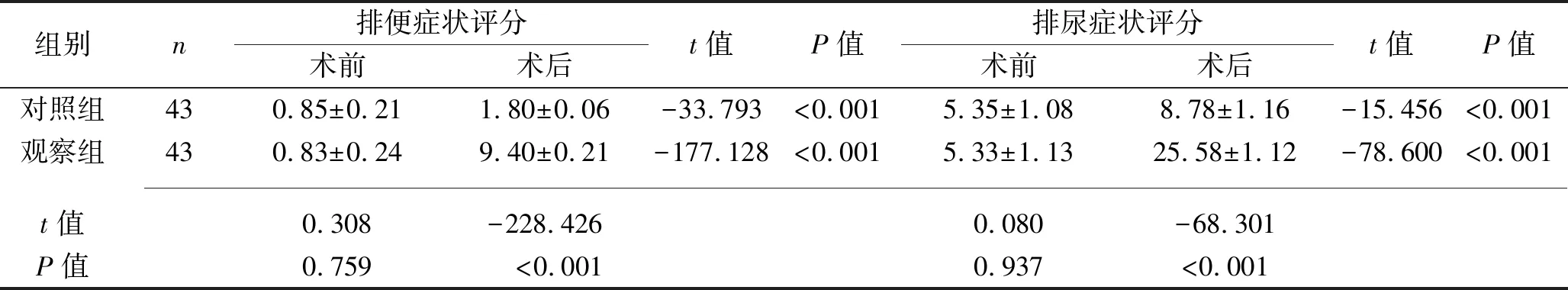
组别n排便症状评分术前术后t值P值排尿症状评分术前术后t值P值对照组430.85±0.211.80±0.06-33.793<0.0015.35±1.088.78±1.16-15.456<0.001观察组430.83±0.249.40±0.21-177.128<0.0015.33±1.1325.58±1.12-78.600<0.001 t值0.308-228.4260.080-68.301P值0.759 <0.0010.937<0.001
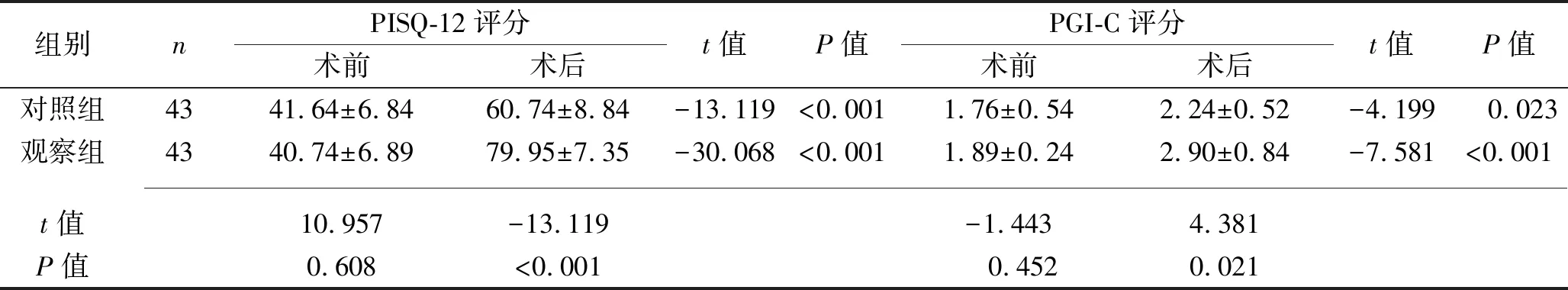
组别nPISQ-12评分术前术后t值P值PGI-C评分术前术后t值P值对照组4341.64±6.8460.74±8.84-13.119<0.0011.76±0.542.24±0.52-4.199 0.023观察组4340.74±6.8979.95±7.35-30.068<0.0011.89±0.242.90±0.84-7.581<0.001 t值10.957-13.119-1.4434.381P值0.608<0.001 0.4520.021
3 讨 论
POP指的是盆底支持组织因受多种因素影响变得薄弱,导致盆腔器官出现不同程度下降移位,进而导致器官位置、功能发生异常的一种疾病,临床症状主要表现为外阴部有块状物脱出、炎症、出血、排便及排尿异常等,严重影响患者生活质量[8]。目前临床上多采用手术治疗POP,传统手术方式(如阴式子宫切除术、阴道壁修补术)可使患者临床症状等到一定改善,但术后复发率高,不利于改善患者盆底功能及性生活质量[7]。POP的治疗原则与重点在于通过解剖结构复位方式使器官功能得到有效恢复[9]。LUSC与MTPFR在POP患者治疗中的应用越来越广泛,两种术式均可纠正患者盆底解剖异常,促进盆底功能恢复,但两种术式的总体效果、安全性、预后等均存在一定差异[10]。MTPFR是将盆底部位当作一个存在相关性的有机整体,凭借悬吊实现盆腔器官脱垂部分修复,获得良好固定效果[11],该种术式借助生物补片主体、侧臂使盆底整体支持结构获得进一步加固,术后复发率相对较低。MTPFR的特点主要表现在缩短手术操作时间,降低网片侵蚀风险[12]。研究发现,采用MTPFR治疗POP,患者治愈率可超过90%,且网片相关并发症发生率较低[13]。但也有研究表明,MTPFR治疗POP对改善患者盆底功能的效果欠佳,术后患者性交困难发生率较高,不适用于年轻患者[14]。LUSC治疗POP患者有以下优势:(1)可实现全面无张力修补盆底存在的缺陷,借助与周围组织间产生的摩擦力使置入网片获得更好固定,降低术后复发率;(2)手术操作未进入腹腔,不会影响肠道,有效避免患者周围组织、脏器受到不必要损伤,手术安全性更高;(3)以腹腔镜作为辅助行手术操作,视野清晰度更高,暴露更加全面,间隙分离难度大大减小,进而降低神经血管损伤发生风险,减少术中出血量;(4)腹腔镜下手术创伤更小,可减轻患者疼痛,且术后瘢痕面积小,美观度更高,可更好满足女性患者的要求[15]。Coates等[16]研究表明,采用LUSC治疗POP患者,其术后性生活质量改善效果更加理想。
本研究结果显示,采用LUSC治疗的观察组患者,其术后POP-Q评分、盆底功能症状评分(包括PFDI-20量表评分、排便症状评分、排尿症状评分、POP症状评分)及性生活质量、满意度评分(包括PISQ-12评分、PGI-C评分)均高于采用MTPFR治疗的对照组(均P<0.05),说明与MTPFR相比,LUSC治疗POP可使患者盆底功能获得更大程度的改善,进而提高患者性生活质量。本研究结果显示,观察组术后住院时间短于对照组,主观满意度、治愈率均高于对照组,并发症发生率、脱垂复发率均低于对照组(均P<0.05),提示采用LUSC治疗POP患者可有效改善手术效果,减少并发症,降低脱垂复发风险,提高主观满意度和治愈率。
综上所述,与MTPFR相比,采用LUSC治疗POP患者,症状改善效果和安全性更高,总体疗效及性生活改善效果更理想。但本研究仍存在不足之处,如研究样本量较少、随访时间较短等,日后仍需进行大数据、多中心的前瞻性研究,进一步证实该结论。
