治疗性早产267例临床分析
2017-01-07王华马小艳
王华++++++马小艳
[摘要]目的 探讨治疗性早产的发生率、发生因素、分娩方式、分娩时机及对母婴预后的影响。方法 回顾性分析2012年1月~2015年12月江苏大学附属医院发生的267例治疗性早产的临床资料,分析治疗性早产的发生因素、不同孕龄治疗性早产儿的并发症及围生儿死亡情况。结果 治疗性早产发生率为3.33%,占早产总例数的51.35%。产前出血、妊娠期高血压疾病是导致治疗性早产的前两位因素。治疗性早产组的剖宫产率显著高于自发性早产组,差异有统计学意义(P<0.01)。治疗性早产组的早产儿窒息率显著低于自发性早产组,差异有统计学意义(P<0.01)。治疗性早产组的产妇产后出血率及围生儿死亡率显著低于自发性早产组,差异有统计学意义(P<0.05);孕龄≥34周的早产儿并发症发生率及围生儿死亡率明显低于孕龄<34周的早产儿,差异有统计学意义(P<0.01)。结论 治疗性早产已逐渐成为早产的主要原因,适时选择治疗性早产对降低孕产妇死亡率及提高围生儿存活有益处。
[关键词]治疗性早产;发生率;发生因素;分娩方式;分娩时机;剖宫产术
[中图分类号] R714.21 [文献标识码] A [文章编号] 1674-4721(2016)10(c)-0075-04
[Abstract]Objective To explore the incidence rate,occurrence factor,delivery methods,delivery opportunity in medical-indicated preterm labor and the influence on the prognosis of pregnant women and the newborns.Methods The clinical data of 267 cases of medical-indicated preterm labor in Affiliated Hosipital of Jiangsu University from Jamuary 2012 to December 2015 were analyzed retrospectively.The cause of medical-indicated preterm labor was analyzed.The complications and mortality of medical-indicated preterm labor infants in different pregnanly weeks were analyzed.Results The total incidence rate of medical-indicated preterm labor was 3.33%,accounting for 51.35% of the total recorded preterm births.The top two causes of the medical-indicated preterm labor were antepartum hemorrhage and hypertensive disorders complicating pregnancy.The cesarean section rate of medical-indicated preterm labor delivery was higher than that of natural premature deliver,with significant difference (P<0.01).The rate of pretem infants suffocation in medical-indicated preterm labor was lower than that in the natural prermature delivery,with significant difference (P<0.01).The rate of postpartum hemorrhage,death of prematal infants in medical-indicated preterm labor was lower than that of natural premature delivery,with significant difference (P<0.05).The incidence rate of complication and death rate of preterm infants with gestational weeks greater than or equal to 34 weeks was lower than that of preterm infants with gestational weeks less than 34 weeks,with significant difference (P<0.01).Conclusion The medical-indicated preterm labor has became the main reason of the preterm birth.Appropriate choice of medical-indicated preterm labor can be beneficical to reduce the mortality of pregnant women and increase survival rate of prenatal infants.
[Key words]Medical-indicateel preterm labor;Incidence rate;Occurrence factor;Delivrery method;Delivery opportunity;Cesarean section
治疗性早产是指因妊娠并发症或合并症而需要提前终止妊娠者[1],占早产总数的8.7%~35.2%,平均为25.0%[2]。近年来,治疗性早产有上升趋势,本文对我院收治的治疗性早产进行分析总结,探讨其发生率、发生因素、分娩方式及对母儿预后的影响。
1资料与方法
1.1一般资料
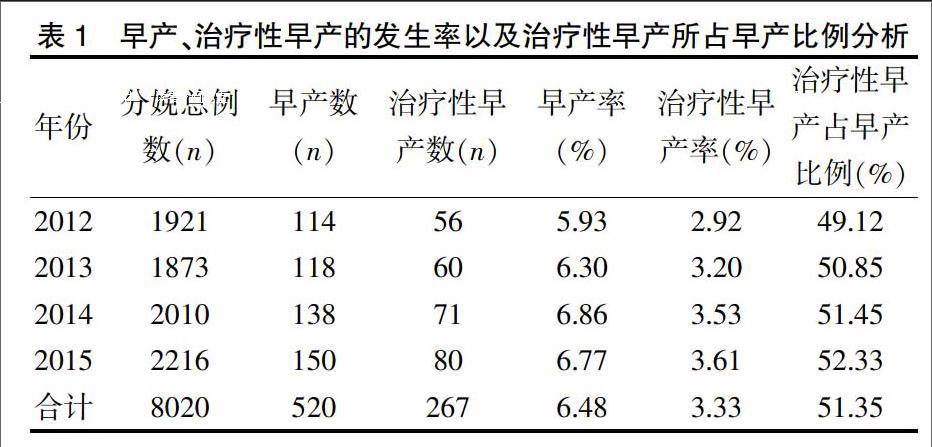
2012年1月~2015年12月在本院分娩的产妇共8020例,其中早产520例(6.48%);治疗性早产267例(51.35%)。治疗性早产孕龄分布于28~36+6周,在此阶段内的死胎、胎儿畸形不在本研究中。
1.2 诊断依据
①早产是指妊娠满28~<37周间分娩;②治疗性早产是指因妊娠并发症或合并症而需要提前终止妊娠者,而未足月分娩和未足月胎膜早破性早产属于自发性早产[1]。③新生儿窒息以Apgar评分为标准,4~<7分为轻度窒息,<4分为重度窒息,以新生儿复苏5 min Apgar评分为标准。
1.3研究方法
对治疗性早产孕妇病情进行评估,及时治疗其并发症及合并症,适时采用合适分娩方式终止妊娠。对于34周前终止妊娠者,常规使用地塞米松促胎肺成熟,新生儿予以复苏抢救,必要时儿科医生在场转入新生儿室治疗,记录其临床相关资料如孕龄、发生因素、分娩方式以及早产儿资料等。
1.4统计学处理
采用SPSS 14.0统计学软件对数据进行分析,计数资料采用χ2检验,以P<0.05为差异有统计学意义。
2结果
2.1治疗性早产的发生率分析
2012年1月~2015年12月本院分娩总数为8020例,其中早产520例(6.48%);治疗性早产267例(3.33%),占早产例数的51.35%。4年间早产、治疗性早产的发生率呈上升趋势,具体见表1。
2.2治疗性早产的发生因素及发生孕龄分析
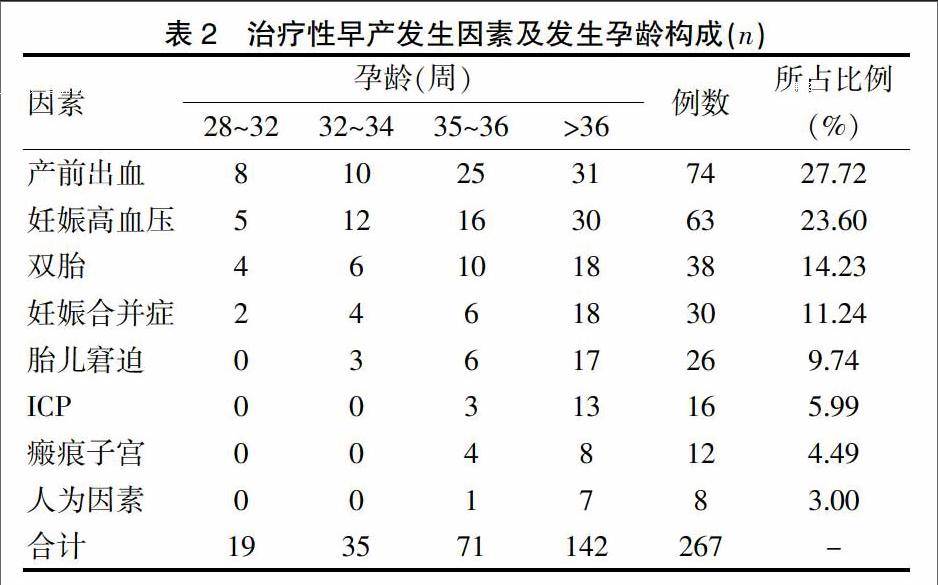
治疗性早产的发生因素及发生孕龄具体见表2。
2.2.1产科合并症 共有30例(11.24%)产科合并症,其中心脏疾病6例,甲状腺疾病3例,血小板减少症3例,肾脏疾病3例,咯血1例,阑尾炎5例,胆囊炎4例,肾结石3例,胰腺炎2例。
2.2.2产科特有的疾病及并发症 ①产前出血74例(27.72%),主要包括前置胎盘51例,胎盘早剥(≥Ⅱ度)23例。前置胎盘中,中央型前置胎盘34例,部分性前置胎盘16例,边缘性前置胎盘1例。②妊娠期高血压疾病63例(23.60%),其中重度子痫前期53例,并发心力衰竭1例,HELLP综合征1例;慢性高血压合并子痫前期7例;子痫3例。③妊娠期肝内胆汁淤积综合征(ICP)16例(5.99%)。
2.2.3胎儿因素 胎儿窘迫26例(9.73%)。
2.2.4人为因素 8例由人为因素造成治疗性早产;12例为瘢痕子宫孕妇,因患者感下腹瘢痕处隐痛,于35~36+6周予以剖宫产终止妊娠,术中未发现有子宫破裂;4年间共有80例双胎妊娠早产,其中38例为治疗性早产,双胎妊娠治疗性早产发生率为47.50%,双胎妊娠在治疗性早产中占14.23%。
2.3分娩方式
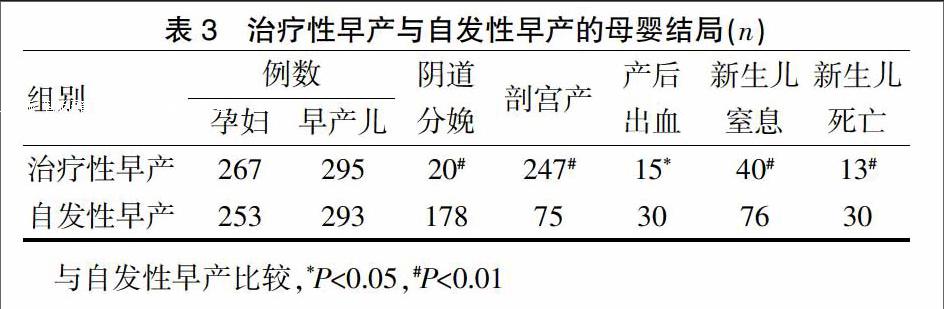
267例治疗性早产中,20例阴道分娩,247例剖宫产(92.51%)。在253例自发性早产中,178例经阴道分娩,75例(29.64%)剖宫产终止妊娠。治疗性早产与自发性性早产的剖宫产率比较,差异有统计学意义(P<0.01)。治疗性早产组的新生儿治窒息率低于自发性早产组,差异有统计学意义(P<0.01)。治疗性早产孕妇的产后出血率、围生儿死亡率低于自发性早产组,差异有统计学意义(P<0.05)(表3)。
2.4治疗性早产不同孕龄新生儿的并发症及围生儿死亡情况
本研究治疗性早产267例,分娩早产儿305例。结果显示新生儿窒息、呼吸窘迫综合征、高胆红素、湿肺、围生儿死亡是早产儿的常见并发症。本研究资料显示,孕周越小,围生儿并发症发病率、死亡率越高。34周后的呼吸窘迫综合征、湿肺、围生儿死亡率显著低于34周前,差异有统计学意义(P<0.01)。具体见表4。
3讨论
近年来,早产有上升趋势,而治疗性早产已成为早产发生率上升的一个主要因素。本研究结果显示,2012~2015年的早产发生率逐年上升,其中51.35%的早产为治疗性早产所致,因此,产科医师在临床工作中对孕妇合并症和并发症进行正确评估、积极治疗以及把握终止妊娠时机显得尤为重要。在临床中,必须重视产前检查与孕期保健,加强高危妊娠的管理,及时补充钙、维生素C、维生素E等。抗凝剂阿司匹林及低分子肝素可用于子痫前期的早期预防及治疗[3-4],硫酸镁不仅仍被推荐用于产前子痫和子痫、<32周孕龄患者的早产治疗[5],而且能降低早产儿的脑瘫风险,减轻妊娠32周早产儿的脑瘫严重程度[6-7]。通过积极治疗妊娠合并症及预防并发症的发生,可以减少治疗性早产发生率,提高治疗性早产的新生儿生存率。
3.1治疗性早产的发生因素
本研究结果显示,治疗性早产的发生因素依次为产前出血、妊娠高血压、双胎、妊娠合并症、胎儿窘迫、ICP、瘢痕子宫、人为因素。产前出血与妊娠期高血压分别为治疗性早产的前两位因素,与国内外相关治疗性早产的文献报道相符[8-13]。产前出血中,前置胎盘主要为中央性前置胎盘,胎盘早剥为Ⅱ度及以上;妊娠高血压中主要为重度子痫前期;双胎妊娠比单胎更易发生母胎并发症,再加上双胎本身的特殊性易发生早产、治疗性早产。当继续妊娠严重威胁到母胎生命时,终止妊娠无疑是有利的。通过终止妊娠,使孕妇的负担减轻,妊娠合并症和并发症得到进一步治疗,进而使胎儿及时脱离不利环境。由于早产儿器官发育不成熟,易发生一系列并发症甚至死亡,所以终止妊娠时要考虑新生儿的存活率,可能发生的并发症、后遗症及生存质量。本研究结果显示,孕龄越小,治疗性早产的新生儿并发症概率越大,围生儿死亡率越高,且多发生在34周前,34周后新生儿的预后明显改善。本研究部分早产是无指征人为因素,还有部分有指征,但因指征把握不严而造成。究其原因,患者及家属未得到充分的关于合并症和并发症危险性合理解释,产科医师对于孕34周以后的早产儿危害认识不足,未能对终止妊娠的时机作出最佳选择。文献报道,34~36周早产儿患病率是足月儿的7倍[13],其死亡率、死产率、窒息复苏率显著提高,住院时间显著延长[14-15]。早产是围生儿发病与死亡的主要原因,也是致残的主要原因,因此,产科医师必须在评估病情后,充分做好医患沟通,减轻患者心理负担,在取得患者及家属理解的基础上,采取有效措施,在保障母儿安全的前提下,尽量延长孕周,降低早产儿的死亡率、患病率。
3.2治疗性早产妊娠方式
分娩方式应考虑孕妇的情况,如妊娠合并症及并发症、宫颈条件、既往分娩史等;要考虑胎儿因素,如胎方位、胎儿体重以及当地医院产科儿科的救治能力。本研究结果显示,剖宫产是治疗性早产终止妊娠的主要方式,与自发性早产的分娩方式有显著性差异(P<0.01),这与国内外相关文献报道结果相同[8-13]。分娩方式的选择应与孕妇及家属充分沟通,对有剖宫产指征者应在估计早产儿有存活可能性的基础上,行剖宫产终止妊娠,早产儿出生后应适当延长30~120 s后断脐,这大约可减少50%的新生儿脑室内出血[16]。胎儿畸形应尽量采用阴道分娩。
综上所述,治疗性早产已逐渐成为早产的主要原因,适时选择治疗性早产对降低孕产妇死亡率及提高围生儿存活有益处。
[参考文献]
[1]中华医学会妇产科学分会产科学组.早产的临床诊断与治疗推荐指南(草案)[J].中华妇产科杂志,2007,42(7):498-500.
[2]徐爱群,曾尉越.医源性早产[J].国外医学(妇产科分册),2006,33(1):26-30.
[3]王晓东,刘兴会.抗凝剂的种类及其在妊娠中的应用[J].中国实用妇科与产科杂志,2006,22(3):165-167.
[4]邹丽,候金花,王亮.妊娠期血液高凝状态与产科疾病[J].诊断学理论与实践,2006,5(5):381-383.
[5]American College of Obstericiams and Gynecologists Committee on Obstetric Practice Society for Maternal-Fetal Medicine.Committee Opinion No.573:magnesium sulfate use in obstertrics[J].Obstet Gynecol,2013,122(3):727-728.
[6]Conde-Agudelo A,Romero R.Antenatal magnesium sulfate for the prevention of cerebral palsy in preterm infants less than 34 weeks gestation:a systematic review and metaanalysis[J].Am J Obstet Gynecol,2009,200(6):595-609.
[7]American College of Obstericiams and Gynecologists Committee on Obstetric Practice Society for Maternal-Fetal Medicine.Committee Opinion No.455:magnesium sulfate before anticipated preterm birth for neuroprotection[J].Obstet Gynecol,2010,115(3):669-671.
[8]王芬,邱林霞,曹云霞.169例早产临床分析[J].中国妇幼保健,2005,20(4):468-470.
[9]唐琼秀,肖梅.135例医源性早产临床分析[J].中国妇幼保健,2007,22(6):723-724.
[10]王豫黔,方燕,王有,等.干预性早产74例临床分析[J].实用妇产科杂志,2007,23(5):303-306.
[11]杨宵,曾蔚越.医源性早产1823例临床分析[J]实用妇产科杂志,2012,28(6):476-478.
[12]Kurkinen-raty M,Koivisto M,Jouppila P.Preterm delivery for matermal or feta indications;maternal morbidity.Neonataloutcome and late sequelae in infants[J].BJOB,2000,107(5):648-655.
[13]Shapiro-Mendoza CK,Tomashek KM,Kotelchuc RM,et al.Effect of late-preterm birth and maternal medical conditionson mewborn morbidity risk[J].Pediatrics,2008,121(2):223-232.
[14]Khashu M,Narayanan M,Bhargava S,et al.Perinatal outcomes associated with preterm birth at 33 to 36 weeks′ gestation:a population-based cohort study[J].Pediatrics,2009,123(1):109-113.
[15]Lubow JM,How HY,Habli M,et al.Indication for delivey and short-term neonatal outcomes in late preterm as compared with term births[J].Am J Obseat Gynecol,2009,200(5):30-33.
[16]Garofalo M,Abenhaim HA.Early versus delayed cord clamping in term and preterm births:a review[J].J Obstet Gynaecol Can,2012,34(6):525-531.
