胎盘组织学绒毛膜羊膜炎和和产前类固醇对早产儿神经系统的影响
2022-12-15袁娇王晓琴顾洁
袁娇,王晓琴,顾洁
(银川市妇幼保健院,宁夏回族自治区 银川 750001)
0 引言
绒毛膜羊膜炎是一类较常见的胎盘炎症,它是引发早产的重要因素[1],其根据不同的诊断方法分为临床型和组织型,研究发现后者的发病率是前者的两倍[2]。组织型绒毛膜羊膜炎(Histological chorioamnionitis,HCA)通常没有临床症状,但其对胎儿的损伤不容忽视,它通过引起胎儿炎症,进一步引发早产儿出现多脏器的损伤[3-4]。国外学者发现存在HCA且胎龄小于34周分娩的早产儿预后较差[5-6],其中脑损伤引起的新生儿短期和长期并发症[7-10]给社会和家庭带来沉重的负担。另外,产前类固醇激素(Anabolic steroid,AS)的使用对早产儿神经系统的影响也受到众多学者的关注[11-15]。因此,本研究探讨了HCA和产前AS的使用与28-30周早期早产儿脑损伤(Brain injury in prematureinfants,BIPI)的关系,为早期诊断和治疗提供依据。
1 对象和方法
1.1 研究对象
前瞻性分析2017年1月至2021年1月入住中国银川市妇幼保健院新生儿科病房的早产儿临床资料。
纳入标准:(1)本院出生且胎龄位于28-30周;(2)母亲行胎盘病理检查(征得家属知情同意并签署知情同意书);(3)生后完成头颅B超及头颅磁共振成像(magnetic resonanceimaging,MRI)检查。
排除标准:(1)产前胎心监护提示存在宫内缺氧及出生窒息患儿;(2)存在先天性的神经系统畸形:如先天性脑积水;(3)存在围产期严重合并症:如低血糖脑病、胆红素脑病等。(4)血液系统疾病:如中重度贫血,凝血异常,红细胞增多症高粘滞血症;(5)引起血流动力学异常的疾病:如血压异常,高或低碳酸血症,低体温,严重复杂的先天性心脏病,心力衰竭,呼吸衰竭等;(6)遗传代谢病疾病。
1.2 资料收集
(1)一般情况:性别、民族、出生体重、胎龄等;(2)母亲胎盘组织病理检查结果;(3)母亲分娩前使用类固醇激素的情况;(4)早产儿生后2小时内的静脉血WBC、PCT、CRP值等。
1.3 胎盘组织病理检查
HCA被定义为母亲胎盘的羊膜,绒毛膜和顶蜕膜存在中性粒细胞浸润。取材方法:分娩时取材,分娩后24 h内送检,将完整的胎盘置于4%中性甲醛固定48 h,常规评估胎盘质量、脐带长度、附着情况及血管数量,胎盘母体及胎儿面的外观情况,间隔1cm平行剖开胎盘检查切面情况。常规取材包括胎盘全层、胎膜及脐带的组织块共10块(胎膜、脐带各3块,胎盘实质:母体面2块,胎儿面2块),大体观察异常部位多加取材。常规石蜡包埋,4μm厚切片,苏木素-伊红染色,用光学显微镜观察中性粒细胞浸润情况,HCA的诊断标准[6]:显微镜下可见中性粒细胞浸润≥5HP为HCA阳性。
1.4 类固醇激素使用情况
根据2016年美国妇产科医师学会早产指南,给未来l周有可能分娩的妊娠23~34周孕妇肌肉注射AS促进胎肺成熟[16]。方法为:肌肉注射倍他米松/地塞米松12mg/d,共2d。AS足疗程为AS+组,AS未足疗程或未使用AS为AS-组。
1.5 脑损伤判定标准
患儿出生后0~3d及7d分别行头颅B超检查,每2周复查1次,校正胎龄36~42周时行MRI检查。其判断标准依据中国医师协会新生儿专业委员会专家共识[17]:有脑损伤的高危因素,伴有临床症状者:即存在中枢性呼吸暂停、抑制状态,意识改变,惊厥,肌张力异常或原始反射异常,结合头颅B超或头颅核磁存在以下异常者,诊断早期早产儿脑损伤:(1)脑水肿;(2)颅内出血(intraventricular hemorrhage,IVH):如脑室周围-脑室内出血(periventricularintraventricularhemorrhage,PVH-IVH)、蛛网膜下腔、脑实质等部位出血;(3)脑室周围白质软化(periventricular leukomalacia,PVL);(4)其他:如脑梗死等。
1.6 PCT及CRP检测方法
在抗生素应用前、出生后2 h以内抽取新生儿的血液进行检测,PCT 检测:采用ELECSYS2010全自动免疫分析仪电化学发光法对静脉血PCT进行检测。CRP检测:采用免疫透射比浊法(美国 Beckman公司生产MAGE800分析仪对静脉血CRP水平进行检测。
1.7 分组
根据胎盘病理检查结果及产前类固醇激素使用情况分为HCA+AS+,HCA+AS-,HCAAS+,HCA-AS-组。
1.8 观察指标
观察胎盘炎症和类固醇激素使用与早产儿脑损伤的关系以及炎症指标在预测宫内感染早产儿发生脑损伤的临床价值。
1.9 统计学分析
采用SPSS 22.0软件包进行数据处理,符合正态分布的计量资料采用均数±标准差(±s)表示,两个独立样本组间比较采用成组t检验,多组间比较采用单因素方差分析。非正态分布的计量资料采用中位数及四分位数间距(25%~75%)表示,多组间比较使用 Kruskal-Wallis 检验。计数资料采用χ2检验进行组间比较。绘制ROC曲线并计算曲线下面积,确定临界值。P<0.05为差异有统计学意义。
2 结果
2.1 四组早产儿一般资料的比较
研究期间共收治早产儿3892例,最终纳入符合标准早产儿人数339例,其中女性96例,男性243例;平均胎龄为(32.51±1.43)周,平均出生体重(1979±330)g。HCA+、AS+组93例,HCA+、AS-组120例,HCA-、AS+组81例,HCA-、AS-组45例,四组在胎龄、出生体重、性别、分娩方式比较时,差异无统计学意义(P>0.05)(见表1)。
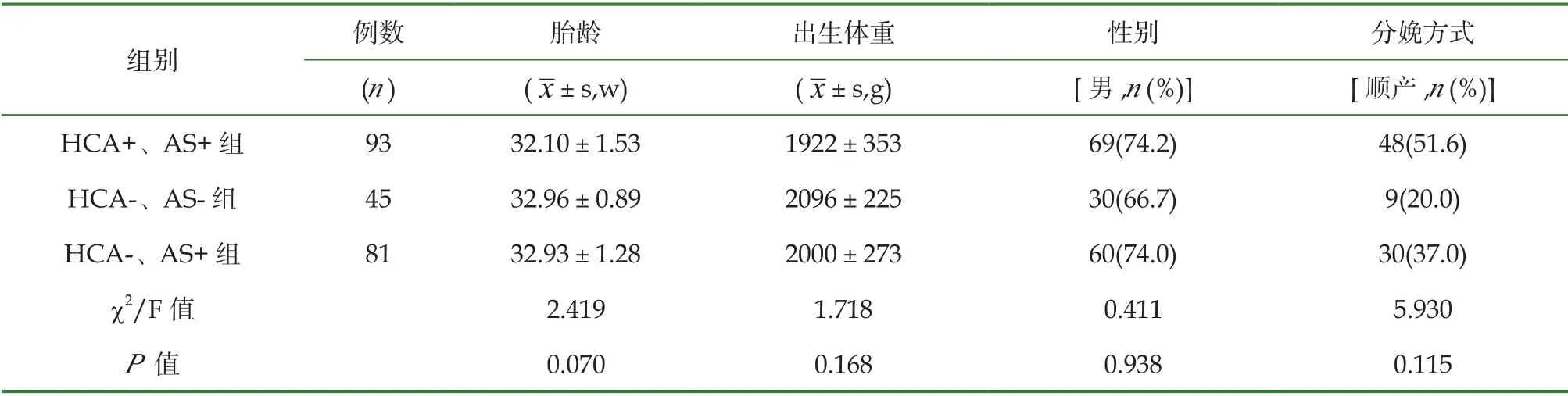
表1 各组早产儿临床资料的比较
2.2 各组早产儿脑损伤发生情况的比较
339例早产儿中,216例孕母胎盘病理检查提示存在HCA,其中脑损伤发生率29.1%,余123例孕母胎盘病理检查未发现HCA,其脑损伤发生率低于HCA+组,二者间差异有统计学意义(χ2=5.713,P<0.05);孕母分娩前足量使用类固醇激素171例,脑损伤发生率低于AS-组,二者差异有统计学意义(χ2=4.368,P<0.05),(见表2);在75例脑损伤早产儿中,HCA+、AS+组24例,HCA+、AS-组36例,HCA-、AS+组3例,HCA-、AS-组12例,四组间脑损伤的发生率差异有统计学意义(χ2=4.738,P<0.05)。进一步组内两两比较发现,HCA+、AS+组,HCA+、AS-组,HCA-、AS-组的脑损伤发生率高于HCA-、AS+组,差异有统计学意义(χ2=6.105,P=0.013;χ2=9.086,P=0.003;χ2=4.848,P=0.047),余组内比较时差异无统计学意义(P>0.05)(见表3)。

表2 HCA和AS对早产儿脑损伤的影响
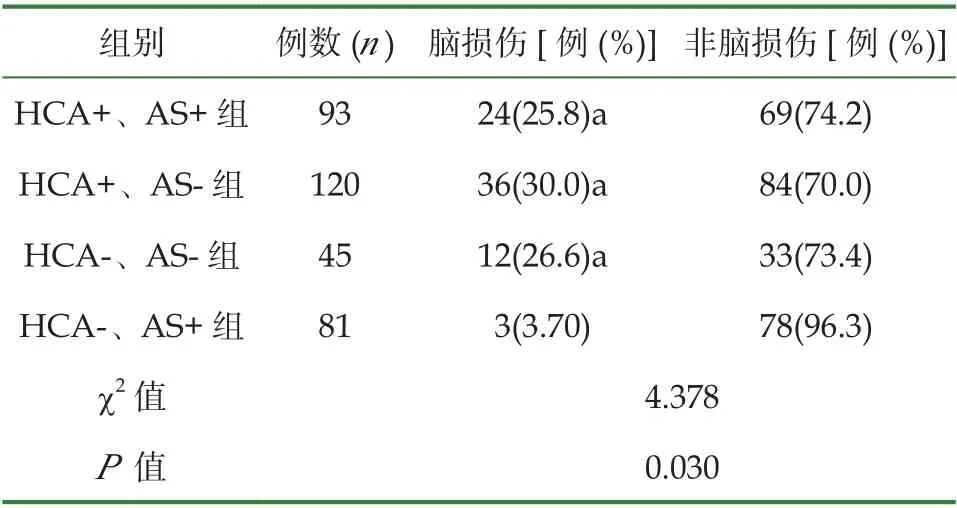
表3 各组早产儿脑损伤发生率的比较
2.3 各组早产儿感染指标水平的比较
各组间早产儿的早期PCT水平差异有统计学意义(Z=15.498,P<0.05),进一步组内两两比较发现HCA+、AS-组的早产儿PCT水平高于HCA-、AS-组,差异有统计学意义(P<0.01)。WBC及CRP在各组间差异无统计学意义(P>0.05)(见表4)。
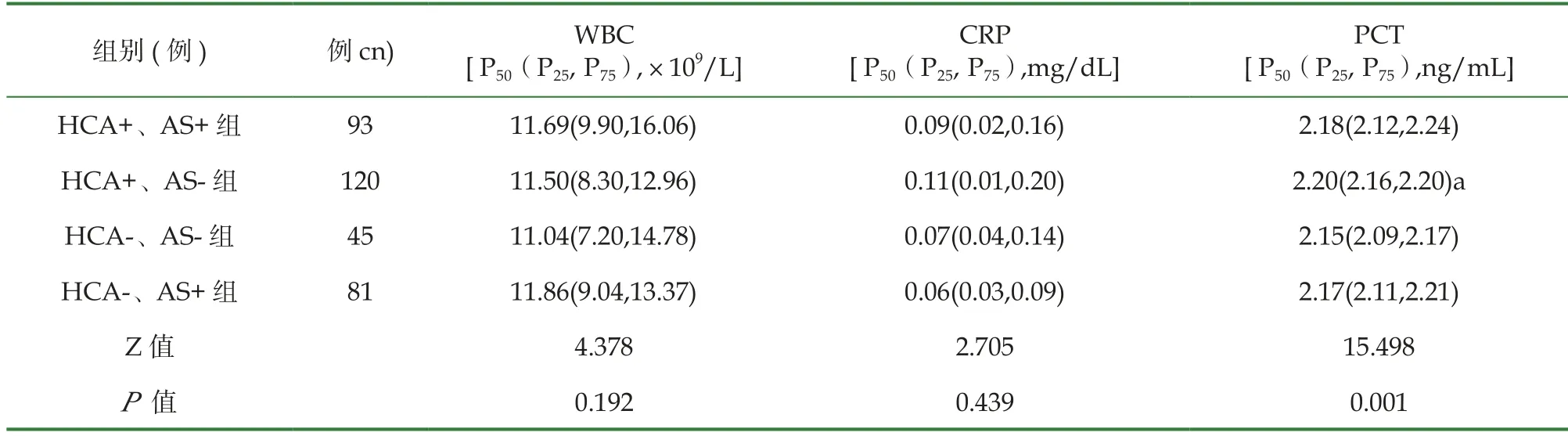
表4 各组早产儿感染指标水平的比较
2.4 早期PCT水平在预测孕母绒羊膜炎早产儿脑损伤中的价值
对入院2h血清PCT进行ROC曲线分析,PCT可以作为判断宫内感染时发生脑损伤的预测指标,差异有统计学意义(P<0.01),PCT在预测孕母绒毛膜羊膜炎早产儿早期脑损伤中的曲线下面积为0.731(见表5,图1)。根据约登指数判断2h内PCT水平的临界值为2.213ng/mL,灵敏度70.7%,特异度80.2%,即当入院血清PCT水平为2.213ng/mL时,对判断存在宫内感染早产儿发生脑损伤具有一定的参考价值。

图1 早期PCT水平预测孕母胎盘炎症早产儿早期脑损伤的ROC曲线
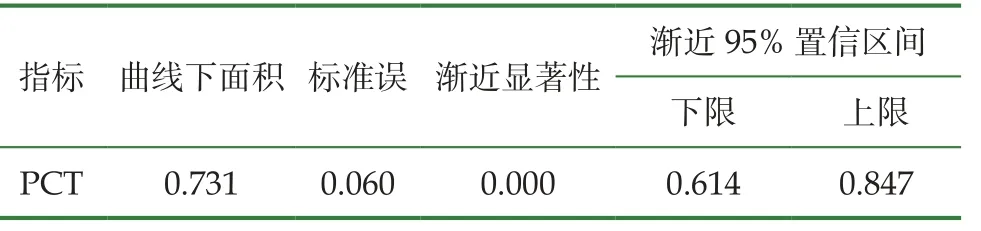
表5 早期PCT水平在预测孕母胎盘炎症早产儿早期脑损伤中的价值
3 讨论
早产儿脑损伤(Brain injury in prematureinfants,BIPI)是导致早产儿脑瘫和认知功能障碍的首要病因,严重的威胁了早产儿的身心健康,其发病原因较为复杂。胎盘作为母体与胎儿之间联系的纽带,与胎儿神经系统发育密切相关。
部分学者认为,孕母胎盘发生绒毛膜羊膜炎是引发早产儿脑损伤的重要危险因素之一[18]。本研究中发现孕母胎盘发生HCA时,其BIPI发生率为29.1%,比HCA-组脑损伤发生率高2.96倍,与Guillén研究一致[19]。Fukuda认为[20]当胎盘发生HCA后,胎盘血流减少引起胎儿脑血流量明显下降,增加了神经元对缺氧损害的敏感性,同时激发血管炎症级联反应,加剧对脑实质的损伤[21]。此外,HCA通过引起胎儿炎症反应综合征产生大量炎症因子,刺激小胶质细胞激活,其活化后产生大量的炎性细胞因子,导致中枢神经细胞损伤、轴突发生变性和未成熟的血脑屏障被破坏,引发早产儿脑损伤,同时炎症因子增加了半胱天冬酶活性和兴奋性氨基酸等细胞毒性物质大量合成,引起脑细胞凋亡[22],由此可见当胎盘发生HCA后,最终可由多种途径最终导致早产儿脑损伤的发生。本研究中发现,产前孕母未使用AS的早产儿,其BIPI发生率为30.3%,明显高于AS+组,提示产前使用类固醇激素可以有效的预防早产儿脑损伤的发生,与国外学者研究一致[23]。PVL作为BIPI中较常见的类型,有研究显示[24]应用AS可显著降低机械通气时间,减少PVL的发生率,AS应用是早产儿PVL的保护因素。
目前对AS与BIPI的关系研究较多,均认为产前使用AS可减少BIPI的发生,但在研究二者的关系中,均未除外胎盘炎症对BIPI的影响,所以本研究中在此基础上将研究对象根据胎盘病理检查结果及产前类固醇激素使用情况分为HCA+AS+,HCA+AS-,HCA-AS+,HCAAS-组,进一步分析时发现,HCA+AS+组,HCA+AS-组,HCA-AS-组的脑损伤发生率均明显高于HCA-AS+组,其中,HCA+AS-组的BIPI发生率最高,HCA-AS+组的BIPI发生率最低。HCA+AS+组较HCA+AS-组的BIPI发生率低,HCA-AS+组较HCA-AS-组的BIPI发生率低,提示无论胎盘是否存在炎症,产前足量使用AS都能减少BIPI的发生,这可能与AS的药理作用有关,AS可以促进胎儿脑组织成熟[25],稳定脑毛细血管和血压血流动力学[26-27],降低基础代谢抑制脑灌注不足介导的损伤[29],同时抑制有机毒性细胞因子,减少神经细胞的凋亡[28]。
存在宫内感染的早产儿,会刺激机体产生炎症细胞以及大量炎性细胞因子分泌,二者直接或间接的作用引发神经细胞缺血缺氧,影响了早产儿神经系统的发育[29-31]。PCT为炎症相关因子,其合成速度快,不受激素影响,当发生炎症时PCT水平显著升高,炎症控制后其下降速度迅速,常作为炎性反应的评估指标[32],其是否可以作为预测HCA早产儿发生脑损伤的监测指标对早期指导诊断和治疗脑损伤至关重要,但目前国内外的相关研究较少。本研究中,血中WBC和CRP水平在各组间差异无统计学意义,但各组间PCT水平存在差异,其中HCA+AS-组的早产儿PCT水平高于HCA-AS-组,进一步作ROC曲线发现,生后2 h内PCT水平评价宫内感染早产儿发生脑损伤的ROC曲线下面积分别为0.731,根据约登指数判断2 h内PCT水平的临界值为2.213ng/mL,灵敏度70.7%,特异度80.2%,即当入院血清PCT水平为2.213ng/mL,对判断宫内感染早产儿是否发生脑损伤具有一定的参考价值。
综上所述,早产儿发生脑损伤与母亲存在宫内感染以及分娩前未足疗程使用类固醇激素有关,两者同时存在时更容易发生脑损伤。因此,在临床工作中应重视AS使用,同时对胎龄28-30周孕产妇建议常规行胎盘病理学检查,尽量避免 HCA 的漏诊,降低早产儿脑损伤的发生,改善预后。早产儿生后2 h血清PCT水平能为早产儿脑损伤的早期监测提供实验室依据,当入院血清PCT水平为2.213ng/mL,对判断宫内感染早产儿是否发生脑损伤具有一定的参考价值。
