儿童脊柱朗格罕细胞组织细胞增生症患者手术疗效的回顾性分析
2021-09-02张学军姚子明高景淳刘昊楠张瀚文
冯 磊 张学军 郭 东 姚子明高景淳 刘昊楠 张瀚文
朗格罕细胞组织细胞增生症(Langerhans cell histiocytosis,LCH)是一组原因未明的组织细胞增生性疾病,骨髓来源的朗格罕细胞增生是该组疾病共同的组织病理学特征,其发病率为1/20万~1/200万,主要发生于儿童,也可见于青壮年或老年人[1]。LCH可以累及人体各器官系统,以骨骼系统最为常见,约占确诊病例的80%[2]。累及脊柱的LCH,其典型病变表现为椎体溶骨性破坏,发生完全性或不完全性塌陷;严重者可导致椎体前和(或)椎体后缘高度明显降低,使病变脊柱发生节段性后凸,患者可出现严重机械性腰背痛,甚至病理性骨折;部分患者由于脊髓或硬膜受压还可出现神经系统损伤症状[3]。累及脊柱LCH治疗方案的选择主要取决于病变累及脊柱范围、椎体破坏程度以及神经受压情况。由于LCH存在自发性消退的可能,部分患者可选择保守观察[4];但临床实践中,对于伴有神经系统损害、脊柱不稳定以及出现严重畸形的患者,应考虑手术干预,以减轻患者疼痛,维持其脊柱稳定与神经功能。目前相关手术治疗脊柱LCH的报道较少。本研究回顾性分析经脊柱后路病灶刮除活检、椎弓根螺钉内固定术治疗的LCH致脊柱椎体骨质破坏患者的临床资料,进一步探讨手术治疗LCH所致脊柱椎体骨质破坏的疗效与可行性。
材料与方法
一、临床资料
收集2015年1月至2019年1月首都医科大学附属北京儿童医院收治的LCH致脊柱椎体破坏患者临床资料。病例纳入标准:①单发椎体骨质破坏;②影像学或核医学检查证实病变未累及其他系统或器官;③椎体前和(或)椎体后缘高度明显降低,病变脊柱节段性后凸角增大;④手术方式为脊柱后路病灶刮除活检、椎弓根螺钉内固定术;⑤术后病理检查确诊为LCH;⑥手术后随访时间为2年以上。
本研究纳入67例LCH致脊柱椎体破坏患者,男22例,女45例,平均年龄(4.4±2.6)岁。42例有不同程度腰背部疼痛,以夜间为剧;活动受限,以屈伸活动受限为主;6例颈椎破坏患者伴有不同程度颈部左右旋转受限,活动度10°~20°。53例(79.1%)无神经系统症状,但存在明显脊柱后凸畸形和(或)严重椎体塌陷;14例(20.9%)存在下肢肌力减弱,美国脊髓损伤协会(American Spinal Injury Association,ASIA)脊髓损伤分级为C级或D级。
病变累及椎体包括:颈椎9例,胸椎44例,腰椎14例。病变椎体平均节段性后凸角(25.7°±18.2°),病变椎体平均高度(4.2±3.5)mm。
二、手术方法
(一)手术指征
①椎体破坏严重,导致明显脊柱后凸畸形;②存在持续性神经压迫症状,或神经损害症状短期内迅速加重;③经保守治疗无效,背部疼痛超过6个月。
(二)手术过程
患者麻醉满意后取俯卧位,于病变椎体上下各一个椎体节段范围做背部正中纵行切口,切开皮肤及皮下组织,沿骨膜下剥离两侧椎旁肌,显露棘突、椎板和关节突,C形臂透视下定位病变椎体,于临近病变椎体的上、下椎体各置入2枚椎弓根螺钉。经病变椎体后方椎弓根以刮匙刮除椎体内破坏的病变组织,送病理学检查。根据脊柱生理曲度,置入经合适预弯后的矫形棒,对病变椎体相邻上下各一个节段椎间隙进行适度撑开矫形,以恢复椎体高度,锁紧螺栓,冲洗伤口,逐层缝合,结束手术。典型病例照片见图1。
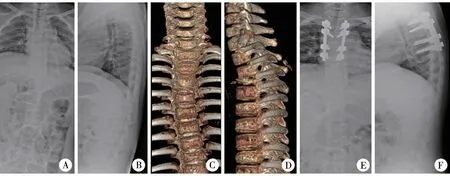
图1 典型病例照片,9岁女童,以背部疼痛就诊 注 A~D:X线和CT显示T4椎体骨质破坏明显,椎体高度降低。E~F:脊柱后路病灶刮除活检、椎弓根螺钉内固定术后,脊柱正侧位X线片显示内固定物位置良好Fig.1 Images of a typical 9-year-old girl
(三)术中神经电生理监测
1.监测方法:采用Nicolet Endeavor CR电生理监测仪进行监测,记录体感诱发电位(somatosensory evoked potential,SEP)和运动诱发电位(motor evoked potential,MEP)波幅变化。针电极定位依据国际通用标准10-20系统[7]。SEP监测外周刺激,电极为表面电极,置于上肢腕部正中神经和下肢双侧胫后神经;MEP监测经颅电刺激运动皮质,记录上肢大鱼际和下肢踇短展肌的运动情况,头部针电极置于C3、C4位置。记录时间点包括:术中显露时、置钉时、探查取材时、撑开与锁紧螺栓时以及缝合切口时。手术后依据ASIA分级详细检查患者神经系统功能状态并作出判断。
2.预警标准:手术开始时设置基线,置钉前重新调整基线,并和麻醉师沟通,维持BIS、体温、血压等指标的稳定性。预警标准:与基线相比,SEP波幅下降≥50%和(或)潜伏期延长≥10%,MEP波幅下降≥80%,排除线路连接问题或麻醉因素。提示与高危手术操作相关。与基线相比,SEP波幅下降≥50%和(或)潜伏期延长≥10%,MEP波幅下降≥80%,与高危手术操作同时伴发且逻辑相关,排除监测系统和麻醉因素。
(四)术后处理
患者术后禁食、水6 h,次日拔除尿管,术后第3天复查血常规、脊柱X线片,常规抗生素预防感染,定期伤口换药。根据疼痛评分酌情予布洛芬镇痛。术后佩戴支具3个月,出院后定期复查。待术后病理活检确诊后转血液科行药物治疗。
术后随访时间不少于2年,对脊柱局部后凸畸形矫正效果良好,经影像学测量椎体高度恢复超过50%及以上以及神经系统症状完全消失者,行内固定取出术,术中经原切口入路完整取出内固定,无需植骨融合,术后佩戴支具3个月。
三、观察指标
于术前、术后及末次随访时拍摄全脊柱站立正侧位X线片,并行脊柱CT检查。通过全脊柱站立正侧位X线片评估术前、术后病变椎体节段性后凸角大小和病变椎体高度。
相关定义:病变椎体节段性后凸角是指病变椎体头端临近椎体的上终板和尾端临近椎体的下终板所成的后凸角。病变椎体高度=(椎体前缘高度+后缘高度)÷2。手术前后脊髓功能的评估采用ASIA脊髓损伤水平评分量表。
四、统计学处理
采用SPSS22.0统计学软件进行数据的整理与分析。对病变椎体节段性后凸角和椎体高度等符合正态分布的计量资料采用均数加减标准差(±s)表示,对术前及术后末次随访时病变椎体节段性后凸角和椎体高度的比较采用配对t检验。以P<0.05为差异有统计学意义。
结 果
一、治疗结果
67例均获随访,手术后平均随访时间(3.1±0.6)年。手术后末次随访时各病变椎体节段性后凸角平均(5.9±5.1)°,较手术前平均值明显下降,差异有统计学意义(t=8.891,P<0.001)。手术后末次随访时各病变椎体高度平均为(13.9±7.2)mm,较手术前明显增加,差异有统计学意义(t=7.443,P<0.001)。手术前及手术后末次随访时各病变椎体节段性后凸角和椎体高度的比较详见表1。
表1 手术前及手术后末次随访时各病变椎体节段性后凸角与椎体高度的比较(±s)Table 1 Comparisons of sagittal kyphosis angle and vertebral height in vertebral lesions pre-operation and at the final follow-up(±s)

表1 手术前及手术后末次随访时各病变椎体节段性后凸角与椎体高度的比较(±s)Table 1 Comparisons of sagittal kyphosis angle and vertebral height in vertebral lesions pre-operation and at the final follow-up(±s)
注 后凸角度为正值
时期节段性后凸角(°)颈椎胸椎腰椎总体椎体高度(mm)颈椎胸椎腰椎总体手术前14.2±4.132.1±8.834.0±8.530.1±10.11.1±0.44.9±1.912.0±3.65.9±4.0手术后末次随访时-18.2±13.119.8±9.4-22.3±5.05.9±5.14.2±1.212.0±2.725.9±2.613.9±7.2 t值7.3329.82113.5028.891---7.443 P值<0.001<0.001<0.001<0.001---<0.001
二、监测结果
67例患者术中均能顺利引出SEP波幅,成功率100%。57例(57/67,85.1%)能引出MEP波幅;10例(10/67,14.9%)因下肢肌力下降明显,无法引出MEP波幅。67例患者手术后即刻进行神经系统检查,结果与术前相同;至末次随访时,所有患者ASIA分级均为E级。
三、术后并发症及内固定取出情况
67例中,无一例出现手术后切口感染、脑脊液漏、新发神经损伤或原有神经损伤症状加重等情况;均于明确病理诊断LCH后转入专科病房行化疗。至末次随访时,无一例因药物治疗致严重肝肾功能改变,骨质破坏性病变无复发。其中55例(82.1%)脊柱局部冠状位及矢状位畸形矫正效果良好(包括颈椎6例,胸椎38例,腰椎11例),且椎体高度恢复超过50%,顺利完成内固定取出手术。
讨 论
LCH原称组织细胞增生症,是一种以大量CD1a+/CD207+树突状细胞在各种组织中异常积累为特征的罕见疾病[5]。共分为三种临床类型,即Litterer-Siwe病、Hand-Schuller-Christian病和骨嗜酸性肉芽肿。LCH临床表现差异较大,轻者仅单独发生于骨骼及皮肤,重者可表现为广泛脏器受累[6]。LCH骨病变几乎见于所有该疾病患者,以单发病变居多,其中颅骨病变最为常见,四肢长骨、肋骨、骨盆和脊柱次之[1]。脊柱椎体骨破坏患者约占LCH患者总数的10%~17%[7];患者在早期临床症状及影像学表现均不明显,进展期主要表现为相应溶骨节段的疼痛和活动受限,以及因椎体破坏导致椎体塌陷带来的脊柱侧后凸畸形,如椎弓破坏则可能出现脊神经压迫导致的神经功能障碍及瘫痪[8,9]。X线平片上可见边缘不规则的骨溶解,椎体完全或不完全塌陷,相邻椎间隙不变窄及椎旁软组织影缺失[9]。有研究表明40%~60%的脊柱受累LCH患者会出现严重椎体后节段溶骨性骨破坏[10,11]。
LCH的确诊主要依靠病理学检查,需确诊后才能明确后续治疗方案。一般而言,单发骨病变患者可以通过观察、切除或局部放疗来治疗;多器官多系统受累的患者则需要全身化疗[12,13]。对于LCH导致的脊柱椎体破坏患者可选用支具,放、化疗单用或联合使用来治疗。目前,单发骨病变患者是否应该接受穿刺或开放活检尚存在争议;若病变位于脊柱,且出现了脊柱后凸畸形或神经功能障碍,则需行切开活检及手术内固定治疗[13,14]。为缓解患者临床症状、确诊疾病并改善预后,我们对出现后凸畸形和神经功能障碍的患者行病灶刮除活检、椎弓根螺钉内固定术,手术主要针对病变椎体上、下节段进行撑开,并用椎弓根螺钉固定,结果显示该治疗方法可有效恢复椎体部分前中柱的高度,防止脊柱后凸及神经损害的进一步发展。
本组患者手术后神经功能障碍及脊柱稳定性均获得明显改善,至末次随访时病变椎体节段性后凸角及病变椎体高度均明显好于手术前,治疗效果显著。这与以往研究结果类似,Zheng等[15]对15例LCH累及椎体的确诊病例进行回顾性分析,结果显示术后患者中位椎体高度明显高于术前,椎体高度恢复率达34.7%~92.5%(平均71.2%)。Zhong等[16]对儿童颈椎LCH合并神经功能受损的研究表明,手术后患者神经功能评分明显改善。因此,我们认为,对于LCH合并椎体塌陷出现后凸畸形和(或)神经功能障碍的患者,应予手术治疗,以重建脊柱的稳定性和缓解患者神经症状,术中神经电生理监测有助于手术安全顺利进行。
本研究中LCH致脊柱椎体破坏患者均根据病理结果,于手术后选择进一步到血液科进行药物治疗。目前还没有循证医学结论指导脊柱LCH手术后化疗的用药标准。Tsai等[17]研究33例脊柱LCH患者行后路脊柱固定术治疗及化疗后的MRI影像表现,结果显示椎体高度恢复达70.0%;在同时存在2个病灶的患者中,有约30%的椎体高度恢复正常。这一发现令人鼓舞,因为即使病变为扁平椎体,也显示了化疗后椎体高度得以恢复的可能性,这对儿童患者的治疗更具意义,因为扁平椎体在儿童中更为常见。因此本组病例均采用了手术联合化疗的方法以获得更好的治疗效果。
本研究结果表明,LCH致脊柱椎体破坏患者手术治疗后脊柱后凸畸形控制良好,随访无复发;对椎体高度恢复超过50%者取出内固定,可以避免椎体发生再次压缩骨折,利于椎体和脊柱序列的重建。此外,内固定取出术中不对病变节段进行植骨融合,可减少对椎体生长发育的限制[18]。本组病例术后至少随访2年以上,其中55例经多次复查确认无复发,椎体高度恢复良好,进而行内固定取出术,以避免内固定器械对椎体发育的阻碍。
综上所述,临床医生应对脊柱LCH患者进行全面评估,并根据病变范围和严重程度采取合理的治疗方式。对于椎体破坏严重的LCH患者,尤其伴有神经症状者,可采取脊柱后路病灶刮除活检、椎弓根螺钉内固定术,同时根据手术后病理检查结果予以合适化疗。
