229 例产科监护室高危妊娠产妇泌乳启动延迟现状及影响因素分析
2021-05-15谢晓星赵敏慧
谢晓星,赵敏慧
(1.同济大学附属第一妇婴保健院 护理部,上海200000;2.宁波市妇女儿童医院 产科监护室,浙江 宁波315010)
泌乳II 期指胎盘娩出后30~72 h, 由于胎盘释放和孕酮的突然下降,此时产妇开始大量分泌乳汁,又称为分泌腺体激活期[1]。 产后72 h 以后泌乳启动被认为是泌乳II 期启动延迟,即泌乳启动延迟[2]。美国泌乳启动延迟率为23.7%[3],我国内地报道泌乳启动延迟率为31.5%[4]。泌乳启动延迟会导致早期泌乳量减少,使母乳喂养过早中断,新生儿出现病理性体质量下降的危险[5]。 高危妊娠产妇指在妊娠期或分娩期由于某种合并症、并发症或既往基础疾病,可能危害母儿健康或导致难产的产妇。 国内外高危妊娠产妇发生率为35.1%~64.5%[6-7]。 高危妊娠因素会增加不良妊娠结局, 导致新生儿转入新生儿科观察治疗,产妇因病情加重转入监护室救治观察,造成母婴分离,因担心自身病情及新生儿,高危妊娠产妇容易产生不良情绪,增加泌乳启动延迟的风险。 目前,国内外泌乳启动相关研究多集中于母婴同室产妇或住院早产儿母亲,针对入住ICU 的高危妊娠产妇泌乳研究较少见。 本研究拟调查产科监护室高危妊娠产妇泌乳Ⅱ期启动延迟现状,分析其影响因素,旨在为有针对性地干预高危妊娠产妇泌乳启动延迟提供一定的参考和依据。
1 对象与方法
1.1 研究对象 采用便利抽样法,选取2019 年5—10 月浙江省某三级甲等母婴专科医院分娩后入住产科监护室(maternal intensive care unit,MICU)的高危妊娠产妇作为研究对象。纳入标准:(1)年龄>18 岁,分娩后立即转入MICU 监护;(2)愿意母乳喂养且无相关禁忌征;(3)知情并自愿参加本研究。排除标准:有明确诊断的精神系统疾病。剔除标准:因疾病原因(包括母亲和新生儿)中途放弃母乳喂养。 本研究经宁波市妇女儿童医院医学伦理委员会审核批准[2019 伦审字(12)号)]。
1.2 调查工具
1.2.1 一般资料调查表 自行编制,包括年龄、体质量、受教育程度、孕产史、母乳喂养经历、本次妊娠的胎次、分娩孕周、分娩方式、有无妊娠合并糖尿病、有无妊娠期高血压疾病、 有无妊娠合并甲状腺功能减退。
1.2.2 泌乳日志 使用本院制作的泌乳日志, 内容包括开奶时间、挤奶日期、每日挤奶频次、泌乳II 期启动时间。泌乳II 期启动时间:从产后24 h 开始,由2 名护士分别每4 h 询问产妇进行判断, 直至产妇自我感知泌乳发动。 评价方法包括2 方面,(1)乳房胀满感评分,1 分为乳房无改变,3 分为乳房有胀感,5 分为乳房胀痛不舒适;其中评分≥3 分视为泌乳启动。该方法在临床上较为常用,但主观性较强。(2)当乳房胀满感评分≥3 分时,加上以下症状之一:①乳房充盈;②产妇明显溢乳增多;③乳汁颜色性状发生改变;④乳房肿胀;判定为泌乳启动[8]。
1.2.3 爱丁堡产后抑郁量表 (Edinburgh Postnatal Deprseeion,EPDS) 由Cox 等[9]于1978 年编制,用于评估产后妇女抑郁,量表Cronbach α 系数为0.87,灵敏度为86%,特异度为78%。 中文版由Lee 等[10]于1998 年翻译及跨文化调适,用于评估中国女性产后抑郁程度,Cronbach α 系数为0.76,灵敏度和特异度为80%和83%。 该量表包括10 个条目,分别涉及心境、乐趣、自责、焦虑、恐惧、失眠、应付能力、悲伤、哭泣和自伤。 采用Likert 4 级评分法,按从不这样~总是这样分别赋值0~3 分。 得分范围0~30 分,得分越高表示抑郁程度越严重,临床上常以总分10 分作为筛查产后抑郁的临界值[11]。 本研究正式调查中该量表的Cronbach α 系数为0.799。
1.2.4 中文版疲乏评定量表(Fatigue Scale-14,FS-14) 由Chalder 等[12]于1992 年编制,用于评估18~45岁人群的疲乏严重程度, 量表Cronbach α 系数为0.845。中文版由王天芳等[13]于2000 年翻译及跨文化调适,用于评估慢性疲乏综合征患者的疲劳程度,量表各维度的Cronbach α 系数为0.88~0.90。该量表包括躯体疲乏(8 个条目)和脑力疲乏(6 个条目),共2 个维度14 个条目。 正向条目回答“是”计1 分,“否”计0 分,反向条目回答是计0 分,回答否计1 分。 得分范围为0~14 分,分值越高,表示受试对象的疲乏越严重。 本研究正式调查中该量表的Cronbach α 系数为0.809。
1.3 调查方法 本研究采用问卷调查法,由经过统一培训的调查员发放问卷。首先,采用统一指导语向受试对象解释调查目的、意义及问卷填写方法,获得其知情同意后发放泌乳日志, 指导挤奶方法,MICU住院期间由当班护士每日根据实际情况填写泌乳日志,转出后由患者本人填写。一般资料调查表由患者本人及调查员查阅病历的方式填写; 中文版疲乏评定量表与爱丁堡产后抑郁量表于患者转出MICU 当天由其独立填写,当场收回。 共发放问卷245 份,回收有效问卷229 份,有效回收率93.5%。
1.4 统计学方法 采用SPSS 20.0 分析数据, 正态分布的计量资料采用均数±标准差描述,组间比较采用两独立样本t 检验或单因素方差分析; 计数资料采用频数和构成比描述, 组间比较采用卡方检验;MICU 高危妊娠产妇泌乳启动延迟影响因素采用二分类Logistic 回归分析。 检验水准α=0.05。
2 结果
2.1 一般资料 229 例MICU 高危妊娠产妇, 年龄(31.88±5.03)岁;教育程度:初中及以下44 例(19.2%),高中21 例(9.2%),大专94 例(41.0%),本科及以上70 例(30.6%);产次:初产妇108 例(47.2%),经产妇121 例(52.8%);多为剖宫产,212 例(92.6%);孕周:≥37 周125 例(54.6%),<37 周104 例(45.4%);95 例(41.5%)有母乳喂养经验;52 例(22.7%)妊娠合并糖尿病;67 例(29.3%)有妊娠期高血压疾病;14 例(6.1%)妊娠合并甲状腺功能减退。
2.2 本组MICU 高危妊娠产妇泌乳II 期启动情况本组MICU 高危妊娠产妇泌乳II 期启动时间为(74.34±16.93)h, 根据产后72 h 后泌乳启动为泌乳启动延迟[2],97 例(42.4%)发生泌乳II 期启动延迟。2.3 不同特征MICU 高危妊娠产妇泌乳II 期启动延迟的比较 根据是否发生泌乳II 期启动延迟,将本组高危妊娠产妇分为泌乳启动延迟组(n=97)和泌乳启动非延迟组(n=132),比较其一般资料情况。 结果显示:不同产次、分娩方式、有无母乳喂养经验、有无妊娠合并糖尿病、爱丁堡产后抑郁量表得分及产后疲乏得分、有无妊娠合并甲状腺功能减退的高危妊娠产妇,其泌乳II 期启动延迟发生情况比较,差异均无统计学意义(P>0.05);不同挤奶频次、开奶时间、年龄、孕周、有无妊娠期高血压疾病的高危妊娠产妇,其泌乳II 期启动延迟发生情况比较,差异均有统计学意义(P<0.05)。 见表1。
2.4 本组MICU 高危妊娠产妇泌乳II 期启动延迟影响因素的二分类Logistic 回归分析 以MICU 高危妊娠产妇是否发生泌乳II 期启动延迟为因变量(1=泌乳启动延迟,0=泌乳启动非延迟), 将单因素分析中有统计学意义的5 个因素(不同挤奶频次、开奶时间、年龄、孕周、有无妊娠期高血压疾病)作为自变量,进行二分类Logistic 回归分析。结果显示,MICU高危妊娠产妇年龄≥35 岁(OR=2.523,P=0.003)、有妊娠期高血压疾病(OR=2.522,P=0.004)、开奶时间晚(OR=0.924,P=0.025) 是泌乳II 期启动延迟的危险因素。 见表2。
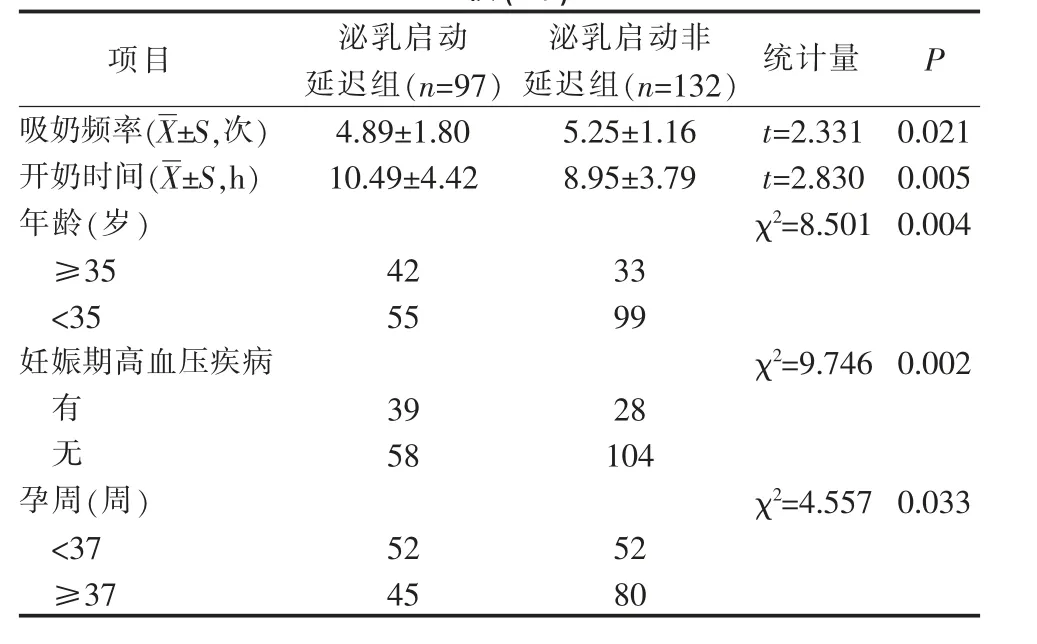
表1 不同特征MICU 高危妊娠产妇泌乳启动延迟情况的比较(例)
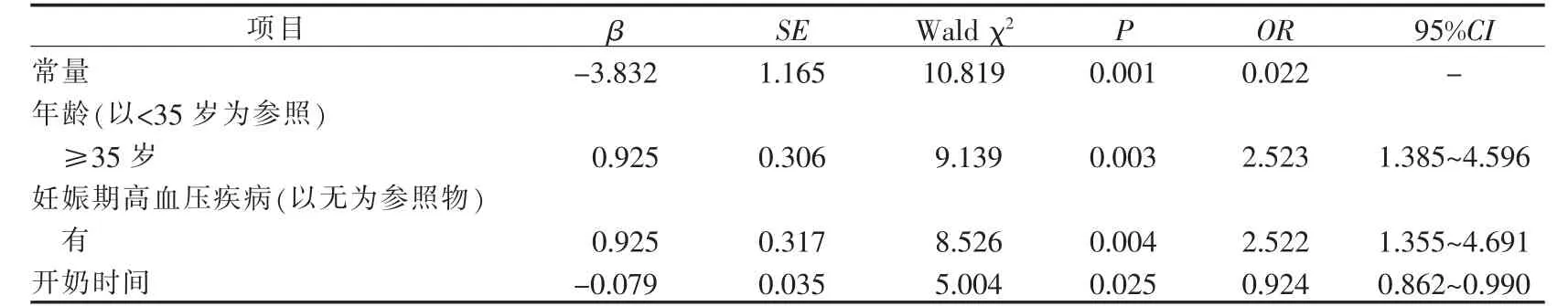
表2 本组MICU 高危妊娠产妇泌乳II 期启动延迟多因素回归分析(n=229)
3 讨论
3.1 本组MICU 高危妊娠产妇泌乳II 期延迟率为42.4% 本研究结果显示,本组MICU 高危妊娠产妇产后泌乳II 期启动时间为(74.34±16.93)h,根据产后72 h 后泌乳启动为泌乳启动延迟[2],97 例(42.4%)发生泌乳II 期启动延迟;高于栾丹丹等[14]报道的住院早产儿母亲泌乳延迟率36%, 可能与研究对象选择差异及社会支持力度不同有关。 本研究中MICU高危妊娠产妇泌乳II 期启动延迟率为42.4%, 究其原因:(1)有研究表明,剖宫产是泌乳启动延迟的危险因素[15]。 本组高危妊娠产妇分娩方式中,剖宫产手术占92.6%,剖宫产手术中交感神经系统激活,产生多巴胺等神经兴奋激素,引起血清泌乳素分泌减少,同时麻醉和术后切口疼痛使其饮食、休息、活动受影响,阻碍泌乳反射的建立,以致泌乳启动延迟。(2)本组研究对象为MICU 高危妊娠产妇, 可能同时存在多种高危因素,使产妇分娩恐惧加剧[16],更加担心自身疾病及新生儿安危。同时,由于对监护室的陌生感及社会支持系统的减弱, 使高危妊娠产妇比正常产妇更容易产生负性情绪, 导致血液中的儿茶酚胺及肾上腺素升高,延迟泌乳启动时间。 (3)高危妊娠产妇结束妊娠转入MICU 后,其家属及婴儿均不能24 h陪伴在旁,新生儿无法对产妇乳房进行吸吮,抑制了乳汁的分泌,以致泌乳II 期启动时间延后。
3.2 MICU 高危妊娠产妇泌乳II 期启动延迟的影响因素
3.2.1 年龄 本研究结果显示, 年龄是MICU 高危妊娠产妇泌乳II 期启动延迟的危险因素(OR=2.523,P=0.003), 即以年龄<35 岁为参照, 年龄≥35 岁的MICU 高危妊娠产妇, 其泌乳II 期启动延迟发生率较高,与Rocha 等[17]研究结果一致。 究其原因,(1)年龄≥35 岁的MICU 高危妊娠产妇,各类器官组织及生理机能趋于衰退,乳腺细胞减少,泌乳功能变差,导致体内泌乳素水平降低。(2)营养是母乳分解和合成代谢的来源,是乳汁形成的物质基础[4]。 本组高龄产妇在选择分娩方式时,74 例(98.7%)高龄产妇选择以剖宫产手术终止妊娠,与适龄产妇相比,消化系统功能减退,术后肠蠕动恢复慢,肛门排气所需时间更长,营养摄入不佳,易导致其泌乳启动延迟发生。3.2.2 妊娠期高血压疾病 本研究结果显示, 合并妊娠期高血压疾病是MICU 高危妊娠产妇泌乳II 期启动延迟的危险因素(OR=2.522,P=0.004),即以无妊娠期高血压疾病为参照, 合并妊娠期高血压疾病的MICU 高危妊娠产妇,其泌乳启动延迟发生高。据报道,妊娠合并高血压疾病的产妇泌乳II 期启动延迟是正常血压产妇的4.589 倍[18],与本研究结果相似。 究其原因,(1)MICU 高危妊娠产妇合并妊娠期高血压通常为子痫前期、慢性高血压并发子痫前期、HELLP 综合征等,其小血管痉挛、血管内皮损伤明显,导致胎盘功能受损严重,影响胎盘泌乳素分泌,进而使血清泌乳素分泌减少。(2)合并妊娠期高血压疾病的患者由于脉管系统“渗漏”,可能出现不同程度的水肿,影响水分扩散到乳腺细胞,不利于大量乳汁的产生,造成泌乳启动延迟[19]。
3.2.3 开奶时间 本研究结果显示, 开奶时间是MICU 高危妊娠产妇泌乳II 期启动延迟的危险因素(OR=0.924,P=0.025),即开奶时间越晚,其泌乳启动延迟风险越高。开奶时间与泌乳启动密切相关,开奶时间每延迟1 h, 泌乳启动延迟发生概率增加1.12倍[18]。 Liu 等[20]研究显示产后1 h 内开奶可缩短泌乳启动时间,本组高危妊娠产妇平均开奶时间(10.49±4.42)h,离产后1 h 有较大差距。 究其原因,(1)开奶时间晚的高危妊娠产妇因自身疾病因素可能导致病情不稳定,需要救治和严密的病情观察[21],以致MICU护理人员需要做的治疗和护理记录增多,导致工作量加大,不能及时帮助其进行挤奶,从而导致开奶时间延后。(2)MICU 各类护理常规中均无泌乳促进有关的护理措施,对开奶时间未做具体要求,部分医务人员对母乳喂养不够重视,缺乏促进泌乳的知识[22],从而轻视早开奶的重要性,不愿意尽早帮助高危妊娠产妇进行挤奶。 (3)开奶时间晚的高危妊娠产妇受到泌乳知识、疾病状态、术后疼痛的影响,而产生不积极的心理,不主动寻求护士帮助,从而导致开奶时间延后。
4 对策
综上所述, 本组MICU 高危妊娠产妇泌乳II 期启动延迟发生率较高,年龄、合并妊娠期高血压病、开奶时间是其危险因素。 针对年龄≥35 岁,合并妊娠期高血压疾病、 开奶时间晚的MICU 高危妊娠产妇,建议:(1)MICU 管理者对科室人员进行母乳喂养知识和技能培训及考核, 提高医务人员对母乳喂养的重视。将开奶时间,挤奶的具体要求写入护理常规中,健全母乳喂养干预措施,要求科室人员在日常工作中严格执行。同时,应尝试创造开放式的产科监护室环境,使家属及婴儿能够陪伴在旁, 帮助产妇实现母乳喂养,促进泌乳启动。 (2)规范产前检查对子痫前期有早期预警作用,有利于临床干预[23]。 在围生期保健中医护人员应加强孕期保健宣传,提高孕妇对妊娠期高血压疾病的认识,使其定期产检,发现血压异常时,加强自我监测,并及时有效治疗以控制血压。 对于剖宫产手术的高龄产妇,MICU 护士应在床边鼓励其进行床上翻身,并帮助尽早下床活动,以促进肠蠕动,肛门排气后及时提醒医生更改饮食医嘱,加强营养摄入。 (3)孕妇学校应针对高危妊娠孕妇开始泌乳宣教课程,讲解正确的促进泌乳及保存乳汁等知识,提高其泌乳认知,使分娩后能主动积极进行泌乳干预。
5 本研究的不足之处
本研究的局限性在于, 仅在1 家爱婴医院MICU 进行调查与数据收集,且样本量较小,有选择性偏倚的可能。 今后研究应扩大研究范围及样本量进行相关因素探讨,以及基于现状调查结果构建科学的MICU 高危妊娠产妇泌乳启动延迟护理干预方案。
[致谢] 感谢同济大学医学院统计学教研室艾自胜老师给予数据统计方面的帮助和指导。
