改良胰肠吻合方式在腹腔镜胰十二指肠切除术中的应用
2020-10-11刘会春
朱 超,金 浩,刘会春,周 磊,王 勇,庞 青
(蚌埠医学院第一附属医院肝胆外科,安徽 蚌埠,233000)
近年,随着腔镜技术的不断发展,腹腔镜胰十二指肠切除术(laparoscopic pancreatoduodenectomy,LPD)已在许多医疗中心逐渐开展,其安全性、有效性已得到证实[1-3]。然而LPD术后胰瘘(postoperative pancreatic fistula,POPF)发生率仍高达4.5%~52.3%[4]。有报道指出[5],合理选择胰肠吻合方式可降低POPF发生率。但哪种吻合方式更具优势一直存有争议[6]。本研究回顾性历史对照分析2016年1月至2020年4月我院行LPD患者的病例资料,比较行改良胰肠吻合方式与胰管对空肠黏膜吻合方式的LPD患者的基线资料、围手术期情况,以探讨改良胰肠吻合方式在LPD中的临床应用价值。
1 资料与方法
1.1 临床资料 收集2016年1月至2020年4月蚌埠医学院第一附属医院肝胆外科77例行LPD患者的病例资料。37例采用改良胰肠吻合方式(改良组),40例行胰管对空肠黏膜吻合(传统组)。两组患者年龄、性别、BMI、入院症状、腹部手术史、基础疾病、WBC、ALT、白蛋白、TBIL、CEA、CA19-9、ASA分级差异均无统计学意义(P>0.05),见表1。
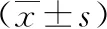
表1 两组患者临床资料的比较
续表1
1.2 吻合方法 改良胰肠吻合:(1)于胰腺下缘距胰腺断面0.5~1.0 cm处用3-0 Prolene线沿胰腺断面水平方向贯穿胰腺缝合一针,抽紧缝线打结,留线约3 cm(图1a);(2)准备1根直径与胰管直径相仿的胰液引流管,长度10~15 cm,插入端留3~4个侧孔并剪成斜面。插入胰管,直至不能继续插入。用4-0薇乔线自胰管上缘12点处贯穿胰液引流管后经胰管下缘6点缝出,打结后固定,牵拉胰液引流管,如不能移动表明固定妥善。绕胰液引流管再次缝合一针,抽紧缝线打结(图1b);(3)在胰管对应空肠处,用电钩切一个小孔并灼伤周围约2 cm肠管浆膜层(图1c);(4)4-0 Prolene线距胰腺断面约1.5 cm处,自胰腺腹侧进针背侧出针贯穿胰腺缝合,针穿出后,经空肠切孔背侧距切孔水平线约1.5 cm肠壁浆膜层进针,于切孔边缘水平线浆膜层出针,针返回后,自胰腺断面约0.5 cm处,自胰腺背侧进针腹侧出针贯穿胰腺缝合,保证2次贯穿胰腺路径与胰腺呈纵向平行关系。针穿出后,自空肠切孔边缘水平线进针,距切孔腹侧约1.5 cm处肠壁浆膜层出针,抽紧缝合打结,剪断缝线(图1d、图1e);(5)根据胰腺断面大小自前向后间断缝合3~4针,满足空肠“C”字包绕胰腺断面,使得胰腺断面与空肠浆膜层紧密贴合(图1f)。胰管对空肠黏膜吻合:(1)距空肠残端约5 cm处用4-0 Prolene线将胰腺后壁断面全层与空肠后壁全层连续缝合;(2)用电钩于空肠处切一小口,直径约0.3 cm,将空肠黏膜翻开并用碘伏消毒;(3)用5-0 Prolene线将胰管后壁与空肠黏膜后壁间断缝合2~3针,置入胰液引流管,一端插入胰管,直至不能插入,一端插入肠腔3~4 cm。用5-0 Prolene线将胰管前壁与空肠黏膜前壁间断缝合2~3针;(4)用4-0 Prolene线将胰腺前壁断面全层与空肠前壁全层连续缝合,使得胰腺断面与空肠浆膜层贴合。
1.3 胰瘘诊断标准 按2016年国际胰腺外科研究小组发布的胰腺手术POPF的定义与分级[7],生化漏无相应临床症状,一般可自行恢复正常;B级瘘出现相应临床症状,需进行保守治疗;C级瘘伴有严重感染、腹腔出血等症状,需转入重症监护室或进一步手术。新定义的POPF,淀粉酶升高需要与临床症状相关,未发展为POPF的患者与发展为生化漏的患者基本上具有相同的临床过程[8],因此本研究将B级瘘、C级瘘纳入POPF的发生率。
2 结 果
2.1 两组术中、术后观察指标的比较 改良组手术时间、胰肠吻合时间、术后住院时间短于传统组(P<0.05)。两组术中出血量、主胰管宽度、胰腺质地、病理类型差异均无统计学意义(P>0.05)。见表2。
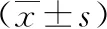
表2 两组患者术中及术后资料的比较

续表2
2.2 两组术后并发症的比较 两组术后生化漏、胃瘫、胆漏、出血事件(改良组1例消化道出血,1例腹腔出血,传统组3例消化道出血,1例腹腔出血)的发生率差异无统计学意义(P>0.05);两组术后B/C级胰瘘(改良组1例B级瘘,1例C级瘘,传统组7例B级瘘,2例C级瘘)发生率差异有统计学意义(P<0.05)。见表3。
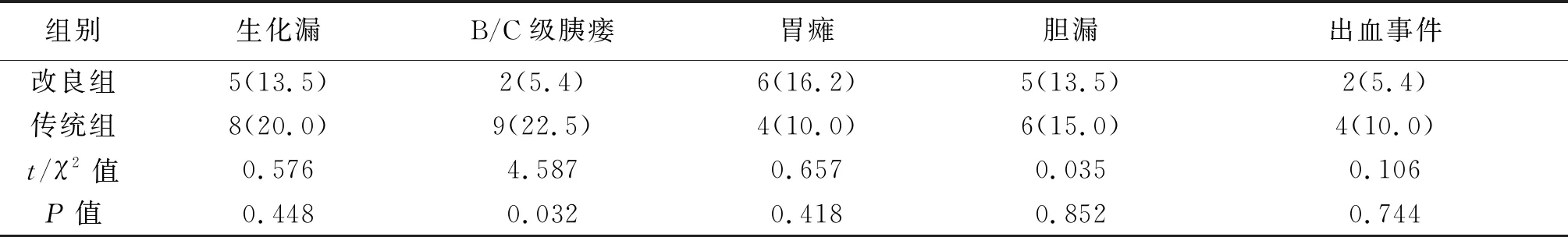
表3 两组患者术后并发症的比较[n(%)]
3 讨 论
LPD已公认为腹部微创外科难度最高的手术之一,1994年Gagner等[9]首次报道LPD,初期发展较为缓慢,一直存在很大争议。近年,LPD快速发展,外科医生对LPD的热情也越来越高[10-11]。一项meta分析表明[12],LPD的安全性已与开腹胰十二指肠切除术相当。但POPF被认为是LPD术后最严重的并发症,成为LPD发展过程中的绊脚石[13]。有研究表明[14],胰肠吻合技术改善可使POPF发生率明显降低。
相关文献报道,胰肠吻合方式有50余种[15]。临床目前常用的包括套入式、捆绑式、胰管对空肠黏膜、洪氏一针法等。套入式胰肠吻合包括端端吻合与端侧吻合两种方式。套入式胰肠吻合操作简单,无需特意寻找胰管,明显缩短了手术时间。但端端吻合如胰腺残端粗大或空肠直径较小,容易出现套入困难,且肠液不断腐蚀胰腺残端,容易继发出血、感染等并发症[16]。端侧吻合则无需考虑胰腺断面大小及空肠直径,但同样面临肠液腐蚀的风险。由陈孝平[17]提出的贯穿胰腺纵向“U”形缝合法行胰肠吻合在LPD中的安全性、有效性已得到证实,116例患者中B级瘘仅1例,无C级瘘发生,POPF发生率仅为0.9%。本团队中改良胰肠吻合方式的POPF发生率(5.4%)虽然明显降低,但仍有提升空间。而胰管对空肠黏膜吻合方式POPF发生率高达22.5%。总结原因为:(1)LPD学习曲线初级阶段[18]的前20例均采用胰管对空肠黏膜的吻合方式,操作不够熟练;(2)学习初期未在实践中对胰肠吻合方式进行改良;(3)部分胰管较细的患者勉强进行了吻合。捆绑式胰肠吻合由彭淑牖首次提出,此种吻合方式可使空肠黏膜层紧贴胰腺断面,加快愈合速度。且空肠浆膜层无针眼,避免胰液通过针眼外渗。但主刀难以把控捆绑的松紧程度,捆绑过松容易引起胰液外渗,过紧则易致组织缺血,造成胰瘘及腹腔感染。胰管对空肠黏膜吻合由于吻合口黏膜对黏膜,因此满足正常生理状态,更利于愈合[19]。且胰腺断面未直接接触消化液,避免受其腐蚀而出现继发出血、吻合口漏等并发症。但这种吻合方式仅将主胰管与空肠黏膜进行吻合,胰腺断面的副胰管、次级胰管尚未处理,渗出的胰液聚集在胰腺断面与空肠间的无效腔,不断腐蚀吻合口,造成吻合口难以愈合。并且这种吻合方式受胰管直径影响,胰管直径大于3 mm吻合效果较好。研究表明[20],胰管对空肠黏膜吻合与捆绑式胰肠吻合相比,在POPF发生率方面无明显差异(P>0.05)。胰管对空肠黏膜吻合难度较高,吻合时间较长。本团队采用的改良胰肠吻合方式操作简单,可明显缩短胰肠吻合时间、手术时间。洪氏一针法胰肠吻合由洪德飞[21]首次提出,在多个中心逐渐开展起来,已证实在LPD中可明显降低POPF发生率,减少胰肠吻合时间,且不受胰管直径、胰腺断面大小的影响。但仍存在副胰管、次级胰管渗出的胰液聚集在胰腺断面与空肠间的无效腔的情况。
本团队借鉴洪氏胰肠吻合理念及陈氏胰肠缝合技术,结合自身的临床经验,提出了一种改良的胰肠吻合方法。此方法应用洪氏一针法将胰管、空肠与胰液引流管形成人工瘘管后,采用陈氏贯穿胰腺纵向“U”形缝合技术,使胰腺断面被空肠“C”形包绕,胰腺断面与空肠浆膜层贴合的更为紧密,减少两者间的无效腔,减少副胰管、次级胰管渗出的胰液对胰腺断面及空肠浆膜层的腐蚀。在胰肠吻合前沿胰腺断面水平方向贯穿胰腺缝合一针,并留线约3 cm。优点在于:结扎胰腺断面部分副胰管、次级胰管及血管,减少胰液渗出及血管断端渗血;留线约3 cm,便于提拉胰腺配合胰液引流管插入主胰管。且缝合前将空肠部分浆膜层灼伤,使其与胰腺断面紧密贴合,加快粘连愈合的速度。与胰管对空肠黏膜吻合相比,采用改良胰肠吻合患者POPF发生率明显降低,减少了因POPF所需的长期抑酶及腹腔积液穿刺置管引流术等治疗,从而缩短了术后住院时间。
本研究的不足在于:(1)传统组多处于LPD学习曲线初级阶段,改良胰肠吻合方式为新开展的吻合方式,缝合技术已有了一定基础,多处于LPD学习曲线稳定期,两组的对比结果可能存在偏差;(2)只统计了患者住院期间的资料,远期疗效仍有待研究;(3)病例数较少,其结果需大样本前瞻性研究进行验证。
与胰管对空肠黏膜吻合方式相比,改良胰肠吻合方式降低了POPF发生率,缩短了胰肠吻合时间与手术时间,且术后住院时间也明显缩短。此方法在LPD中应用是安全、有效的,值得在临床进一步推广。
