营养不良对危重症住院患儿临床结局的影响
2020-09-05沈丽媛
沈丽媛,洪 莉
(1 南通大学附属医院儿内科,江苏226100;2 上海交通大学医学院附属上海儿童医学中心)
营养不良会导致机体功能发生一系列改变,如免疫力降低、肌肉萎缩、肠上皮细胞通透性增加、发育停滞等,增加机体对疾病的易感性并妨碍对疾病的正常反应,住院患者主要表现为发病率、死亡率增加,住院时间延长,住院费用增加等[1-3]。住院儿童,尤其是危重症儿童,营养不良发生率更高[3]。本研究选取2016 年1 月—6 月入住上海儿童医学中心重症监护室(PICU)的127 例患儿,比较营养不良与营养正常危重症患儿临床和实验室指标,分析营养不良对危重症患儿临床结局的影响。
1 资料与方法
1.1 一般资料 危重症患儿127 例,根据入住PICU 时的营养状况分为营养正常组72 例和营养不良组55 例(43.3%)。营养正常组中男性44 例,女性28 例;<1 岁 40 例,≥1 岁 32 例;入室时儿童死亡危险评分Ⅲ(PRISM Ⅲ)评分[4]5(3~10)分;先心病合并肺炎 17 例,血液病/肿瘤/脓毒症 23 例,消化/泌尿/神经疾病14 例,其他疾病18 例。营养不良组中男性37 例,女性 18 例;<1 岁 41 例,≥1 岁 14 例;入室时PRISM Ⅲ评分 5(2~10)分;先心病合并肺炎 27 例,血液病/肿瘤/脓毒症6 例,消化/泌尿/神经疾病11例,其他疾病11 例。两组患儿性别、疾病严重程度比较,差异均无统计学意义(P>0.05),年龄分布和疾病种类分布的差异均有统计学意义(P<0.05)。入选标准:(1)内科疾病患儿;(2)国内小儿危重病例评分[5](pediatric clinical illness score,PCIS)<90 分;(3)PICU滞留时间>72 h。排除标准:(1)姑息治疗患儿;(2)疑似或确诊为遗传代谢性疾病患儿。营养不良标准:根据世界卫生组织(WHO)儿童生长曲线,对≤5 和>5 岁儿童分别应用年龄别体重(W/A)、体质量指数(BMI)Z 值进行评价,W/A 或 BMI Z 值<-2 为营养不良[3]。
1.2 方法 患儿入住PICU 24 h 内进行PCIS 评分[4]和PRISM Ⅲ评分,检测血清蛋白、免疫相关指标。记录入住PICU 第1~10 天每日的营养支持和能量摄入,根据Schofield-HTWT 公式[6]计算患儿目标能量需求,实际摄入能量/目标量<90%为能量摄入不足,90%~110%为适量,>110%为摄入过多[7]。医嘱能量供给不当指医嘱供给能量<90%或>110%目标量[8]。临床结局指标主要包括机械通气天数、PICU 住院天数、总住院天数和60 天死亡率。
1.3 统计学处理 应用SPSS 17.0 统计学软件进行数据分析。计量资料以中位数(M)和四分位数间距(IQR)表示,计数资料以频数和百分率表示,组间比较采用 χ2检验或 Mann-Whitney U 检验。P<0.05 为差异有统计学意义。
2 结 果
2.1 两组入住PICU 时实验室检测结果比较 在各项实验室检查结果中,仅血清白蛋白、C 反应蛋白(CRP)营养正常组高于营养不良组,差异均有统计学意义(P<0.05)。见表 1。
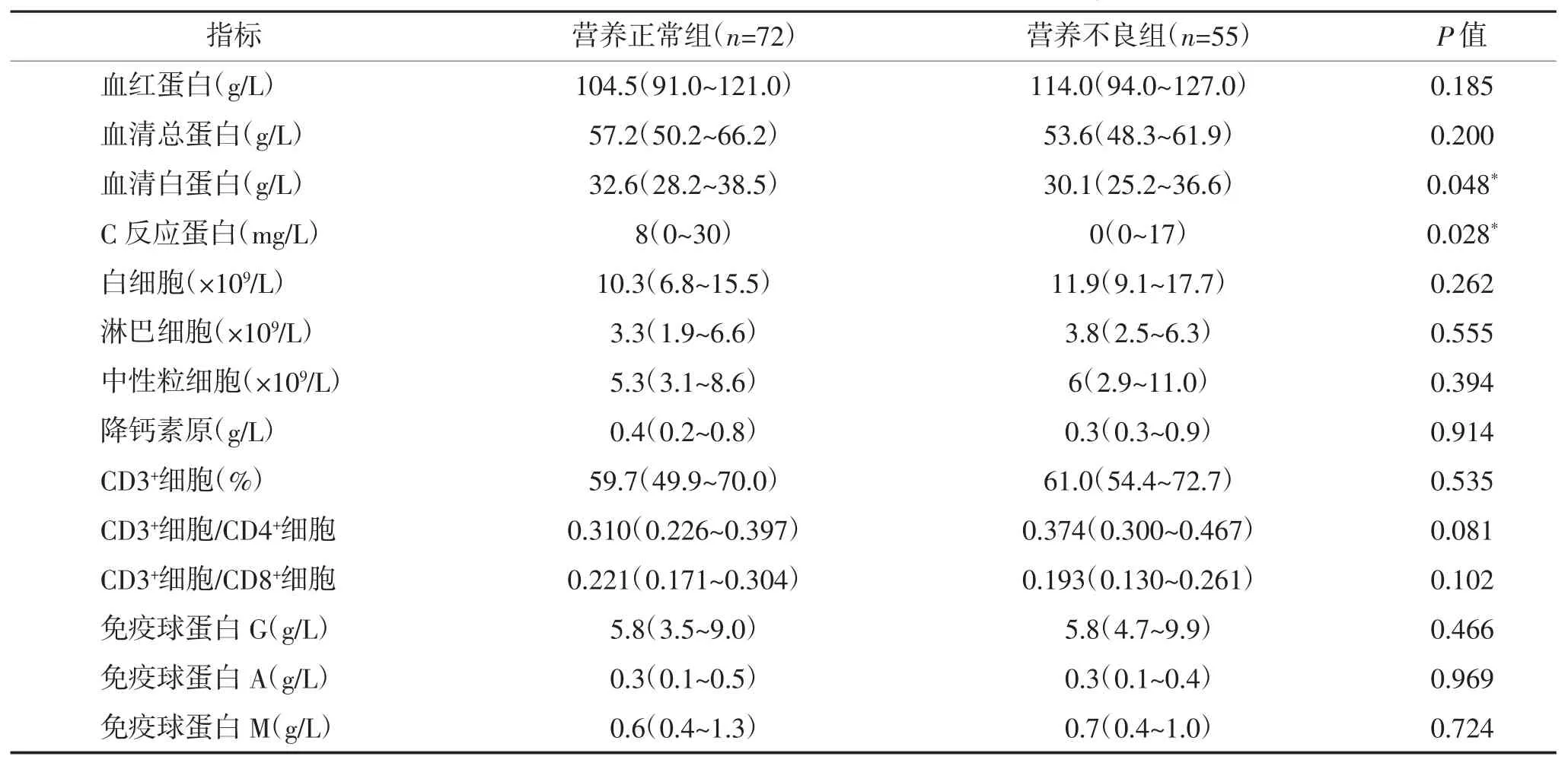
表1 两组患儿入PICU 时实验室检查结果比较 M(IQR)
2.2 两组能量摄入比较 在入住PICU 第1~10 天,99 例患儿应用肠内营养(EN),其中74 例为普通配方奶粉,18 例为深度水解配方,7 例为氨基酸配方。21 例患儿应用肠外营养(PN)。127 例患儿中有100例(78.7%)患儿的医嘱能量供给不当。营养不良组中23 例(41.8%)患儿平均能量摄入过多,营养正常组中40 例(55.6%)患儿的平均能量摄入不足。见表2。
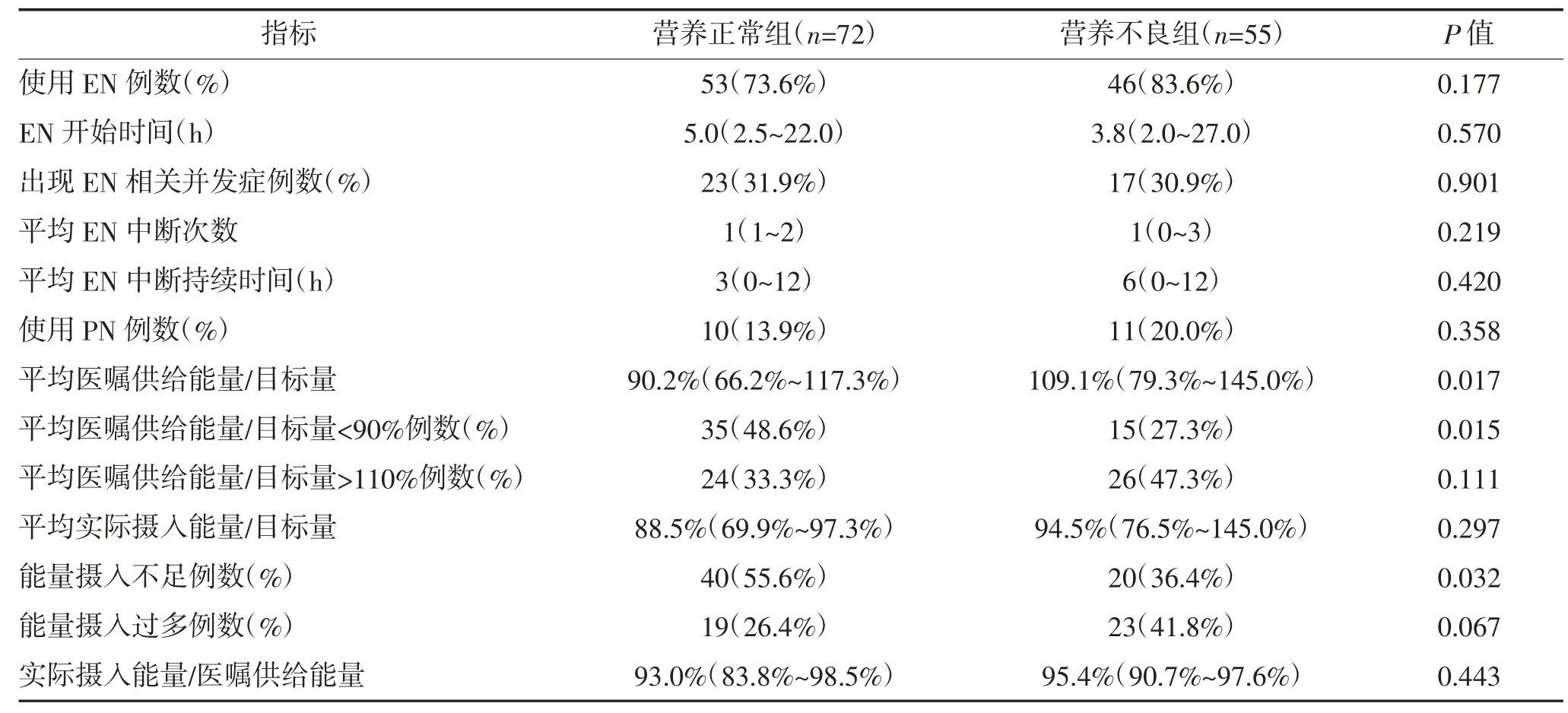
表2 两组患儿能量摄入比较 M(IQR)
2.3 两组患儿临床结局比较 营养不良组患儿PICU 住院天数和60 天死亡率高于营养正常组,差异均有统计学意义(P<0.05)。而两组机械通气时间及总住院时间差异均无统计学意义(P>0.05)。见表3。
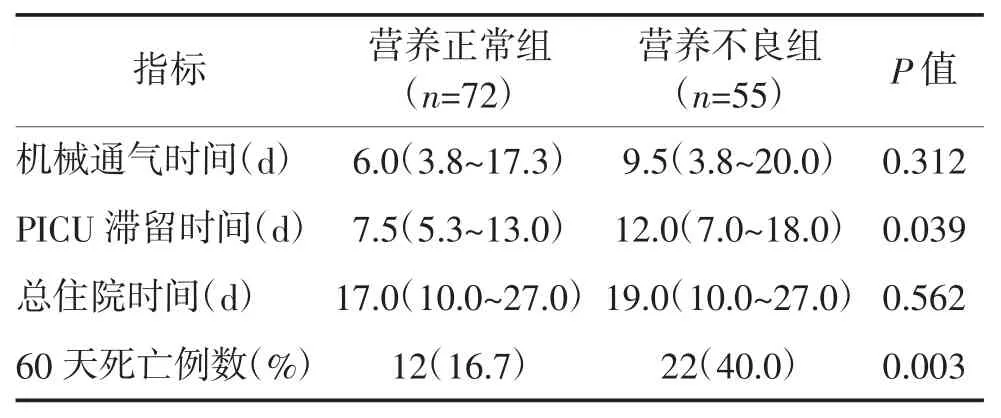
表3 两组患儿临床结局比较 M(IQR)
3 讨 论
3.1 危重患儿的营养状况 本研究中危重患儿营养不良发生率43.3%,营养不良患儿年龄在1 岁以内为41 例(74.5%)。住院患儿尤其是危重症患儿,呈现不同程度的营养亏欠,主要表现在入院时的营养状况以及住院期间营养素摄入情况两个方面[9]。儿童因肌肉和脂肪组织比例低、能源物质储备少、基础代谢率高,较成人更易发生营养问题,年龄越小,耐受性越低,越易发生营养耗竭[2]。Leite 等[10]对 221 例PICU 患儿进行研究,发现1 岁以内患儿营养不良发生率高达70%。
本研究中先天性心脏病(CHD)合并肺炎患儿营养不良发生率达61.4%,与国内外研究接近。Vaidyanathan 等[11]研究发现 CHD 术前患儿 W/AZ值≤-2 者达 59%,国内郑林等[12]对 532 例 CHD 患儿进行研究,发现营养不良发生率高达58%。CHD患儿发生营养不良的原因主要有:CHD 类型和临床治疗;因心肌肥大、机体组成改变、交感神经系统活跃、造血组织活跃、反复感染等原因导致能量代谢失调;能量摄入减少;消化道功能失常,如消化道水肿或慢性缺氧致营养素吸收障碍,肝肿大、胃容积缩小致胃食管返流增加等;产前因素,如染色体异常、宫内发育迟缓等[13]。
3.2 营养不良对蛋白合成和免疫应答的影响 目前临床上并无评判危重患儿营养不良的金标准,尽管体格测量存在诸多缺陷,但仍被广泛应用于评价PICU 患儿的营养状况,最常用的为WHO 生长曲线。某些生化指标也能在一定程度上评估和监测危重患儿的营养状况,如血清蛋白、氨基酸谱、血脂、电解质等,血清白蛋白浓度是特异性较高的营养评价指标,在临床上应用较广。本研究发现,营养不良患儿的血清白蛋白浓度低于营养正常组患儿,差异有统计学意义(P<0.05)。CRP 是急性时相反应蛋白(APP)之一,营养不良时前体细胞合成APP 能力降低,促炎性细胞因子(如白介素-1,白介素-6)合成减少也会影响APP 的生成[14]。本研究显示,营养不良组血清C 反应蛋白(CRP)低于营养正常组,差异有统计学意义(P<0.05),一定程度上印证营养不良有损机体的免疫应答。但本研究中两组细胞免疫和体液免疫相关指标比较,差异无统计学意义(P>0.05),可能与本研究样本量较小有关。先天性和获得性免疫应答启动包括免疫细胞的活化增殖、多种细胞分子合成,相应的DNA 复制、RNA 表达、蛋白合成和分泌都需要机体额外耗能。重度营养不良持续存在会导致患儿出现胸腺萎缩,外周淋巴器官(淋巴结和脾脏)病态发育,表现为外周血白细胞减少,不成熟T细胞数增多,CD4+/CD8+比值降低,促炎性细胞因子如白介素、肿瘤坏死因子的异常表达等方面。本研究中两组患儿在 CD3+、CD3+/CD4+、CD3+/CD8+、IgG、IgA、IgM 等相关指标的差异无统计学意义(P>0.05)。后续我们将扩大样本量,进一步对相关细胞因子及炎症介质进行研究。
3.3 危重患儿在PICU 期间的能量摄入情况 评估危重患儿能量需求的基本方法有间接测热法(IC)测定和预测公式计算两种。IC 为目前公认的确定危重患儿能量需求的金标准,由于在测定对象、测定过程、测定条件上存在诸多限制,并不能完全替代预测公式在危重患儿营养支持治疗中的作用[15-16]。一项对欧洲111 家医疗中心PICU 的调查显示,仅17%中心常规应用IC,绝大多数中心仍依靠预测公式估算患儿每日的能量需求[17]。Schofield-HTWT 公式[6]是基于大样本量研究建立起来的,综合考虑年龄、性别、体重和身高对能量需求的影响,已被众多研究证实能较好评估儿童的静息能量消耗,是与IC 测定值差异最小的预测公式[18],因而成为临床上应用最为广泛的预测公式。本研究选用Schofield-HTWT 公式计算患儿的目标能量需求。
临床医师在治疗危重症过程中常常着重于维持神经、呼吸或血流动力学稳定,而忽视营养干预的重要性[19]。在给予营养支持时临床医师往往依据个人习惯而非患者的临床特征,很大程度上导致医嘱营养供给不当。本研究中这一现象较为突出,78.7%患儿的医嘱能量供给不当,临床医师倾向于高估营养不良患儿的能量需求,低估营养正常患儿的能量需求,导致超过40%营养不良患儿能量摄入过多,超过50%营养正常患儿能量摄入不足。两组患儿EN 中断或EN 相关并发症发生率比较,差异均无统计学意义(P>0.05)。能量摄入过多或过少均不利于机体康复,能量摄入过多的危害可能更为严重。一方面会加剧机体分解代谢,表现为呼吸做功和呼出CO2 量增加,最终导致机械通气时间延长,另一方面会诱发肝脂肪变性及胆汁瘀积,损害肝功能,增加高血糖和感染的风险[20]。
3.4 营养不良对临床结局的影响 诸多成人和儿童研究发现,营养不良与患者的临床结局密切相关。Ruiz 等[21]研究发现,营养不良与成人患者的住院天数、死亡率及住院费用增加有关。Curtis 等[22]对956例成人患者的研究也显示,营养不良与住院天数及住院费用相关。儿童方面,Bagri 等[23]对332 例危重症患儿的研究发现,营养不良发生率为51.2%,营养不良患儿的ICU 住院时间显著延长。Castillo 等[24]对连续性肾脏替代治疗患儿的研究发现,伴有营养不良者死亡率更高。本研究中,两组患儿入PICU 时PRISM Ⅲ评分差异无统计学意义,但营养不良组患儿的PICU 住院天数和60 天死亡率显著高于营养正常组,差异均有统计学意义(P<0.05)。
综上所述,营养不良在危重症儿童中的发生率较高,尤其是先天性心脏病合并肺炎患儿。营养不良组血清白蛋白和CRP 水平降低,提示营养不良可能对危重症患儿蛋白合成和免疫应答存在一定影响。医嘱热量供给不当较为常见,导致营养不良患儿易出现喂养过度,营养正常患儿易出现喂养不足。营养不良危重症儿童PICU 住院天数和死亡率增加,说明营养不良对危重症患儿临床结局存在不良影响。临床医师应准确评估危重患儿的营养状况,个体化评估患儿的营养需求,通过合理营养支持而改善患儿临床结局。
