内外联合固定术治疗骨盆骨折患者的临床研究
2020-07-30李有平
李有平,郑 哲
陕西省宝鸡市中医医院骨科,陕西宝鸡 724400
骨盆骨折为骨科常见创伤性疾病,大多由巨大外击力直接作用于盆骨所致,发病率占骨与关节损伤的2%~8%[1]。骨盆骨折病情较复杂且多数合并其他盆腔脏器损伤,有报道显示股骨骨折患者约有25.0%合并多发伤,其致残率为4.8%~50.0%[2],并且诊治不及时将严重危害患者生命,对骨盆骨折的治疗仍是临床骨科医师面临的一个难题。近年来,随着国内外科技术迅猛发展以及骨盆固定支架的广泛应用,骨盆骨折的治疗取得一定成果。研究证实,内外固定术治疗骨盆骨折有一定疗效[3]。骨盆骨折的创伤以及骨折后外科手术创伤等均会引发机体应激反应,不利于骨折的愈合[4],虽目前临床有关骨盆骨折患者内外固定术疗效的研究不少,但有关骨盆骨折患者应用内、外联合固定术治疗的效果及对机体应激水平影响尚未明确。本研究观察了骨盆骨折患者内外固定术的治疗效果,同时从机体应激水平的变化探讨其作用机制,现报道如下。
1 资料与方法
1.1一般资料 将2017年3月至2018年3月本院骨科收治的68例骨盆骨折患者纳入研究。纳入标准:(1)入院经CT或MRI检查确诊为骨盆骨折;(2)术前行患侧股骨髁上牵引;(3)本研究获得患者及其家属知情同意书,同时征得本院伦理委员会批准。排除标准:(1)合并严重心脑血管病、呼吸系统和肝肾等重要脏器功能障碍;(2)妊娠期或哺乳期女性;(3)恶性肿瘤或全身系统疾病;(3)合并其他部位的严重损伤。68例患者按照随机数字表法分为对照组和观察组,每组34例。对照组男16例、女18例,年龄21~56岁、平均(36.25±2.59)岁,致伤原因:交通伤18例、高处坠落伤10例、重物砸伤6例,临床分型:B1型12例、B2型10例、C1型7例、C2型5例;观察组男17例、女17例,年龄22~58岁、平均(37.06±2.41)岁,致伤原因:交通伤19例、高处坠落伤9例、重物砸伤6例,临床分型:B1型14例、B2型9例、C1型6例、C2型5例。两组性别、年龄等一般资料比较,差异无统计学意义(P>0.05)。
1.2方法
1.2.1对照组的治疗 常规内固定术治疗,连续硬膜外麻醉成功后,沿耻骨行弧形切口,而后有效分离骨折处各层组织及肌肉,彻底暴露骨折部位,骨折复位后,钛合金钢板进行内固定。
1.2.2观察组的治疗 内外联合固定术治疗,麻醉成功后,耻骨联合上方行弧形切口,使两侧耻骨体充分显露,直视下紧贴骨壁,在闭孔内插入复位钳,钳夹复位耻骨联合后,确保耻骨联合分离≤1 cm,耻骨上方或前方放置重建钢板,采用螺钉进行固定,后在患者双侧髂前上棘后方1 cm处开始沿髂嵴走行,同时在两侧切取2处小切口(切口间距≥1 cm)。然后在患者矢状面呈25°~40°且向尾侧倾斜15°情况下行钻孔操作,钻透皮质骨后,将半螺纹针(直径5.0 mm)平稳拧入髂骨(针深度约4~6 cm),两侧髂嵴共穿入5枚固定钉,待C形臂透视提示患者螺钉位置满意后,安装外固定架,牵引患者双下肢,同时内旋双大腿,对患者骨盆进行适度挤压,使螺丝旋紧。确保患者术后卧床休息,使其进行相关抗感染治疗,术后第4周行辅助性部分负重活动,术后第12周将外固定架去除。
1.2.3观察指标 (1)两组手术相关指标比较:比较两组手术时间、术中出血量、骨折愈合时间。(2)两组治疗效果比较:采用Majeed评分[5]评估两组术后盆骨功能恢复情况;Majeed评分包含疼痛、站立、工作表现、坐等方面内容;Majeed评分总分85~100分记为优,70~84分记为良,55~69分记为可,<55分记为差,在术后3个月进行评分。(3)两组机体应激水平比较:术前、术后24 h采集两组患者肘静脉血适量,常规离心分离血清后送检,酶联免疫吸附法检测C反应蛋白(CRP),比色法检测两组肌酸激酶活性(CK)、白细胞介素-6(IL-6)、肿瘤坏死因子-α(TNF-α),比色法检测肌酸激酶活性(CK),试剂盒由北京博迈斯科技发展有限公司提供。(4)比较两组并发症的发生情况。
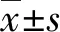
2 结 果
2.1两组手术相关指标比较 观察组骨折愈合时间、术中出血量均明显少于对照组,差异均有统计学意义(P<0.05),两组手术时间相比较差异无统计学意义(P>0.05),见表1。
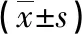
表1 两组手术相关指标比较
2.2两组治疗效果比较 观察组治疗效果的总优良率高于对照组,差异有统计学意义(χ2=4.660,P<0.05),见表2。

表2 两组治疗效果比较[n(%)]
2.3两组应激相关指标的比较 术前两组CRP、CK、IL-6、TNF-α水平比较,差异均无统计学意义(P>0.05);术后两组CRP、CK、IL-6、TNF-α水平均较术前升高,但观察组CRP、CK水平明显低于对照组,差异均有统计学意义(P<0.05),见表3。
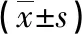
表3 两组应激相关指标水平的比较
2.4两组并发症发生率的比较 术后观察组并发症总发生率低于对照组(17.65%vs. 41.18%),差异有统计学意义(χ2=4.533,P<0.05),见表4。

表4 两组并发症发生率[n(%)]
3 讨 论
数据报告显示,受出血以及并发症等因素影响,骨盆骨折患者病死率较高,为5%~30%[6]。如何选择一种系统的综合治疗措施成为降低骨盆骨折患者病死率的关键。随着医学技术的不断发展以及对骨盆骨折认知及研究的不断深入,内外固定治疗技术被广泛应用于骨盆骨折患者治疗中。研究证实,内固定技术在保持骨折解剖复位方面的疗效较外固定术更为直接有效[7],但单纯内固定术治疗骨盆骨折时较难达到治愈的目的。此外,骨盆骨折外科手术治疗作为一种应激因素,常会致患者出现全身应激反应[8]。CRP是临床常用的反映机体炎性反应的指标,往往机体创伤越大,应激反应越严重,CRP水平越高;CK是细胞内酶,常存在于动物心、肌肉及脑组织中,当机体表现为创伤性刺激或缺氧、缺血等都可致细胞破损,CK释放入血液,表现为血清CK水平明显升高[9];在机体受创或在其他炎性应激反应过程中,IL-6、TNF-α等促炎因子水平明显升高[10]。如何有效降低手术给机体带来的应激反应是临床外科医师面临的挑战[11]。
杨彬等[12]研究证实钢板内固定和外固定联合应用治疗不稳定型骨盆骨折患者的临床疗效确切,内外联合固定术是不稳定型骨盆骨折患者理想治疗方法;卢正波等[13]研究表明内外联合固定术对各型骨盆骨折患者的治疗效果较常规内固定术好,且联合术对机体炎性应激影响更轻微。本研究发现,观察组术中出血量明显少于对照组,骨折愈合时间明显短于对照组,提示内外联合固定术治疗骨盆骨折患者创伤更小、恢复更快,是因为内外联合固定术可更有效地确保患者骨折的复位及稳定情况,利于患者复位后骨折的康复[11]。本研究还发现,观察组术后盆骨功能恢复的优良率明显高于对照组;术后观察组应激反应指标CRP、CK水平明显低于对照组;观察组并发症发生率明显低于对照组;初步证实了内外固定术治疗骨盆骨折患者的临床效果明显优于对照组,联合治疗方案对患者应激反应更轻,且安全性更好,与上述卢正波等学者的观点大体相符。内外联合固定术对患者骨折稳定度更高,更利于患者骨折恢复,因而患者优良率更高[14],此外,内外固定术患者术中出血量更少,创伤更小,在促进患者康复的同时可防止术后进一步创伤发生,表现为机体应激反应更轻微,而在并发症方面,本研究发现观察组并发症明显少于对照组,提示联合固定术治疗骨盆骨折患者安全性更高[15]。
综上所述,内外联合固定术治疗骨盆骨折患者临床效果明显高于单纯内固定术,且前者对机体应激反应更轻,更利于患者骨折尽快康复。
