新生儿入量不足性高胆红素血症的危险因素
2019-10-15
(北京大学国际医院儿科,北京 102206)
新生儿高胆红素血症(neonatal hyperbilirubinemia,NHB)多发生在新生儿早期,是由于胆红素生成过多、肝脏对胆红素摄取和结合能力低下、肠肝循环增加所致,是新生儿期常见疾病之一,如能及时发现并去除病因,给予蓝光治疗或其他支持治疗,大多预后良好。少数重症高胆红素血症,血清中过多游离胆红素可突破血脑屏障侵犯中枢神经系统,重者危及生命,幸存者亦常遗留严重、永久的神经系统症状。
目前对新生儿高胆红素血症的病因及相关危险因素的临床研究较多,但研究结果并不一致。引起新生儿高胆红素血症的原因很多,机制也较为复杂,并且多种因素合并存在[1-3]。但这些病因或高危因素中均未涉及新生儿入量不足。新生儿出生后提倡母乳喂养,因自身吮吸能力、排尿排便状况及哺乳有效性差异,临床上出现体重减轻是非常普遍的现象。若体重减轻超出生理性体重下降范围,提示新生儿摄入量不足。曾有研究报道,新生儿因母乳喂养不足所致能量摄入不足或脱水可致新生儿高胆红素血症,而喂养充足、体重减轻比例少可显著降低黄疸风险[4]。但目前仍不明确入量不足性高胆红素血症的相关危险因素。本文针对出生1周内的足月高胆红素血症新生儿,探讨其发生入量不足性高胆红素血症的危险因素。
1资料与方法
1.1研究对象
以2016年1月1日至2017年12月31日两年期间在北京大学国际医院产科出生,因高胆红素血症而转入新生儿病房治疗的足月新生儿为研究对象。纳入标准:①胎龄满37~41+6周分娩的新生儿,分娩后母婴同室;②出生Apgar评分≥8分;③出生后7天内诊断为早期高胆红素血症。排除标准:①患有先天性遗传及代谢性疾病;②入量不足合并其他病因引起的高胆红素血症。研究对象的监护人均知情同意。
1.2研究方法
1.2.1新生儿早期高胆红素血症
采用美国Bhutani教授的新生儿小时胆红素列线图作为诊断标准,新生儿出生1周内,当胆红素水平超过同时龄第95百分位时定义为高胆红素血症[5-6]。血清胆红素测定使用美国贝克曼库尔特AU5800全自动生化分析仪。
1.2.2新生儿入量不足评定方法
目前尚无新生儿入量不足的评定标准,但普遍认为新生儿体重减轻主要是净入量不足所致。净入量取决于喂养频率及每次喂养持续时间、尿量及大便量。体重减轻超过正常范围提示摄入不足,本文参考Flaherman等[7]研究新生儿体重减轻模式曲线,结合我科临床工作实际,量化体重减轻反映入量不足程度。我院母婴同室新生儿按需喂养,每天早晨9点称体重两次,取均值记为当日体重;同时记录称体重前24h内排便、排尿量。新生儿入量不足的评价标准为:出生24h内体重下降≥3%,出生25~120h体重下降≥7%,出生超过120h体重下降≥10%。
1.2.3相关概念
高龄产妇:年龄≥35岁。早期足月儿:分娩时胎龄37~38+6周;中晚期足月儿:分娩时胎龄39~41+6周。胎便排尽延迟:墨绿色便转为黄色便的时间>72小时。高比例母乳喂养:母乳占全部婴儿食物的80%及以上。重度胆红素血症:血清胆红素≥20mg/dL[5]。
1.2.4分组及指标
单纯入量不足性高胆红素血症者为研究组;无入量不足因素,因其他原因所致高胆红素血症者为对照组。分析比较两组母亲年龄及胎次、分娩方式、出生胎龄、出生体重、体重下降幅度、喂养方式、黄疸出现时间、胆红素峰值及达峰时间、住院时间。
1.3统计学方法
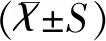
2结果
2.1一般资料
纳入研究的足月高胆红素血症新生儿共414例,母亲分娩时年龄22~44岁,平均(30.8±3.8)岁,初次分娩325例,占78.5%;新生男婴210例(占50.7%),女婴204例(占49.3%),男女比例约为1.03∶1;阴道分娩183例,占44.2%;出生体重1 890~4 740g,平均(3 333.0±439.2)g;入院时体重1 890~4 730g,平均(3 187.4±431.6)g;住院时间1~14天,平均(3.7±1.8)天;重度高胆红素血症17例(占4.1%)。统计病例数中无胆红素脑病发生。
2.2早期高胆红素血症的相关原因
414例早期高胆红素血症新生儿中,导致高胆红素血症的主要原因是入量不足,占50.48%;其次是母亲因素(合并妊娠期糖尿病、妊娠期高血压、亚临床甲状腺功能减退及围产期使用催产素),占38.41%;血型不合溶血病,占13.04%。高胆红素血症相关病因详见表1。
2.3研究组与对照组相关资料比较
414例早期高胆红素血症新生儿,其中研究组209例,对照组205例。与对照组相比,研究组胎便排尽时间、入院日龄及住院时间均显著高于对照组(均P<0.01);而胆红素峰值及达峰日龄、黄疸出现时间、光疗时间比较两组间无显著差异(P>0.05),见表2。分娩方式、是否为初产妇及喂养方式两组比较差异均有统计学意义(均P<0.05);母亲年龄、胎龄、母亲是否有合并症、新生儿性别方面两组比较差异均无统计学意义(均P>0.05),见表3。

表1 414例早期高胆红素血症新生儿的病因
注:a部分新生儿高胆红素血症病因≥2种;b不含入量不足。

表2 研究组和对照组新生儿临床资料比较
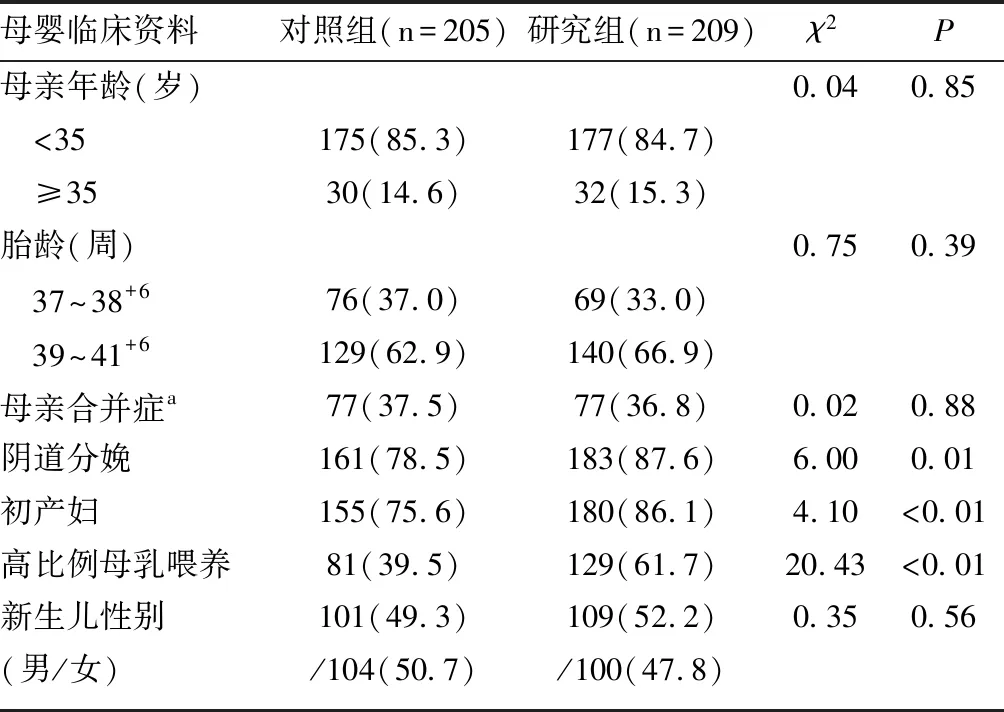
表3 研究组与对照组母婴临床资料比较[n(%)]
注:a母亲合并症包括:妊娠期糖尿病、妊娠期高血压疾病、亚临床甲减。
2.4早期高胆红素血症新生儿入量不足危险因素分析
为了研究早期高胆红素血症儿入量不足的相关危险因素,分别将母亲合并症、母亲年龄、分娩方式、是否初产妇、喂养方式、新生儿性别、胎龄、出生体重、是否胎便排尽延迟、入院日龄进行单因素Logistic回归分析,结果显示,阴道分娩、高比例母乳喂养、胎便排尽延迟、入院日龄是早期高胆红素血症新生儿入量不足的危险因素,差异均有统计学意义(均P<0.05),见表4。
将单因素分析中差异有统计学意义的变量作为自变量拟合Logistic回归模型。采用向前逐步法进行模型变量的筛选,剔除标准为P=0.10。分析结果显示,阴道分娩新生儿发生早期入量不足性高胆红素血症的风险是剖宫产新生儿的2.07倍,高比例母乳喂养的新生儿发生早期入量不足性高胆红素血症的风险是其他喂养方式新生儿的2.67倍,胎便排尽延迟的新生儿发生早期入量不足性高胆红素血症的风险是正常胎便排尽新生儿的18.32倍,以上变量均有统计学意义(均P<0.05),见表5。

表4 入量不足性高胆红素血症新生儿危险因素的单因素Logistic回归分析

表5 早期高胆红素血症患儿入量不足危险因素的多因素Logistic回归分析
3讨论
迄今为止,新生儿高胆素血症仍是新生儿期常见疾病[8]。新生儿早期摄入量不足,肠蠕动缓慢,胎粪排出延迟,从而导致肠肝循环增加,胆红素在肠道重吸收增多,血清胆红素水平进一步上升,在新生儿生理性黄疸的基础上形成高胆红素血症。过高水平的胆红素可能抑制新生儿神经系统,使其呈嗜睡状态,吮吸能力及时效性下降,进食量及排泄减少,因而使血清胆红素水平更高。当血清胆红素>25~32mg/dL时会增加胆红素沉积在脑组织,导致神经功能障碍发生的风险。如果及时发现并进行有效的干预治疗,胆红素诱导的神经功能障碍是可逆的。因此,持续监测和有效的干预对预防和治疗胆红素脑病十分重要。
3.1入量不足是足月新生儿早期高胆红素血症的重要原因
大量研究表明,围生期多种因素可导致新生儿高胆红素血症[1-3],包括母亲因素如高龄、初产、妊娠合并症(子痫前期、妊娠期糖尿病)、产时干预(使用催产素)等,以及新生儿头颅血肿及产伤其他部位淤血、小于胎龄儿、宫内窘迫、感染、高比例母乳喂养(尤其是喂养不足合并体重下降8%~10%)、免疫性溶血及前胎黄疸史等。而本研究分析足月新生儿早期高胆红素血症的原因,结果显示约半数新生儿(50.5%)存在入量不足,是首位原因,说明两者间关系密切。但目前尚无入量不足性高胆红素血症的相关研究报道,新生儿入量不足现状并未引起临床重视。
新生儿出生后出现生理性体重下降,体重变化是由于其出入量失衡:当摄入量少于排出量时,新生儿体重减轻。新生儿唯一自主摄入方式是进食乳汁,通过哺乳获取水分、能量及各种营养成分。充足的摄入取决于喂养频率及每次喂养持续时间,此方面新生儿差异较大[4]。排泄方式主要是排尿和排便。正常喂养的新生儿一般出生后24h内排尿1次,之后24h增加至2~3次,第3日和第4日为4~6次/日,第5日之后为6~8次/日[9],根据每日排尿次数可判断新生儿摄入情况。新生儿在出生后3日内排空胎便,逐渐转为正常大便,此过程与乳汁分泌开始增加时间吻合[10]。新生儿体重下降程度超过生理下降范围时,其摄入量已不足,需要评估母婴状况[11]。这类新生儿有发生高钠血症和/或黄疸的风险[12],需要积极给予医疗干预。因此,入量不足是新生儿体重减轻及相关疾病的根本原因。
3.2入量不足的危险因素分析
本研究发现,阴道分娩是造成早期新生儿入量不足性高胆红素血症的独立危险因素。国内外较多研究探寻分娩方式与高胆红素血症关系[1,3,13],认为剖宫产是高胆红素血症的高危因素。Liu等[3]回顾性分析发现剖宫产是造成新生儿高胆红素血症及预后不良的独立危险因素之一,但具体机制不详。与之相反,还有一些研究表明剖宫产是新生儿高胆红素血症的保护因素[14]。我们的研究结果与后者类似,阴道分娩的新生儿更容易发生早期入量不足性高胆红素血症,其发生风险是剖宫产的2倍多。分析导致这一结果的原因,可能与剖宫产母亲术后泌乳延迟,哺乳条件受限,其新生儿多采用混合喂养或配方奶喂养,喂养充足有关。而阴道分娩的产妇大多选择高比例母乳喂养,但新生儿喂养次数及吮吸能力有限,较剖宫产的新生儿非母乳喂养进食有效性降低,故入量不足几率增加,进而导致早期新生儿高胆红素血症风险增加。因此,对阴道分娩的母婴同室的新生儿需加强喂养,避免入量不足情况的发生。
关于胎次与早期新生儿高胆红素血症的关系,有研究认为初产是高胆红素血症的高危因素[2],也有研究认为两者无相关性[15]。本研究发现,初产是发生早期新生儿入量不足性高胆红素血症的危险因素,但经多因素回归分析,两者之间的联系并无统计学意义,初产对预测早期新生儿入量不足性高胆红素血症的作用较小。
随着对母乳喂养的重视和普及,临床上发现新生儿高胆红素血症发生率增加[4,16]。本研究显示,高比例母乳喂养更容易出现早期新生儿入量不足性高胆红素血症,是其独立高危因素,发生早期新生儿高胆红素血症的风险是其他喂养方式的2.7倍。这与国外一项对18 985例新生儿的回顾性队列研究结果类似,该研究认为纯母乳喂养是发生高胆红素血症的高危因素[2]。但国内的一项研究指出,纯母乳喂养能减少新生儿的胆红素生成,减轻黄疸程度及降低高胆红素血症的发生率[17]。这些研究结果的差异可能与喂养方式、母乳中影响胆红素代谢成分及新生儿肠道生理特点有关。新生儿肠蠕动性差,且肠道菌群尚未建立,而肠腔内的葡萄糖醛酸酐酶活性相对较高,可将结合胆红素转变为非结合胆红素[18]。若母亲哺乳频率低,新生儿入量不足,胎便排出延迟,胆红素重吸收增加。以上增加了肠肝循环,导致高胆红素血症。Hassan等[4]研究证实,增加母乳喂养频率,可促进新生儿体重增加、排便频率增加,是降低重度高胆红素血症的有效方法。这就提示我们,对于生理性黄疸的新生儿,在大力宣传和提倡母乳喂养的同时,要积极采取措施,促进母乳喂养的效率,而不是过于追求纯母乳喂养方式,以避免新生儿入量不足的情况发生,防止高胆红素血症的发生。
本研究中,研究组胎便排尽时间显著长于对照组,而且入量不足所有相关因素中,胎便排尽延迟者风险最高,是胎便正常排尽者的18倍多。对高胆红素血症新生儿而言,尽早排尽胎便对促进新生儿喂养,减少入量不足的发生风险至关重要。另外我们还发现,在早期高胆红素血症新生儿中,入院日龄显著大于对照组,住院时间也显著延长,提示入量不足所致的高胆红素血症病例往往发生于生后2天以后,可能易被忽视,并导致住院时间延长。当临床上发现早期新生儿高胆红素血症时,应注意密切监测,即使提前出院,也需家属知情同意,叮嘱家人加强新生儿喂养,尽早促进胎便排尽,并及时随访,避免严重高胆红素血症的发生。
3.3总结
规范管理新生儿胆红素水平,不仅可以有效降低高胆红素血症发生率,还可提高临床转归痊愈率[19]。本研究是单中心回顾性研究,有一定局限性。我们通过回顾性分析研究临床病例,初步探讨了足月新生儿早期入量不足相关性高胆红素血症的临床特点和影响因素,提示产科及儿科医护人员在母婴同室期间应重点关注孕妇产后泌乳支持,确保新生儿出入量平衡,详细记录每个新生儿的母乳喂养频次、新生儿体重变化和排便排尿情况,降低新生儿高胆红素血症的发生。
