肝脾T细胞淋巴瘤10例及脾脏切除治疗后生存情况文献复习
2019-04-24孙媛媛张明智
孙媛媛,张明智
(郑州大学第一附属医院肿瘤科,河南 郑州 450052)
外周T细胞淋巴瘤是一组异质性淋巴系统恶性肿瘤,约占非霍奇金淋巴瘤的10%。而肝脾T细胞淋巴瘤约占外周T细胞淋巴瘤的1%~2%,在亚洲约为0.2%,是一种罕见的淋巴瘤类型。Farcet等[1]于1990年首次描述了该疾病。其主要表现为发热,肝、脾肿大,全血细胞减少等。目前,肝脾T细胞淋巴瘤的主要治疗方法包括脾切除、环磷酰胺+长春新碱+泼尼松+表柔比星(CHOP)方案化疗、类CHOP方案化疗及含吉西他滨、左旋门冬酰胺酶方案的化疗,但其病情进展快,易复发,生存期短。现对我院经临床病理学诊断的10例肝脾T细胞淋巴瘤患者的临床病理资料进行总结,并结合文献复习探讨脾脏切除治疗对患者生存预后的影响。
1 资料与方法
入组2013年1月至2017年12月我院收治的10例经临床病理学诊断为肝脾T细胞淋巴瘤的患者,患者入院后详细记录个人信息,询问病史,进行体格检查,并行血常规、肝功能、肾功能、生化指标和免疫学指标等检查,完善腹部超声、计算机断层扫描(computed tomography,CT)及骨髓穿刺检查。对患者进行随访,了解其治疗方案、目前状况或生存时间。该病为罕见淋巴瘤类型,病例数少,故我们同时对自1997年1月至2016年12月国内报道的48例肝脾T细胞淋巴瘤病例进行分析总结,排除前期已接受过任何形式相关治疗的患者及失访的患者,共纳入38例,根据是否行脾脏切除治疗,分为切除脾脏组(19例)和未切除脾脏组(19例)。采用SPSS 23.0对数据进行处理,生存资料分析用Kaplan-Meier法,并行log rank检验,检验水准α=0.05。
2 结果
2.1 临床资料本院10例肝脾T细胞淋巴瘤患者中,男4例,女6例,男女比为2:3,中位年龄36(20~71)岁。10例患者全部表现为脾脏肿大、乏力,其中8例合并肝脏肿大,7例伴发热,7例伴淋巴结肿大,3例患者表现为腹痛,1例患者出现四肢关节疼痛及双上肢皮疹,1例患者出现间断口吐鲜血和化疗后黑便。10例患者均无黄疸。总结1997年1月至2016年12月国内报道的48例肝脾T细胞淋巴瘤患者,男29例,女19例,中位年龄29(4~75)岁,发热45例(94%),肝脏肿大41例(91%),脾脏肿大47例(98%),淋巴结肿大21例(44%,有待进一步探讨),2例(2%)累及中枢,1例(2%)累及皮肤。见表1、2。
2.2 实验室检查本院10例患者血常规均异常,表现为一系、二系或三系减低,白细胞(1~7.7)×109·L-1,血红蛋白57~119 g·L-1,血小板(10~175)×109·L-1。监测患者肝功能示谷丙转氨酶(ALT)6~201 u·L-1,谷草转氨酶(AST)7~178 u·L-1,其中3例患者肝功能明显异常。乳酸脱氢酶(LDH)96~1 046 u·L-1。其余实验室检查未见明显异常。文献复习的48例患者,白细胞、血红蛋白、血小板减少分别为26例(54%)、32例(67%)、33例(69%),ALT、AST异常分别为19例(40%)、16例(33%)。见表2。
2.3 病理及免疫组化本院10例患者中骨髓涂片3例异常,2例内可见吞噬细胞,另1例中淋巴细胞占18.8%,异常淋巴细胞占8.4%,形似“淋巴瘤样细胞”。骨髓流式细胞学检查除1例患者未查外,3例未累及,6例均可见异常T淋巴细胞。骨髓活检:2例未查,7例无异常,1例内散在或小灶性小淋巴细胞浸润,表达CD3标记。肝脾T细胞淋巴瘤患者CD3(+),所有已查CD2、T细胞内抗原1(T cell intracytoplasmic antigen 1,TIA-1)患者均为(+),部分患者CD4、CD8、CD56、CD20为阳性表达,部分患者为阴性表达。10例患者均未行αβ/γδ表型测定。此10例淋巴瘤患者病理均诊断为:非霍奇金淋巴瘤,肝脾T细胞淋巴瘤。收集的国内报道的48例肝脾T细胞淋巴瘤病例数据显示,与以往报道相同,γδ型占绝大多数,而ɑβ型少见。所有行免疫组化相关检查的患者中,18例(100%)CD2(+),39例(98%)CD3(+),均不表达CD4、髓过氧化物酶(myeloperoxidase,MPO),部分表达CD8、CD56、CD68、TIA-1。肿瘤细胞多侵及肝、脾、骨髓,经统计有4例骨髓涂片显示合并噬血,8例行骨髓流式细胞学检查者中有5例异常,20例骨髓活检者中14例异常。
2.4 治疗及预后本院10例患者中,7例经切除脾脏治疗,3例未切除脾脏。后续患者分别行长春新碱+柔红霉素+环磷酰胺+泼尼松(VDCP)、吉西他滨+顺铂+地塞米松+培门冬酶(DDGP)、吉西他滨+顺铂+地塞米松(GDP)、老年分割CHOP、吉西他滨+顺铂+地塞米松+沙利度胺(GDPT)等化疗方案(表1)。10例患者中,3例患者已死亡,5例患者治疗后定期复查或中药维持,另2例患者随访至最后一次入院治疗,出院后失访。48例肝脾T细胞淋巴瘤患者回访中,排除前期已接受过任何形式相关治疗的患者及失访的患者10例后,纳入的38例患者分为2组。切除脾脏组19例在随访时间内死亡7例,总生存时间(23.77+4.77)个月;未切除脾脏组19例在随访时间内死亡11例,总生存时间(18.64+5.00)个月。2组的总生存率比较差异无统计学意义(63.2%、42.1%,P=0.065)。见图1。

表1 本院10例肝脾T细胞淋巴瘤患者的临床表现及随访
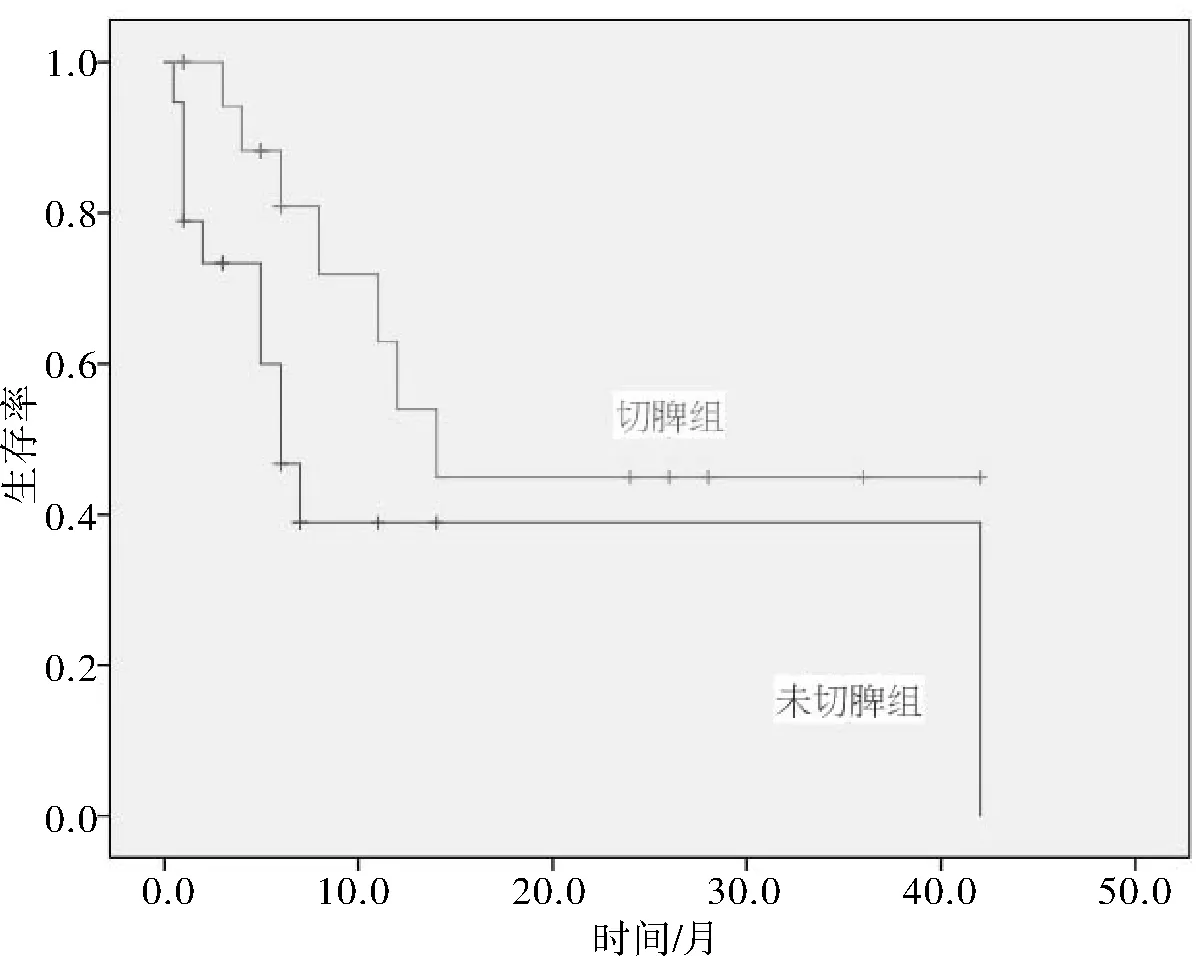
图1 2组总生存曲线比较
3 讨论
3.1 肝脾T细胞淋巴瘤病因目前,肝脾T细胞淋巴瘤的病因及发病机制尚不明确,已知异常染色体i(7q)为肝脾γδ T细胞淋巴瘤独特的病理学特点[2]。肝脾T细胞淋巴瘤发生还可能与免疫抑制及长期抗原刺激有关,多发生于器官移植后及患自身免疫病的患者,这是因为这类患者长期应用免疫抑制剂治疗,如巯嘌呤类似物、肿瘤坏死因子α抑制剂,其发生肝脾T细胞淋巴瘤的风险比正常人增高。疟原虫感染、EB病毒感染导致患者长期接受抗原刺激,也使其可能易患肝脾T细胞淋巴瘤,但尚无明确证据。Ohshima等[3]应用EBER探针原位杂交技术,发现在3例肝脾γδ T细胞淋巴瘤患者的肿瘤细胞中,EB病毒RNA高表达,其中2例存在EB病毒末端重复序列克隆带。同时,EB病毒感染可促进细胞因子等分泌,进而诱导细胞活化,故推测其在肝脾γδ T细胞淋巴瘤的发病中发挥作用。而EB病毒常见于B细胞淋巴增殖性疾病,T细胞中相对少见,部分病例虽EB病毒抗体持续高滴度,但是肿瘤细胞中EB病毒阴性,因此,研究认为EB病毒感染在肝脾T细胞淋巴瘤发生过程中发挥非关键作用,可能仅为后期事件。
3.2 肝脾T细胞淋巴瘤临床表现中青年男性患者多见,本研究结果男女比例与Weidmann等[4]报道的男女比例3:1有差别,分析可能与地区差异有关。患者长期发热、乏力,因肝脾肿大常感腹胀不适、腹痛,多有体质量减低,伴或不伴淋巴结肿大,本次报道的10例患者中有7例存在淋巴结肿大,而收集的48例患者中21例存在淋巴结肿大,但这些病例并非全部对淋巴结进行活检,因此,尚不能肯定是肿瘤侵犯还是淋巴结反应性增生,此外,患者还存在贫血、出血、黄疸等表现,部分患者合并噬血细胞综合征。肝脾T细胞淋巴瘤进展快,病程呈侵袭性,现有的针对该病的治疗效果差,患者预后差,生存期短。
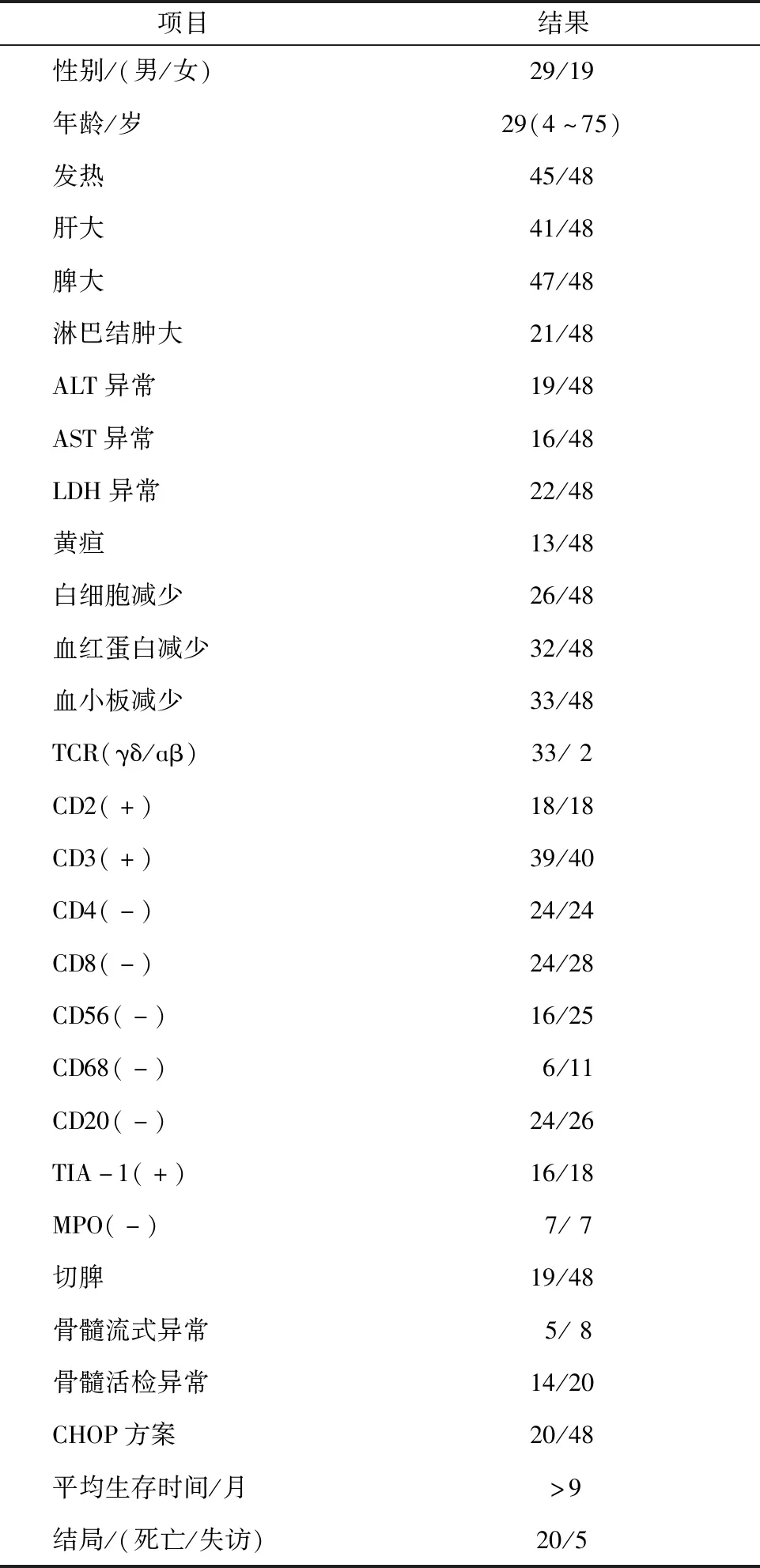
表2 文献报道的48例肝脾T细胞淋巴瘤患者临床资料总结 n/N
3.3 肝脾T细胞淋巴瘤检查检验结果外周血多为一系、二系或三系减少,血小板减少者更常见;ALT、AST、LDH、血沉可升高,可能与疾病易侵及骨髓及肝脏有关。肿瘤细胞多侵犯骨髓窦内,脾脏主要为红髓,而白髓萎缩或消失,沿肝窦浸润,表现为肝窦扩张,而肝门常不受侵犯。患者多采取脾脏切除、穿刺活检、肝脏穿刺活检,较少行肿大淋巴结活检。病理活检肿瘤细胞免疫表型多表现为CD2(+)、CD3(+)、CD4(-)、CD8(-)、CD5(-)、CD7(+)、C20(-)、CD45RO(+)、TIA-1(+),不表达穿孔素、颗粒酶等细胞毒性分子。在文献复习的48例患者中,所有CD4均为(-),而在本次报道的10例患者中存在部分阳性者。Lu等[5]报道的17例肝脾T细胞淋巴瘤中也存在1例CD4(+)。本研究病例中淋巴瘤骨髓侵犯相较Falchook等[6]报道的比例低,一方面可能与地区、人种差异有关,另一方面,48例患者行骨髓流式细胞术及骨髓活检的病例较少,故总结的骨髓侵犯发生率并不能代表肝脾T细胞淋巴瘤的骨髓侵犯比例,同时,我们应该意识到,肝脾T细胞淋巴瘤作为一类高侵袭性肿瘤,有骨髓侵犯的可能性,因此,建议将骨髓活检作为一种有用的诊断工具,为患者临床诊断分期及治疗提供依据[7]。腹部超声及CT都可显示患者肝脾肿大。原发性恶性脾淋巴瘤CT检查可出现4种表现:均匀弥漫型、粟粒结节型、多肿块型及巨块型[8]。
3.4 肝脾T细胞淋巴瘤治疗临床上,大多患者采取脾脏切除术,一方面作为诊断方式,另一方面作为缓解临床症状的治疗手段。虽然经过文献复习等发现,切除脾脏组总生存时间(23.77+4.77)个月,大于未切除脾脏组总生存时间(18.64+5.00)个月,并且总生存率切除脾脏组大于未切除脾脏组,但2组总生存率比较差异无统计学意义(63.2%、42.1%,P=0.065)。这提示该方法可改善外周血减少,预防脾破裂,但并不能控制疾病进程,患者仍需接受化疗,而目前暂无针对肝脾T细胞淋巴瘤的标准方案,临床主要应用CHOP方案、CHOP类似方案及包含吉西他滨、左旋门冬酰胺酶的化疗方案等。冯烨等[9]发现年龄与患者预后有相关性,而性别、种族、Ann Arbor分期、诊断年份、是否行原发部位手术治疗均与预后无相关性。Tanase等[10]回顾分析25例肝脾T细胞淋巴瘤患者,其中18例行异基因造血干细胞移植,7例行自体造血干细胞移植,中位随访36个月,分别有2例和6例复发,因此化疗后达到完全缓解的患者,为减少疾病复发风险,建议患者行造血干细胞移植。嘌呤核苷类似物,如喷司他丁,对γδT细胞淋巴瘤具有选择性杀伤作用,单药治疗可迅速有效减少循环的γδ肿瘤细胞,显著改善肝脾肿大及B症状,一些单克隆抗体(如贝伐单抗、阿伦单抗)、叶酸拮抗剂(如普拉曲沙)、蛋白酶体抑制剂(如硼替佐米)、免疫调节剂(如来那度胺)等药物临床上已经用于治疗多种类型的淋巴瘤患者[11],但其对肝脾T细胞淋巴瘤的疗效仍有待研究。通过以上治疗方式,患者仅能获得短暂的缓解,大多很快复发。肝脾T细胞淋巴瘤进展快速,病死率高,我们今后仍应积极探索其他化疗方案及针对该疾病的靶向药物,以期提高患者的治愈率,延长其生存时间。
