改进式综合护理及活动干预对结肠癌术后患者 胃肠道功能恢复及并发症发生的影响
2022-08-08唐烨侯红玺
唐烨 侯红玺
1复旦大学附属金山医院肿瘤科,上海 201508;2复旦大学附属金山医院普外胸外科,上海 201508
通信作者:侯红玺,Email:hhx18930819667@163.com
结肠癌是消化道常见恶性肿瘤,病变部位主要位于乙状结肠与直肠交界处,40~50岁年龄组为其好发人群〔1-2〕。近年来,随着人们生活习惯与饮食结构改变,结肠癌发病率有逐年上升趋势〔3-4〕。该病早期临床症状不显著,中晚期可出现消化不良、腹胀、腹痛、黏液便等;随着病情发展,可出现贫血、消瘦、乏力、下肢水肿等症状。目前对于该病多采用手术治疗,但是术前需禁饮禁食,容易导致术后低钾血症;麻醉药品使用及器械对胃肠道牵拉,易影响肠道功能;术后患者因疼痛而吞咽大量气体,及术后长时间卧床均易引发肠道功能紊乱〔5〕。相关研究发现,结肠癌患者术后肠道功能紊乱可引发一系列并发症,进而对患者生活质量及预后造成影响〔6〕。优质、高效的护理能促进患者术后胃肠蠕动、肛门通气,提高患者对手术的耐受力,改善术后腹胀等不适〔7〕。因此,对于结肠癌患者采取手术治疗的同时,还应该加强专业护理干预〔8〕。本研究对结肠癌术后患者采用活动干预及改进式综合护理,旨在为结肠癌患者临床护理提供理论依据。
1 资料与方法
1.1 一般资料
选取复旦大学附属金山医院2019年7月至2020年9月收治的结肠癌手术患者98例作为研究对象,采用随机数字表法随机分为观察组与对照组,各49例。观察组男29例,女20例,年龄40~65岁,平均(54.6±10.9)岁,肿瘤部位:左半结肠12例,右半结肠18例,乙状结肠10例,横结肠 9例;生活质量量表(GQOL-74)总分为(284.46±23.47)分。对照组男27例,女22例,年龄41~64岁,平均(55.8±11.5)岁,肿瘤部位:左半结肠13例,右半结肠17例,乙状结肠11例,横结肠8例;GQOL-74总分为(284.66±23.92)分。两组基本资料比较差异无统计学意义(P>0.05),具有可比性。纳入标准:①根据结肠癌诊断标准,明确诊断为结肠癌,均行结肠癌手术,且手术获得成功;②年龄40~65岁;③临床资料齐全;④患者家属知情,且同意参与本次研究。排除标准:①患者伴有心脏、肝脏、肾脏等身体重要器官病变者;②有严重认知障碍或者精神病史,无法配合各项护理措施者。
1.2 方法
对照组采取常规护理措施:①胃管维护。检查减压装置是否安装妥当及胃管是否固定良好,如发现引流管堵塞,应及时进行疏通,从而确保管道畅通。关注患者引流物,判断机体水电解质是否平衡,评估胃肠功能,如发现异常,应及时汇报上级医师。②尿管维护。注意观察患者尿袋放置位置,确保尿管通畅,并对尿道口进行消毒,消毒次数为2次/d,从而减少感染。③并发症处理。密切关注术后并发症,如患者出现高尿酸血症,可采取低流量吸氧干预。观察组在对照组基础上采用改进式综合护理及活动干预。具体措施如下:①构建由科室主任护师、主管护师及责任护士组成的综合改进护理活动小组,由主任护师担任小组组长,并对小组成员针对相关改进式护理活动内容进行培训。②了解患者身体状况、病情及家庭情况等,依据患者个体情况制定针对性改进式护理管理表,为高效开展改进式护理活动做准备。向患者讲解改进式护理的优越性,提高其依从性与配合度。③心理护理:多数患者因术前紧张、术后伤口疼痛及留置导管的不适,或担心不良预后等因素产生焦虑或烦躁等不良情绪。手术前后,护理者需耐心倾听、体谅患者情绪,并向患者讲解疾病、手术、术后并发症及护理方式等相关知识,提升患者认知水平,同时对其讲解成功案例以增加其战胜疾病的信心。④并发症护理:感染、造瘘口漏及肠梗阻是结肠癌术后常见并发症,术后采取积极护理措施对并发症进行护理关系着患者结局,因此对并发症的护理成为本次改进式护理关注点之一〔9〕。术后可协助患者采取半卧体位,从而利于盆腔及腹部渗液引流,降低感染率。责任护士还需密切观察造瘘口是否有渗液、红肿、炎症反应及排尿排便情况。为防止稀便造成造瘘口感染,需将切口与造瘘口严格隔离。给每位造瘘口患者发放造瘘口护理手册,使患者掌握造瘘口冲洗及更换造口袋等相关护理内容。⑤疼痛护理:帮助患者翻身、拍背等措施可降低伤口张力、缓解疼痛,对于疼痛严重患者可给予药物治疗。⑥饮食护理:术后采取有效饮食护理措施对患者胃肠功能恢复十分重要。责任护士需调查患者饮食习惯,了解其饮食现状,根据调查结果对患者进行针对性饮食指导。责任护士还需对患者胃肠功能及营养状态进行评估,根据体重指数计算出每日所需营养总量,在上述各项临床评估基础上制定针对性营养计划表,并依据该表内容对每例患者的膳食情况进行评定、考核。最后需对患者进行饮食指导,如术后1~2 d应进食流质食物,术后2~3 d进食半流质食物,术后1个月可进食易于消化的食物,每日可根据患者自身情况适当增加进餐次数,且忌生冷、辛辣食物。⑦腹部护理:术后,护理者可于每天早晚对患者进行腹部按摩,每次15 min,以促进胃肠道血供及胃肠蠕动。术后应及时向患者说明早期活动锻炼的价值,以提高其接受度与配合度。术后6 h,可让患者去掉枕头保持平卧状态;随后帮助其转为半卧位,并对其上肢进行适当被动运动。术后24 h,可让患者下床活动,以刺激肠胃功能,消除腹胀,加快肛门排气与排便。当患者病情稳定后,在保护切口及妥善固定引流管的前提下,指导患者进行呼吸功能训练与裸泵训练,训练时间与强度依据患者个体情况而定。
1.3 观察指标及指标判定
(1)术后10 d,责任护士评估患者胃肠功能恢复指标,如进食时间、肠蠕动开始时间、肛门排气时间、肠鸣音恢复时间等。(2)观察并比较两组患者术后1 w并发症状况,如尿路感染、肠梗阻、肠粘连等。(3)采用视觉模拟量表(VAS)评分,评估并比较两组患者术后疼痛程度。分数与疼痛程度呈正比。轻度:疼痛程度不影响正常生活,疼痛评分为0~3分;中度:疼痛程度对患者日常生活造成一定影响,疼痛评分为4~6分;重度:疼痛程度严重影响患者日常生活,疼痛评分为7~10分。(4)采用生活质量量表(GQOL-74)评估并比较两组患者术后生活质量。GQOL-74包含物质生活、社会功能、心理功能、躯体功能4个维度、共74个条目,各条目采用1~5分5级评分制度,各维度下条目得分之和为该维度总粗分。社会功能、心理功能、躯体功能计分范围为20~100分,依据公式〔(维度总粗分-20)×100/80〕换算成0~100分范围;物质生活维度总粗分为16~80分,依据公式〔(维度总粗分-16)×100÷64换算成0~100分范围。得分与生活质量呈正比。该量表信度系数为0.84,效度KMO值为0.78,可有效评估患者生活质量。
1.4 统计学分析
2 结果
2.1 两组患者术后胃肠功能恢复指标比较
手术后,观察组腹胀改善时间、排气时间、进食时间、流质饮食时间、肠蠕动开始时间及肠鸣音恢复时间均短于对照组,差异均有统计学意义(均P<0.05)。见表1。
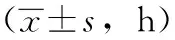
表1 两组患者术后肠胃恢复指标比较
2.2 术后2 h、24 h及术后1 w两组患者疼痛评分比较
球形检验结果显示P<0.05,不符合Huynch-Feldt条件;经进一步重复测量方差分析显示,以时间因素为源和时间与组别交互作用为源的主体内效应比较,差异均有统计学意义(均P<0.05);以组别为源的主体间效应比较,差异具有统计学意义(P<0.05)。经事后多重比较显示,术后2 h、24 h及1 w,观察组VAS评分显著低于对照组(P<0.05);组内比较,观察组与对照组术后各时点VAS评分比较差异均有统计学(P<0.05)。见表2。
2.3 两组患者护理前后GQOL-74评分比较
护理前,观察组社会功能、躯体功能、物质生活、心理功能评分与对照组比较,差异均无统计学意义(均P>0.05)。护理后,观察组各指标评分均高于对照组,差异均有统计学意义(均P<0.05)。观察组与对照组各指标评分均显著高于护理前,且差异具有统计学意义(P<0.05)。见表3。
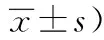
表2 两组患者疼痛评分比较(分,
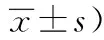
表3 两组患者护理前后GQOL-74评分比较(分,
2.4 两组患者并发症发生率比较
观察组发生恶心呕吐1例、肠粘连1例、肠梗阻1例、尿储留2例、尿路感染1例,对照组发生恶心呕吐3例、肠粘连2例、肠脓肿2例、肠梗阻3例、吻合口漏2例、尿储留5例、尿路感染3例、切口感染1例。观察组并发症总发生率为12.24%,显著低于对照组的36.73%,差异有统计学意义(χ2=7.946,P<0.05)。
3 讨论
目前,结肠癌根治术为该病首选治疗方式〔10-11〕。但术前禁饮禁食,术中脏器暴露、肠道牵拉及使用麻醉药物,术后手术应激反应等因素均不利于肠道功能恢复〔12-13〕。而感染、出血、吻合口瘘及肠梗阻等是结肠癌术后常见并发症,不仅给患者造成身心不适,也严重影响手术预后效果。因此,对于结肠癌术后患者实施有效护理措施,对于改善胃肠功能、降低术后并发症发生率具有十分重要的意义〔14-15〕。
常规护理模式主要以遵循医嘱为护理工作中心,无法体现以患者为中心的现代护理理念。在护理工作中,护士无法发挥主观能动性全面准确了解患者临床症状与护理需求,因此,各项护理措施的开展缺乏个性化与针对性,影响护理效果。同时,常规护理模式侧重于对疾病及症状进行护理,忽略了患者内在的心理需求,不仅影响患者配合度与依从性,也容易造成护患关系紧张。其次,传统护理多采取扣分、排名、检查等从上而下的质控方式,容易造成护士抵触心理,不利于发挥工作积极性。本研究针对常规护理模式的不足之处,对结肠癌术后患者实施综合改进式护理及活动干预,旨在为患者提供优质、高效的护理服务,降低患者术后并发症,改善胃肠功能,促进预后。
术后肠道功能恢复情况直接决定了手术效果,当肠道蠕动减弱时,不仅影响肠道通气、排便功能,还影响肠道对营养物质吸收,严重者可能发生水、电解质失衡〔16-17〕,最终可能导致肠道感染。而优质、专业的护理干预能降低交感神经兴奋,促进胃肠蠕动及胃肠道各种激素分泌,减少腹胀,提高患者对手术耐受、促进术后康复〔18〕。本研究结果显示,护理后观察组排气时间、进食时间、流质饮食时间、肠蠕动开始时间及肠鸣音恢复时间均短于对照组,说明该护理方式可显著改善患者胃肠功能。分析原因,术后观察组注重对患者进行饮食护理与运动护理,而有效的饮食护理措施对术后胃肠功能恢复至关重要。护理前,先了解患者饮食习惯与饮食现状,制定科学个性化饮食方案,并指导患者合理饮食,不仅避免生冷、辛辣等食物对胃肠造成刺激,也为患者术后胃肠功能恢复提供营养基础。术后,患者因长时间卧床或伤口疼痛而大量吞咽气体等因素均可加重胃肠功能损害,不利于肠胃功能恢复。因此,观察组注重对患者进行运动护理,通过裸泵训练、呼吸运动及早期下床活动及腹部按摩,可刺激胃肠功能,消除腹胀,加快肛门排气与排便,从而有利于肠道功能恢复。
感染、吻合口瘘及肠梗阻等是结肠癌术后常见并发症,如护理不当将可能给患者造成二次伤害。本研究结果显示观察组不良反应总发生率显著低于对照组,表明改进式综合护理及活动干预可降低结肠癌术后并发症。分析原因,通过心理护理使患者了解并发症的相关知识及护理方法,从而提高治疗信心与配合度,从主观能动性上降低并发症的发生率。饮食护理为患者康复提供基本营养保障,也提高机体免疫力,增强抗感染能力,从而有利于降低术后并发症的发生率。早期下床活动等运动护理可促进胃肠蠕动,加速排便与排气等,不仅有利于胃肠功能恢复,也可降低肠黏连、肠根阻等肠道并发症的发生率。观察组并发症发生率低于对照组,最主要原因为,针对结肠癌术后常见并发症,观察组采取有效护理措施,如采取半卧体位,有利于腹腔、盆腔渗液流出,降低感染发生率,并且,护理中尤其注意对造瘘口红肿、渗液、炎性反应情况进行观察,从而降低吻合口瘘发生率。
本研究观察组疼痛评分显著低于对照组,各项康复指标与生活质量评分均优于对照组。说明改进式综合护理联合活动干预可降低术后疼痛,提高患者生活质量。原因如下:术前护士积极对患者进行疼痛知识讲解,并及时发现其焦虑、抑郁等不良情绪,给予开导疏通,极大提高患者对手术、疼痛及并发症的理性认知,使之以积极心态面对疾病,从而增加机体内源性阵痛物质分泌,提高疼痛阈值;同时还采取为患者翻身、拍背等护理措施,降低伤口张力,缓解疼痛,必要时给予阵痛药物,提高患者舒适度。上述改善患者胃肠功能、降低术后并发症且缓解术后疼痛的护理措施均可促进患者良好预后,再辅以心理护理解除患者不良情绪,从而观察组患者生活质量优于对照组。
综上所述,结肠癌手术患者采用改进式综合护理及活动指导,能促进术后胃肠功能恢复,降低术后并发症发生率,有效缓解术后疼痛,提高患者生活质量。
利益冲突所有作者均声明不存在利益冲突
