CT诊断早期宫颈癌淋巴结转移的价值分析
2022-07-05周建峰
周建峰
(临沂市中心医院影像科 山东 临沂 276400)
宫颈癌是妇科恶性肿瘤中较为多见的一种[1],死亡率较高,会严重影响到女性的身心健康以及工作、生活。随着我国宫颈病变筛查工作的大力开展,提高了宫颈癌前病变和早期宫颈癌的检出率[2],便于尽早进行有效的防治措施,以降低死亡率。早期宫颈癌可接受外科手术治疗,但淋巴结转移的发生会对患者的治疗效果及预后产生较大的不良影响,会降低患者的5年生存率[3],因此在术前准确诊断淋巴结转移十分重要。超声、MRI、CT等影像学手段是诊断宫颈癌淋巴结转移的常用方法,其中CT检查技术应用较为广泛。本文就CT检查在早期宫颈癌淋巴结转移诊断中的作用进行观察,特择取73例早期宫颈癌患者开展研究,报道如下。
1 资料与方法
1.1 一般资料
选取2020年1月—12月临沂市中心医院收治的73例早期宫颈癌患者。患者的年龄为30~74岁,平均年龄(52.11±3.82)岁。宫颈癌FIGO分期为Ia期10例,Ib期20例,Ⅱa期16例,Ⅱb期27例。病理类型为鳞癌61例,腺癌4例,腺鳞癌8例。
纳入标准:①符合《妇科常见肿瘤诊治指南(第2版)》中关于早期宫颈癌诊断标准者;②性生活史超过3年者;③非妊娠期或哺乳期患者;④临床各项资料完整者;⑤接受盆腔淋巴结清扫术+广泛性子宫切除术治疗者。排除标准:①存在其他妇科疾病者;②存在凝血机制障碍者;③存在重要脏器功能不全者;④存在其他癌症者;⑤无法配合完成此次研究者。
1.2 方法
CT检查:仪器选用美国GE公司生产的LightSpeedⅤCT 64排螺旋CT机,检查前叮嘱患者在扫描过程中注意屏住呼吸。患者取仰卧位,先进行常规CT平扫,从膈肌下方扫描至耻骨联合水平。扫描参数:管电压、管电流分别为120 kV、300 mA,层厚、层距均为5 mm,矩阵为512×512。后进行增强扫描,经肘静脉注入碘海醇注射液100 mL,注射速率为3 mL/s,注射30 s后进行动脉期扫描(肝脏),延迟65~75 s行门脉期增强扫描(全腹部或胸腹部、盆腔),必要时可进行平衡期扫描。再进行CT能谱成像技术,应用80 kVp及140 kVp双能扫描。将所获得的数据上传至后处理工作站,采用多平面重建(multiplanar reconstruction,MPR)、最大密度投影(maximum intensity projection,MIP)、容积再现(volume rendering,ⅤR)等技术进行图像重建。由两名经验丰富的高年资影像科医师结合患者的病情进行独立阅片,经协商得出最终诊断结果。
病理学诊断:在CT检查结束后进行淋巴结清除术,根据解剖生理位置对各动脉进行标记,对不同解剖位置淋巴结转移情况进行记录。
1.3 观察指标及判定标准
观察指标:将CT检查的淋巴结转移情况与病理检查结果进行比较。对CT检查的诊断效能进行计算,并观察CT表现。
CT检查的淋巴结转移标准:CT检查显示淋巴结形态呈正圆形或椭圆形,边界模糊并存在明显强化;淋巴结节被膜破损明显;淋巴结最短横径≥10 mm,中心呈低密度。
1.4 统计学方法
运用SPSS 21.0统计软件分析数据,计数资料以频数(n)、百分比(%)表示,行χ2检验,P<0.05则差异有统计学意义。
2 结果
2.1 淋巴结转移情况
病理检查结果显示73例患者中共有37例出现淋巴结转移;CT检查显示共出现淋巴结转移34例。CT检查的早期宫颈癌淋巴结转移率与病理检查结果对比差异无统计学意义(P>0.05),如表1所示。
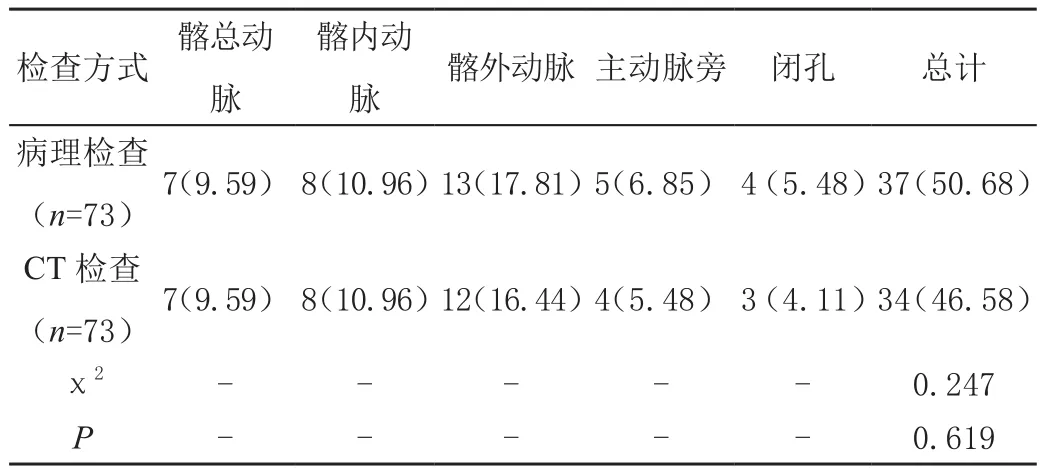
表1 比较不同检查方式的淋巴结转移情况[n(%)]
2.2 诊断效能
CT检查对早期宫颈癌淋巴结转移的诊断敏感度为91.89%(34/37),特异度为88.89%(32/36),准确性为90.41%(66/73),阳性预测值为89.47%(34/38),阴性预测值为91.43%(32/35),如表2所示。
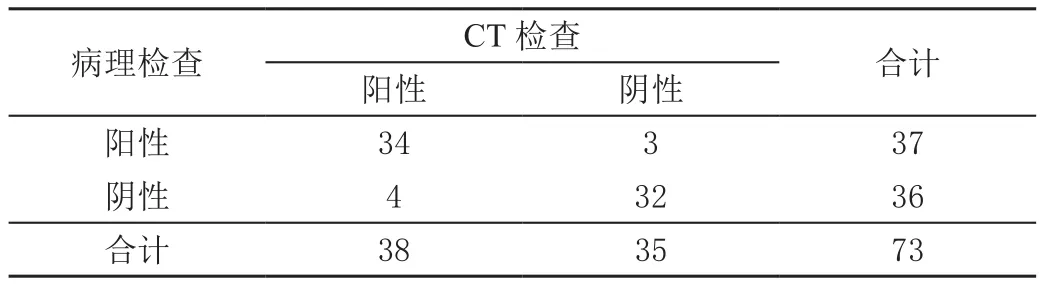
表2 CT检查与病理检查结果 单位:例
2.3 CT表现
除强化密度差值外,早期宫颈癌淋巴结转移患者与未转移患者的CT表现比较差异现在(P<0.05),如表3所示。

表3 早期宫颈癌淋巴结转移患者与未转移患者CT表现的比较[n(%)]
3 讨论
宫颈癌在中老年女性群体中多发,可能与病毒感染、性行为及分娩次数、营养不良等因素相关[4]。早期宫颈癌的症状体征通常并不明显,随着病情进展会出现不规则阴道流血、阴道异常排液等,晚期病灶侵犯范围持续扩大,会累及全身脏器、组织,引起全身器官衰竭,因此尽早对早期宫颈癌患者实施有效的治疗非常重要。通过外科手术能够有效清除病灶,但淋巴结转移会对患者的预后、生存质量产生直接的影响[5]。
宫颈癌淋巴结转移的渠道一般为髂内髂外动脉、髂总动脉、腹主动脉、宫颈旁、闭孔等,而以往临床上针对早期宫颈癌的术前评估以原发病灶的大小、宫颈浸润深度、周围组织受侵程度等为主,未加强对区域淋巴结的关注,而淋巴结的转移会对术中淋巴结的清扫范围、术后放化疗方案的制定造成影响,因此术前淋巴结转移的准确诊断评估对于早期宫颈癌的对症治疗以及提高预后效果具有重要意义[6]。
临床中通过超声、CT等影像学手段诊断早期宫颈癌淋巴结转移,其中超声具有价格低廉、可重复性强、操作简单等优势,能够动态、清晰地显示淋巴结、大小形态及同周围组织器官的关系,但是超声无法获取较大的淋巴结完整的图像,难以检出较小的淋巴结,故容易漏诊;同时淋巴结转移范围较广,超声在判断肿瘤同周围器官组织关系、盆腔转移方面存在局限性[7]。本次研究的CT检查中应用了常规CT平扫、增强扫描以及CT能谱成像技术,而宫颈癌细胞生长分裂、淋巴结转移程度会改变相关组织的密度以及形态,多层螺旋CT能够通过快速连续性容积扫描对上述改变情况进行反映,并获得高质量的冠状、矢状、横轴、斜面的图像[8],能够将病灶组织清楚显示出来,将病变解剖的组织架构关系准确地反映出来,便于临床直观地分辨正常器官组织结构与异常病变,因此能够准确判断具体的淋巴结转移情况[9]。CT增强扫描以及三维重建技术能够从不同切面、不同角度对宫颈癌生长方向进行显示,还可具体显示淋巴结转移部位,从而能够促进淋巴结转移诊断准确性的提高[10]。另外CT增强扫描能够对宫旁结构、血管、淋巴结进一步鉴别,有利于检出较小的淋巴结,可获得更加丰富、精准的诊断信息,降低假阳性率和假阴性率[11]。CT能谱成像技术能够提升图像的密度分辨率[12],将淋巴结增强程度更加清晰地在碘基图及水基图上显示出来,并可测量转移淋巴结最短径,显示中心坏死区域为低密度;另外转移淋巴结的能谱曲线与宫颈癌原发病灶呈平行或重合情况,因此能够为术前评估淋巴结转移提供参考。
此次研究中,73例早期宫颈癌患者的淋巴结转移率为50.68%,CT检查的诊断结果与病理检查结果相近,提示CT检查的诊断符合率较高;通过分析CT检查的诊断效能发现,CT检查在诊断早期宫颈癌淋巴结转移方面的准确性高。分析原因在于,此次研究中应用了多种CT成像技术,可防止与宫颈旁正常结构、正常淋巴结或卵巢正常生理性改变相混淆,能够综合分析淋巴结转移的一般特征,更加准确地判断淋巴结转移情况。另外通过分析CT表现可知,淋巴结转移在长径≥10 mm、短径为0.7~<0.9 mm、形态非融合(圆形、椭圆形、不规则形)、边界模糊或与周围组织粘连、均匀强化或环形强化的早期宫颈癌患者中多发,根据CT表现能够在一定程度上预测淋巴结转移的发生。CT诊断淋巴结转移的阈值多集中在6~15 mm,且一般以淋巴结长径为10~<15 mm作为诊断阈值。另外短径为0.7~<0.9 mm在鉴别淋巴结转移方面具有一定的作用。转移淋巴结存在恶性肿瘤外生性生长、浸润性生长等特点,会导致淋巴结形态出现改变,因此根据淋巴结形态不仅可鉴别其良恶性,还可判断是否存在转移情况。均匀性强化、质地密实的淋巴结转移并不高,相反环形强化对淋巴结转移具有较高的诊断敏感度,且结合强化密度差值能够对诊断淋巴结转移起到一定的作用。随着强化密度差值的增加,特异度会逐渐降至50%以下,进而导致误诊情况的发生,这是因为不能单独将淋巴结的强化密度差值作为诊断早期宫颈癌淋巴结转移的标准,故临床数据对比差异无统计学意义,提示需要联合其他标准进行综合诊断,故此次研究中结合多项CT表现进行诊断,能够获得较高的诊断敏感度和特异度。
总而言之,CT检查能够为早期宫颈癌淋巴结转移提供全面、准确的诊断信息,便于临床制定更具针对性的治疗方案。
