帕金森病合并2型糖尿病患者脑血流自动调节参数与自主神经功能障碍的相关性研究▲
2022-06-09邓文娟岳秉宏潘妍婷
范 磊 邓文娟 岳秉宏 潘妍婷
(河北北方学院附属第一医院神经内科,张家口市 075000,电子邮箱:fanlei713@163.com)
脑血流自动调节是指脑灌注压改变时脑小血管通过自动调节功能维持脑血流量相对稳定的过程,机体若出现自主神经病变会直接影响脑血流自动调节功能,加快病情进展[1]。帕金森病是典型的中枢神经系统退行性疾病,约70%~80%的帕金森病患者合并自主神经功能障碍,容易出现脂溢性皮炎、吞咽困难、头晕等症状,帕金森病是脑血流自动调节功能受损的因素之一[2-3]。近年来,由于生活习惯及饮食结构的改变,帕金森病合并2型糖尿病的发病率呈上升趋势,糖尿病是引起脑血管意外和影响脑血管意外预后的独立危险因素,而与单纯帕金森病患者相比,帕金森病合并2型糖尿病患者的自主神经功能障碍更为严重,这可能与帕金森病合并2型糖尿病患者的脑血流自动调节功能受损更为严重有关[4]。本研究分析帕金森病合并2型糖尿病患者脑血流自动调节参数与自主神经功能的相关性,为临床诊断和治疗帕金森病合并2型糖尿病患者的脑血流自动调节功能障碍和自主神经功能障碍提供思路。
1 资料与方法
1.1 临床资料 选择2020年1~12月在我院神经内科、内分泌科治疗的100例帕金森病患者作为研究对象,根据是否合并2型糖尿病将患者分为帕金森病合并糖尿病组和帕金森病组,每组50例。纳入标准:(1)符合英国帕金森病协会诊断标准[5],即以下标准至少存在2项,且静止性震颤和动作减少至少存在1项,可诊断为帕金森病。① 缓慢起病;② 进行性加重的静止性震颤;③ 肌强直;④ 动作减少;⑤ 姿势步态异常。(2)发病年龄在60~80岁。(3)2型糖尿病的诊断符合《中国2型糖尿病防治指南(2020年版)》中关于糖尿病的诊断标准[6]。排除标准:(1)治疗过程中确诊为帕金森病叠加综合征者及帕金森病综合征患者;(2)Hoehn-Yahr分级为1级和5级的患者;(3)有心、肝、肺、肾等重要脏器严重功能障碍及明显的认知障碍不能配合检查者;(4)下肢静脉血栓形成及上下肢动脉狭窄或末端动脉闭塞者;(5)近期发生心肌梗死、心律失常者;(6)颞窗穿透不良者。同期纳入50例健康体检者作为对照组,年龄≥60岁,男女不限,血常规、血生化、血压等常规检查指标无异常。所有研究对象均签署科研伦理知情同意书,本研究经我院医学伦理委员会批准。
1.2 方法
1.2.1 经颅多普勒超声仪检查:所有研究对象均接受经颅多普勒超声(transcranial Doppler,TCD)(深圳市德力凯医疗设备股份有限公司,型号:EMS-9PB)检查,检查前所有患者避免接触咖啡因、尼古丁及酒精,检查前2 h禁食。TCD检查室的室内温度控制在22℃~26℃之间,保持室内安静,并尽可能减少外界环境对研究对象的刺激。嘱患者取仰卧位,头部稍高于检查床面,平静休息10~15 min后,采用欧姆龙电子血压计测量右臂肱动脉基线血压值。用特制的脑血流监测头架以合适的位置及角度将2 MHz的探头固定于研究对象双侧前颞窗,采用40~65 mm深度连续监测大脑中动脉5 min,采集研究对象双侧大脑中动脉的血流速度,并采用无创指尖血压动态连续监测法同步采集动脉血压。
1.2.2 数据分析:所有数据均使用深圳市德力凯医疗设备股份有限公司提供的CVR200软件(深圳市德力凯医疗设备股份有限公司)进行处理、分析。应用CVR200软件通过函数传递分析方法计算并导出动态脑血流自动调节的相关参数。通过频率响应得出血压功率和脑血流速度功率在0.02~0.5 Hz范围内的主要参数,包括相位差、增益和相关性。相位差反映同一时间段内,血压波动与脑血流波动间的位移,取值在0°~90°之间,相位差越小提示调节能力越差。增益反映血压波动与脑血流波动的阻尼特性,较低的值代表调节能力有效,较高的值代表调节能力减弱。相关性反映输入信号血压功率和输出信号脑血流速度功率之间的相关性。为防止相关性较差的数据给研究结果带来伪差,本研究仅纳入相关性大于0.50的数据进入后续统计分析。
1.2.3 帕金森病自主神经功能障碍表现和诊断标准[7]:帕金森病自主神经功能障碍的临床表现复杂,个体差异较大,临床常见的主要症状包括直立性低血压、便秘、流涎、泌尿功能障碍、性功能障碍及多汗等,其中直立性低血压的诊断标准为:患者平卧休息至少15 min后测卧位血压,由仰卧位变成直立位后3 min内测立位血压,若立位收缩压下降≥20 mmHg,或舒张压下降≥10 mmHg,可诊断为直立性低血压。其他自主神经功能症状尚无统一诊断标准,主要根据帕金森病患者的病史、临床表现及《帕金森病自主神经功能障碍中西医结合诊治专家共识》[7]做出临床诊断。
1.3 统计学分析 采用SPSS 21.0软件进行统计学分析。计量资料以(x±s)表示,多组间比较采用单因素方差分析,两两比较采用LSD-t比较;计数资料以例数(百分比)表示,组间比较采用χ2检验;采用Spearman法分析脑血流自动调节参数与自主神经功能障碍的相关性。以P<0.05为差异具有统计学意义。
2 结 果
2.1 3组研究对象一般资料的比较 3组研究对象的性别、年龄、受教育年限、平均动脉压、心率、呼气末二氧化碳分压比较,差异均无统计学意义(均P>0.05),3组研究对象的大脑中动脉血流速度差异有统计学意义,其中,对照组的大脑中动脉血流速度均高于其他两组(均P<0.05),而帕金森病合并糖尿病组与帕金森病组的大脑中动脉血流速度比较,差异无统计学意义(P>0.05)。见表1。
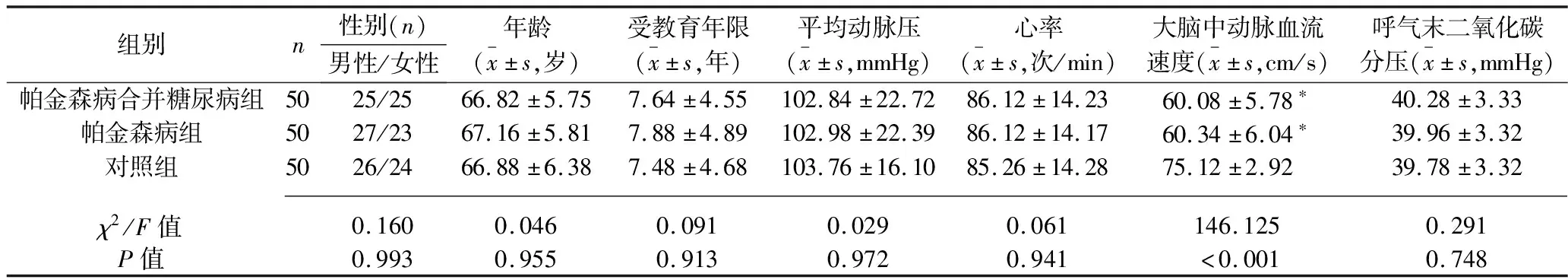
表1 3组研究对象一般资料的比较
2.2 3组研究对象脑血流自动调节参数的比较 3组研究对象的相位差、增益水平比较,差异均具有统计学意义(均P<0.05),帕金森病合并糖尿病组、帕金森病组、对照组的相位差水平依次升高,增益水平依次降低(均P<0.05),见表2。

表2 3组研究对象脑血流自动调节参数的比较(x±s)
2.3 帕金森病合并糖尿病组与帕金森病组患者自主神经功能障碍发生率的比较 帕金森病合并糖尿病组患者的便秘、性功能障碍、流涎、尿急、多汗、直立性低血压、头晕的发生率均高于帕金森病组(均P<0.05);两组患者的脂溢性皮炎、吞咽困难发生率比较,差异均无统计学意义(均P>0.05),见表3。
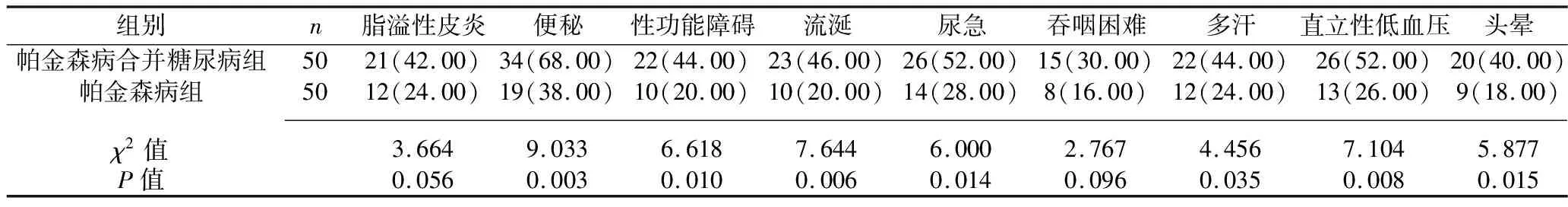
表3 帕金森病合并糖尿病组与帕金森病组患者自主神经功能障碍发生率的比较[n(%)]
2.4 帕金森病合并2型糖尿病患者脑血流自动调节与自主神经功能的相关性 Spearman相关分析结果显示,帕金森病合并2型糖尿病患者脑血流自动调节参数相位差水平与尿急、吞咽困难发生均呈负相关(均P<0.05),增益水平与自主神经功能障碍的发生均无相关性(均P>0.05),见表4。
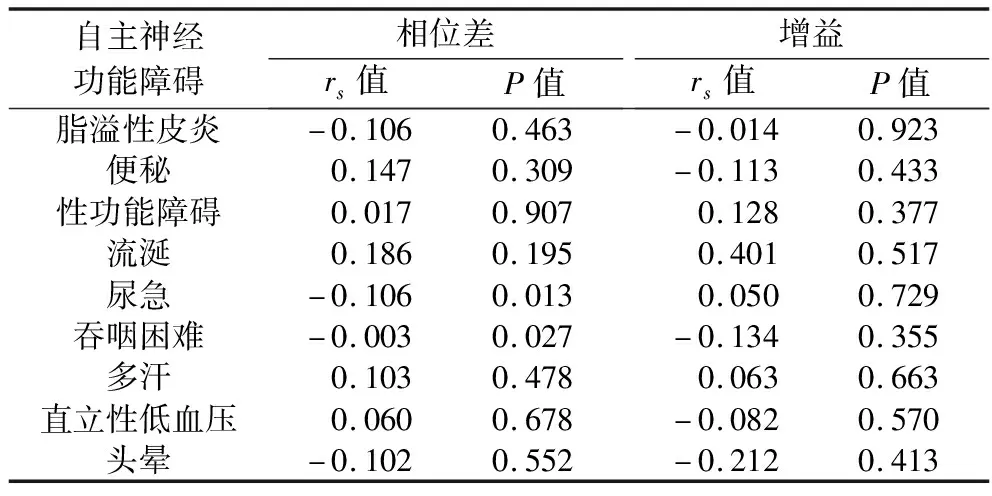
表4 帕金森病合并2型糖尿病患者脑血流自动调节参数与自主神经功能障碍的相关性分析
3 讨 论
帕金森病是中老年人群常见的神经系统变性疾病,其发病机制尚未完全明确,可能与环境、年龄、氧化应激反应、遗传因素及免疫学异常等因素有关[8-9]。随着病程的进展,帕金森病患者会出现便秘、尿急等自主神经功能障碍症状,而糖尿病患者也容易出现脂溢性皮炎、性功能障碍等自主神经功能障碍症状[10]。本研究结果显示,帕金森病合并糖尿病组患者的便秘、性功能障碍、流涎、尿急、多汗、直立性低血压、头晕的发生率均高于帕金森病组(均P<0.05),这提示合并2型糖尿病的帕金森病患者自主神经功能障碍更严重。既往研究认为帕金森病患者的自主神经功能参与了脑血流自动调节,自主神经功能障碍是导致患者脑血流自动调节功能损伤的因素之一[11-12]。探讨脑血流自动调节与自主神经功能的相关性或可为帕金森病合并糖尿病患者的临床诊治提供新的思路。
脑血流自动调节功能是反映脑血管功能的指标之一,脑血管功能受损会导致机体脑血流及脑灌注发生改变。在健康人群中,当平均动脉压在60~160 mmHg范围内波动时脑血流可自动调节,但当灌注压下降或上升时,小动脉会代偿性出现舒张或收缩,该现象的相关机制目前尚未明确,普遍认为有4种机制[13]:一是肌源性反射,是指灌注压升高会进一步刺激小动脉壁,导致血管收缩,血流量减少[14-15];二是血流量下降会导致氧浓度下降,而其他代谢产物浓度升高,最终使小动脉舒张,血流量上升[16];三是神经源性学说,脑血管周围分布交感神经和副交感神经,可调控脑血管的舒缩;四是内皮源性学说,完整的内皮细胞对维持脑血管的反应力不可或缺,当血管内皮细胞损伤、脱落后,脑血管的自动调节功能受到影响。有研究发现,帕金森病患者的脑血流自动调节功能受损[17]。本研究结果显示,帕金森病合并糖尿病组、帕金森病组的大脑中动脉血流速度均低于对照组(均P<0.05),这提示帕金森病患者可能出现大脑供血障碍,脑血管反射性扩张,当脑动脉扩张失代偿,患者大脑中动脉血流速度会进一步减慢,从而影响其脑血流自动调节功能。
本研究结果还显示,帕金森病合并糖尿病组患者的相位差水平低于帕金森病组,增益水平高于帕金森病组(均P<0.05),这提示帕金森病合并2型糖尿病患者的脑血流自动调节功能受损更加严重,分析其原因可能是:(1)糖尿病可影响神经调节功能。在糖尿病早期,患者的迷走神经功能首先受损,继之交感神经功能受损,长期的交感神经兴奋会促进肾上腺素、皮质醇等血管活性物质的分泌,导致脑血流自动调节功能受损[18]。相位差反映同一时间段内血压波动与脑血流波动间的位移,相位差越小提示脑血流调节能力越差。本研究中,帕金森病合并糖尿病组患者脑血流自动调节参数相位差水平与尿急、吞咽困难的发生呈负相关(均P<0.05),提示帕金森病合并糖尿病组患者相位差偏低,脑血流自动调节能力较差,尿急、吞咽困难发生率较高。以上提示糖尿病可能加重脑血流自动调节功能受损。(2)由跨壁压或局部代谢因子的改变所引起的血管壁平滑肌细胞的肌源性效能的变化,可导致血管平滑肌的张力发生改变,使血管的舒缩能力降低[19-20],加剧患者脑血流自动调节功能的受损程度。(3)氧化应激反应是帕金森病的重要发病机制之一,过度的氧化应激反应不仅会导致血管内皮损伤,同时也会导致脑血流自主调节功能受损[21]。因此,临床上治疗帕金森病合并2型糖尿病患者时,在关注帕金森病引起神经病变的同时,还需要密切关注患者血糖的变化,减轻糖尿病对神经调节功能的影响,可通过药物或生物调节疗法改善患者的代谢、氧化应激水平和血管病变,恢复大脑血流供应,从而控制疾病进展。
综上所述,帕金森病患者存在不同程度的自主神经功能障碍,合并2型糖尿病的帕金森病患者脑血流自动调节功能下降更明显,其可在一定程度上影响患者的自主神经功能障碍的发生。
