分析以大叶性肺炎为临床表现的小儿肺炎支原体肺炎临床特点
2022-05-28高城
高城
北京市密云区妇幼保健院儿科,北京 101500
肺炎支原体是诱发小儿社区获得性肺炎最常见的病原体之一,在所有致病病原体中占比30%~50%[1],而大叶性肺炎是小儿支原体肺炎中一种具有独特病原学特点、临床表现和生理病理性表现的类型[2]。 与其他类型的肺炎相比, 大叶性肺炎的患儿不仅起病急、症状重,而且往往病程较长、病情的恢复也相对较慢,更易合并多脏器损伤及后遗症,预后较差[3]。大叶性肺炎也被认为是导致难治性肺炎支原体肺炎发生的重要原因。因而,掌握以大叶性肺炎为临床表现的小儿肺炎支原体肺炎的临床特点, 有利于对患儿进行更好、 更及时的诊疗。 该文随机抽取2020 年1月—2021 年6 月间该院收治的肺炎支原体肺炎患儿300 例作为研究对象, 旨在通过对比大叶性肺炎与其他类型的肺炎患儿在基础资料、临床症状、实验室及影像学检查结果、 治疗及病情发展情况等方法的不同, 全面把握以大叶性肺炎为临床表现的小儿肺炎支原体肺炎的临床特点。 现报道如下。
1 资料与方法
1.1 一般资料
随机抽取在该院收治的肺炎支原体肺炎患儿300 例作为研究对象。按照患儿的肺炎类型分为大叶性肺炎、间质性肺炎、支气管肺炎3 组,每组100 例。
大叶性肺炎组患儿中,男51 例,女49 例;年龄3 个月~3 岁,平均(1.43±0.28)岁;病程1~5 个月,平均(2.24±0.33)个月。间质性肺炎组患儿中,男53 例,女47 例;年龄2 个月~3 岁,平均(1.29±0.29)岁;病程1~6 个月,平均(2.19±0.35)个月。支气管肺炎组患儿中,男52 例,女48 例;年龄2 个月~3 岁,平均(1.36±0.33)岁;病程1~6 个月,平均(2.23±0.31)个月。 3 组一般资料比较,差异无统计学意义(P>0.05),具有可比性。
纳入标准:患儿均符合中华医学会儿科学分会呼吸学组制订的《儿童肺炎支原体肺炎诊治专家共识》中关于小儿肺炎支原体肺炎的临床诊断标准; 患儿入院后接受完整的检查,且各项临床资料真实完整;患儿的住院时间>7 d; 患儿监护人均自愿参与该次实验研究,签署知情同意书。
排除标准:合并恶性肿瘤的患儿;合并全身免疫性疾病的患儿;合并先天性肺功能障碍或肺发育不良的患儿;合并慢性肺部疾病的患儿;合并重要脏器结构器质性病变的患儿;合并其他病原微生物感染的患儿;半年内有下呼吸道疾病患病史的患儿;无法配合检查及相关治疗的患儿;患儿入院前的1 个月内有使用抗生素类药物或者糖皮质激素免疫调节剂情况的患儿。
1.2 方法
收集不同类型肺炎支原体肺炎患儿从入院到治疗结束后的全部临床资料,记录患儿的临床症状、体征(包括发热程度、发热时间、发热到使用大环内酯类药物的时间、哮鸣音的发生率),实验室检查结果[包括血小板计数(PLT)、白细胞计数(WBC)、淋巴细胞比例(LYM%)、中性粒细胞比值(NEU%)等血常规指标和降钙素原(PCT)、C 反应蛋白(CRP)、乳酸脱氢酶(LDH)、血沉(ESR)等的检测值)],心电图检查结果(心动过速占比),胸部X 线检查结果(胸腔积液占比),治疗情况(包括糖皮质激素的使用率、吸氧率、转院外支气管镜灌洗率),病情进展情况(包括心肝损害等肺外并发症发生率、 难治性支原体肺炎发生率)。
1.3 观察指标
回顾性分析患儿的临床症状、实验室检验结果、影像学检查结果、治疗方法及病情进展等,比较3 组患儿的临床特点,分析其差异所在。
1.4 统计方法
采用SPSS 21.0 统计学软件进行数据分析,符合正态分布的计量资料以(±s)表示,采用F检验;计数资料以[n(%)]表示,采用χ2检验,P<0.05 为差异有统计学意义。
2 结果
2.1 3 组患儿临床症状、体征差异对比
大叶性肺炎患儿中发热时间、 发热到使用大环内酯类药物的时间均显著长于其他两组肺炎患儿,差异有统计学意义(P<0.05),见表1。 大叶性肺炎组中发热>40℃53 例(53.00%)高于间质性肺炎组4 例(4.00%)和支气管肺炎组17 例(17.00%),差异有统计学意义(χ2=69.349,P<0.05);大叶性肺炎组中哮鸣音4 例(4.00%)低于间质性肺炎组35 例(35.00%)和支气管肺炎组15 例(15.00%), 差异有统计学意义(χ2=33.469,P<0.05)。
表1 3 组患儿临床症状对比[(±s),d]
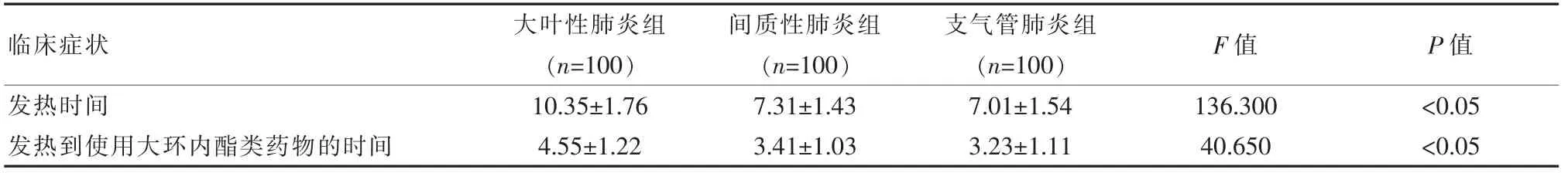
表1 3 组患儿临床症状对比[(±s),d]
临床症状大叶性肺炎组(n=100)间质性肺炎组(n=100)支气管肺炎组(n=100)F 值 P 值发热时间发热到使用大环内酯类药物的时间10.35±1.76 4.55±1.22 7.31±1.43 3.41±1.03 7.01±1.54 3.23±1.11 136.300 40.650<0.05<0.05
2.2 3 组患儿实验室检查结果对比
大叶性肺炎患儿的NEU%为4 例(4.00%)显著低于间质性肺炎组25 例(25.00%)和支气管肺炎组19 例(19.00%),差异有统计学意义(χ2=17.411,P<0.05)。 PLT、LYM、PCT 高于其他两组患儿,WBC 略小于其他两组患儿,但差异无统计学意义(P>0.05),而CRP、LDH、ESR 检测值则显著高于其他两组患儿,差异有统计学意义(P<0.05)。 见表2。
表2 3 组患儿实验室检查结果对比(±s)
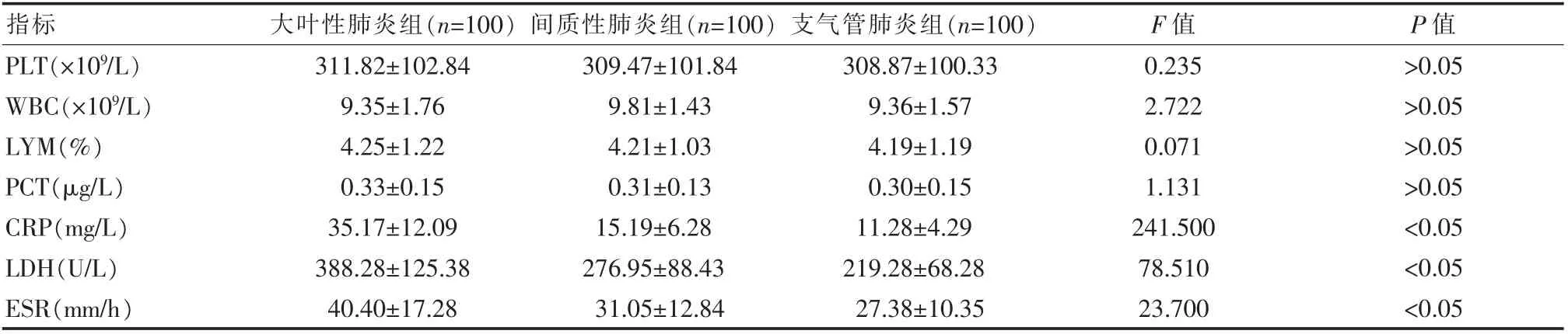
表2 3 组患儿实验室检查结果对比(±s)
指标大叶性肺炎组(n=100)间质性肺炎组(n=100)支气管肺炎组(n=100)F 值 P 值PLT(×109/L)WBC(×109/L)LYM(%)PCT(μg/L)CRP(mg/L)LDH(U/L)ESR(mm/h)311.82±102.84 9.35±1.76 4.25±1.22 0.33±0.15 35.17±12.09 388.28±125.38 40.40±17.28 309.47±101.84 9.81±1.43 4.21±1.03 0.31±0.13 15.19±6.28 276.95±88.43 31.05±12.84 308.87±100.33 9.36±1.57 4.19±1.19 0.30±0.15 11.28±4.29 219.28±68.28 27.38±10.35 0.235 2.722 0.071 1.131 241.500 78.510 23.700>0.05>0.05>0.05>0.05<0.05<0.05<0.05
2.3 3 组患儿心电图及胸部X 线摄片结果对比
大叶性肺炎患儿中心动过速、 胸腔积液的检出率均显著高于其他两组患儿,差异有统计学意义(P<0.05)。 见表3。

表3 3 组患儿心电图及胸部X 线摄片结果对比[n(%)]
2.4 3 组患儿治疗情况对比
大叶性肺炎组患儿的糖皮质激素使用率、吸氧率、转院外支气管镜灌洗率均显著高于其他两组肺炎患儿,组间对比差异有统计学意义(P<0.05)。 见表4。

表4 3 组患儿治疗情况对比[n(%)]
2.5 3 组患儿病情进展情况对比
大叶性肺炎组患儿肺外并发症发生率、 难治性支原体肺炎发生率均显著高于其他两组患儿, 组间对比差异有统计学意义(P<0.05)。 见表5。

表5 3 组患儿病情进展情况对比[n(%)]
3 讨论
以大叶性肺炎为主要临床表现的小儿肺炎支原体肺炎的发生一般认为与肺炎支原体侵犯机体免疫系统有关[4],其在与呼吸道黏膜上皮细胞的神经氨酸受体进行结合的同时会释放有害物质(包括过氧化氢、氨、蛋白酶、神经素等)对机体的黏膜上皮细胞造成破坏,并诱发高热、咳嗽等症状[5-7],部分患儿还会伴随胸腔积液、心动过速的情况,而重症患儿则心肝损害, 肺外并发症的发生率较高, 远期遗留支气管扩展、闭塞性支气管炎、闭塞性细支气管炎伴机化性肺炎的发生风险较高。
临床上主要通过影像学方法来对肺炎支原体肺炎进行诊断, 并结合患儿的病理特点将其分为间质性肺炎、支气管肺炎、大叶性肺炎等不同类型。 大叶性肺炎患儿的平均年龄一般更大(因该文在患儿采集中的年龄选择偏小,所以总体大叶性肺炎组和非大叶性肺炎组患儿的差异不是很大),其发热时间、程度、各炎症指标的检测结果明显高于非大叶性肺炎组[8],该文对大叶性肺炎和两组非大叶性肺炎患儿的临床症状、实验室相关指标的比较也证实了这点。但是非大叶性肺炎的患儿因鼻、咽喉、支气管、胸膜等感受器受到的刺激更为显著, 在入院前有更长的咳嗽时间。大叶性肺炎患儿因早期多为肺泡壁炎症,有明显充血,但尚未累及支气管黏膜,咳嗽症状不明显[9]。
由于大叶性肺炎的患儿炎性反应强、 病情更严重,对免疫功能的破坏更多,也会影响其他脏器,因而该类患儿心动过速、 胸腔积液及其他肺外并发症的发生率明显更高[10-11]。 在治疗上,大环内酯类是其主要治疗药物,临床多用阿奇霉素,其有良好的组织渗透性,可在被巨噬细胞吞噬后,随着血流向炎症组织发生聚集,并通过出胞作用释放,发挥定向靶位作用;同时,其还有抗菌后效应,即使在停药后,细胞内释放出的药物浓度在一周内仍超出常见敏感细菌最小抑菌浓度,对肺炎支原体的作用较强;另一方面,阿奇霉素也可以发挥抗炎作用, 降低血清与诱导痰细胞数、IL-8 和INF-α,促进气道炎症的改善[12-14]。但是部分患儿单纯使用阿奇霉素效果欠佳, 往往结合糖皮质激素进行辅助治疗,尤其是对高热持续不退、合并胸腔积液及肺外并发症的患儿, 糖皮质激素的应用可以有效抑制IL-8 的产生, 减轻气道高反应性,促进小气道阻塞的缓解,改善肺功能。 对合并呼吸困难的患儿还可以采用吸氧的方式进行缓解[15-16]。另一方面, 大叶性肺炎患儿相对于非大叶性肺炎的患儿,其转为难治性支原体肺炎的风险高,远期发生肺不张、降低闭塞性细支气管炎、支气管扩张等后遗症的风险也比较高,通过纤维支气管镜灌洗的应用,掌握灌洗时机可以降低后遗症发生率[17]。 由以上结果可知,大叶性肺炎组患儿的NEU%(4.00%)显著低于其他两组(P<0.05),而CRP、LDH、ESR 检测值、心动过速、胸腔积液检出率显著高于其他两组(P<0.05)。且大叶性肺炎组糖皮质激素的使用率、吸氧率、转院外支气管镜灌洗率均显著高于其他两组 (P<0.05)。这与武继宏等[18]学者在相关研究中得出,大叶性肺炎患儿的NEU%为5.2%,低于支气管肺炎和间质性肺炎患儿(P<0.05),与该文所得结果相近,具有临床意义。
综上所述, 以大叶性肺炎为主要临床表现的支原体肺炎患儿有其独特临床特点, 掌握其临床特点有利于患儿的治疗。
