胃黏膜相关淋巴组织淋巴瘤与弥漫性大B细胞淋巴瘤CT对比研究
2020-07-27林少帆林黛英吴先衡杨江爽郑旭峰吴耀滨
林少帆,林黛英,吴先衡,杨江爽,郑旭峰,吴耀滨
(汕头市中心医院//中山大学附属汕头医院放射科,广东 汕头 515041)
原发性胃淋巴瘤是相对罕见的胃恶性肿瘤,为胃恶性肿瘤的1%~5%[1],相对常见的病理类型为黏膜相关淋巴组织(mucosa associated lymphoid tissue,MALT)淋巴瘤和弥漫性大B细胞淋巴瘤(diffuse large B-cell lymphoma,DLBCL),其 中MALT淋巴瘤恶性程度低,而DLBCL恶性程度高,两者治疗方式及预后不同。胃淋巴瘤属于非上皮源性肿瘤,病变起源于黏膜下层,早期内镜检查容易漏诊,且活检取材困难,容易出现误诊[2]。以往研究表明CT检查对辅助诊断胃淋巴瘤有重要的应用价值,胃淋巴瘤常表现为节段性或弥漫性胃壁增厚、病变呈均匀轻度/中度强化、腹腔淋巴结异常等,而浆膜面浸润相对少见[1,3-5],但以往研究主要集中在胃淋巴瘤的总体CT表现及其与胃癌的CT鉴别诊断,少有对不同病理类型的胃淋巴瘤进行对比研究的报道。因此本研究将对比研究MALT淋巴瘤与DLBCL的CT影像资料,为两者的影像学鉴别诊断提供依据。
1 资料与方法
1.1 一般资料
收集2013年1月至2019年9月期间汕头市中心医院20例胃淋巴瘤的CT检查资料,其中MALT淋巴瘤组9例,DLBCL组11例。MALT淋巴瘤组中男性6例,女性3例,年龄56~77岁,平均年龄(68.44±7.75)岁。DLBCL组中男性3例,女性8例,年龄23~81岁,平均年龄(59.55±16.51)岁。
1.2 研究方法
1.2.1 CT检查 使用GE Light-Speed VCT扫描,扫描前患者禁食8~10 h,检查前口服适量温开水。扫描层厚5 mm、层距5 mm,扫描范围由膈顶至髂棘水平。对比剂为碘普罗胺(300 mg I/mL),注射速率3.0 mL/s。分别于注射对比剂25、60 s后进行动脉期、静脉期扫描。
1.2.2 图像分析方法及相关标准 所有图像均由2名经验丰富的影像科医师采用盲法独立分析,意见不同时,进一步共同阅片以统一意见。本研究中有关的标准:(1)多部位受累:把胃分为贲门、胃底、胃体、胃窦4个部位,当病变累及部位数≥2时,归类为多部位受累;(2)病变范围参照Megibow等[6]的研究分为3种情况:①胃壁局限性增厚;②范围小于胃周径50%为胃壁节段性增厚;③范围大于胃周径50%为胃壁弥漫性增厚;(3)胃壁厚度测量方法:选择病变段胃壁最厚处测量;(4)黏膜面结节状突起[7]:胃黏膜下层因肿瘤细胞浸润增厚,皱襞肥大,纠集呈结节状突起。
1.3 统计学分析
应用SPSS 22.0软件进行统计分析。计量资料以±s表示,组间比较用t检验;计数资料以例数或百分率表示,组间比较采用Fisher确切概率法。以P≤0.05为差异有统计学意义。
2 结果
MALT淋巴瘤组和DLBCL组的CT影像学特征比较见表1。MALT淋巴瘤和DLBCL多累及胃窦和胃体,均主要表现为弥漫性胃壁增厚和节段性胃壁增厚。增强扫描多见均匀轻度/中度强化,黏膜面可见皱襞肥大,呈结节状突起,病变较少侵犯浆膜面,常合并腹腔内淋巴结肿大。
MALT淋巴瘤组胃壁厚度9~25 mm,平均厚度(15.67±5.02)mm;DLBCL组胃壁厚度 13~31 mm,平均厚度(21.18±5.78)mm,两组比较差异有统计学意义(t=-2.249,P=0.037)。以胃壁厚度鉴别MALT淋巴瘤与DLBCL的ROC曲线下面积为0.788(P=0.030),以胃壁厚度16.5 mm为阈值鉴别MALT淋巴瘤与DLBCL的灵敏度和特异度分别为90.9%、66.7%,约登指数0.576,见图1。MALT淋巴瘤组有1例,DLBCL组有7例可见黏膜面结节状突起(图2),两组比较差异有统计学意义(P=0.028)。
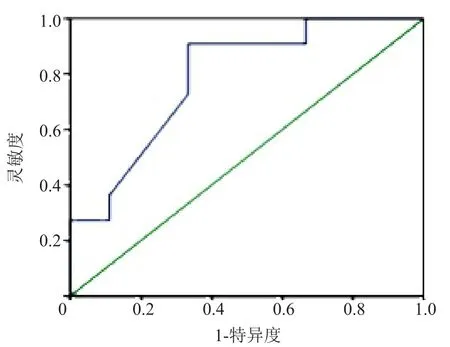
图1 胃壁厚度鉴别MALT淋巴瘤与DLBCL的ROC曲线

图2 胃淋巴瘤的CT影像
3 讨论
MALT淋巴瘤是一种低度恶性的小B细胞淋巴瘤,而DLBCL是一种高度恶性淋巴瘤,预后差,复发率高[8]。以往研究发现,胃MALT淋巴瘤与幽门螺杆菌感染有关,抗幽门螺杆菌治疗是MALT淋巴瘤早期治疗的重要手段[9-10]。对于侵袭性淋巴瘤,早期放疗有很好的疗效[9]。但胃淋巴瘤早期内镜检查容易漏诊和误诊[2],因此借助CT检查辅助鉴别MALT淋巴瘤与DLBCL有重要的临床意义。
胃淋巴瘤早期沿胃黏膜下生长、增殖,病变范围较广,常累及胃窦和胃体,且常累及多个部位,多见节段性或弥漫性胃壁增厚[5,11-12]。本研究MALT淋巴瘤和DLBCL均多累及胃窦和胃体,与既往报道基本吻合,且两组表现相似。其中3例(33.3%)MALT淋巴瘤和5例(45.5%)DLBCL表现为多部位受累,两组差异无统计学意义(P=0.670)。本研究MALT淋巴瘤和DLBCL均主要表现为弥漫性胃壁增厚和节段性胃壁增厚。局限性胃壁增厚、节段性胃壁增厚、弥漫性胃壁增厚在两组差异均无统计学意义(P>0.05)。因此,病变部位、是否累及多部位、病变范围均不能有效区分MALT淋巴瘤和DLBCL。
本研究中MALT淋巴瘤组胃壁厚度与DLBCL组相比差异有统计学意义(t=-2.249,P=0.037),与Quan等[13]的研究一致,说明胃壁厚度是区分MALT淋巴瘤和DLBCL的有效指标。这也符合MALT淋巴瘤呈惰性生长,增殖较慢,而DLBCL侵袭性生长,肿瘤细胞增殖较快的病理特征。胃壁厚度区分MALT淋巴瘤与DLBCL的ROC曲线下面积为0.788(P=0.030),以胃壁厚度16.5 mm为阈值鉴别MALT淋巴瘤与DLBCL的灵敏度和特异度分别为90.9%、66.7%,约登指数为0.576,说明胃壁厚度用于区分MALT淋巴瘤和DLBCL的准确度为中等,具有临床实用价值。
以往研究认为胃淋巴瘤常见均匀、轻度/中度强化[13-15]。本研究结果总体上与以往报道有很高的一致性。但两组强化程度及强化方式(是否均匀)差异无统计学意义(P>0.05),不能有效区分MALT淋巴瘤与DLBCL。
胃黏膜下层因肿瘤细胞浸润增厚,皱襞肥大,纠集呈结节状突起[7]。本研究1例(11.1%)MALT淋巴瘤和7例(63.6%)DLBCL可见黏膜面结节状突起,两组差异有统计学意义(P=0.028),因此黏膜面结节状突起可以有效区分MALT淋巴瘤和DLBCL。笔者认为黏膜皱襞肥厚,黏膜面结节状突起,与DLBCL侵袭性高,肿瘤细胞增殖较快有关,而MALT淋巴瘤呈惰性生长,增殖相对不明显,因此较少出现黏膜面明显的结节状突起。
罗小华等[16]研究认为胃淋巴瘤常合并腹腔淋巴结肿大,本组7例(77.8%)MALT淋巴瘤和10例(90.9%)DLBCL合并腹腔内淋巴结异常,但淋巴结异常于两组间差别无统计学意义(P=0.566),不能有效区分MALT淋巴瘤与DLBCL。
综上所述,胃淋巴瘤常累及胃窦、胃体,多表现为弥漫性和节段性胃壁增厚,增强扫描多见均匀轻度/中度强化,黏膜面可见皱襞肥大,呈结节状突起,病变较少侵犯浆膜面,常合并腹腔内淋巴结肿大。胃壁厚度、黏膜面结节状突起可以有效鉴别MALT淋巴瘤和DLBCL,为内镜检查之外提供更多的辅助诊断依据,具有临床实用价值。由于胃淋巴瘤发病率低,本研究样本量偏少,今后将继续收集病例,组织多中心合作研究,进一步对比研究MLAT淋巴瘤和DLBCL的影像学表现。
