肥胖型与非肥胖型非酒精性脂肪肝患者临床特征分析
2019-12-11李国萍
李国萍
非酒精性脂肪性肝病(NAFLD)是一种临床病理综合征,其特征是肝细胞脂肪过度堆积和肝细胞脂肪变性,包括脂肪性肝炎、脂肪性肝纤维化、肝硬化以及单纯性脂肪性肝病,严重威胁人类的健康。NAFLD 在我国的患病率为25%~30%[1],并且有逐年上升的趋势,其与肥胖、高脂血症、糖尿病密切相关。NAFLD 常见于肥胖型患者,非肥胖型NAFLD 的患者也较多,肥胖型与非肥胖型NAFLD 患者临床特征是否有差异,就此问题本文对非肥胖型和肥胖型NAFLD 患者的临床特征进行了分析,现将结果报告如下。
1 资料与方法
1.1 一般资料 选取2019 年5~7 月本研究所参加健康体检的在职职工,符合下列B 超诊断标准的NAFLD 615 例,并依据BMI 结果将体检者分为肥胖型NAFLD 组[BMI≥25 kg/m2,402 例(65.4%)]和非肥胖型NAFLD 组[BMI<25 kg/m2,213 例(34.6%)]。肥胖型NAFLD 组中男319 例(79.4%),女 83 例(20.6%);平均年龄(37.49±10.97)岁。非肥胖型NAFLD 组中男168 例(78.9%),女45 例(21.1%);平均年龄(37.63±10.21)岁。两组患者一般资料比较,差异无统计学意义(P>0.05),具有可比性。
1.2 脂肪性肝病入组标准 脂肪性肝病的肝脏超声检查标准[2]:①肝脏前区回声细密、增强,回声强度较脾脏和肾脏高,有部分患者呈局限性的高回声;②肝脏远区光点稀疏,回声逐渐降低、衰减;③肝脏内部血管减少、结构不清晰;④肝脏体积增大,肝边缘园钝;符合上述标准中①+②或+③或+④中一项,即可诊断为脂肪性肝病。
1.3 肥胖入组标准 BMI=体重/身高2(kg/m2),BMI≥25 kg/m2为肥胖[3]。
1.4 排除标准 由肝豆状核变性性自身免疫性肝病、全胃肠外营养、药物性肝病、病毒性肝炎疾病等所导致的脂肪性肝病被除外。
1.5 方法 分别对两组患者进行BMI 测量及血生化指标检测。健康体检者早上空腹8~10 h 后抽取其静脉血5 ml,采用OLYMPUS AU400(日本OLYMPUS 光学株式会社)检测FBG、TBIL、ALT、AST、LDH、CK、BUN、Scr、UA 和TC、TG、LDL-C 水平。
1.6 统计学方法 采用SPSS19.0 统计学软件对数据进行统计分析。计量资料以均数±标准差(±s)表示,采用t 检验;计数资料以率(%)表示,采用χ2检验。P<0.05 表示差异具有统计学意义。
2 结果
2.1 两组BMI、FBG 水平比较 肥胖型NAFLD 组BMI、FBG 水平均高于非肥胖型NAFLD 组,差异具有统计学意义(P<0.05)。见表1。
2.2 两组肝功能、心肌酶指标比较 肥胖型NAFLD 组ALT、AST、LDH、CK 水平均高于非肥胖型NAFLD 组,差异具有统计学意义(P<0.05);两组TBIL 水平比较,差异无统计学意义(P>0.05)。见表2。
2.3 两组肾功能指标比较 肥胖型NAFLD 组UA 水平明显高于非肥胖型NAFLD 组,差异具有统计学意义(P<0.05);两组BUN、Scr 水平比较,差异无统计学意义(P>0.05)。见表3。
2.4 两组血脂指标比较 肥胖型NAFLD 组TG 水平高于非肥胖型NAFLD 组,差异具有统计学意义(P<0.05);两组TC和LDL-C 水平比较,差异无统计学意义(P>0.05)。见表4。
表1 两组BMI、FBG 水平比较(±s)

表1 两组BMI、FBG 水平比较(±s)
注:与非肥胖型NAFLD 组比较,aP<0.05
表2 两组肝功能和心肌酶指标比较(±s)

表2 两组肝功能和心肌酶指标比较(±s)
注:与非肥胖型NAFLD 组比较,aP<0.05
表3 两组肾功能指标比较(±s)

表3 两组肾功能指标比较(±s)
注:与非肥胖型NAFLD 组比较,aP<0.05
表4 两组血脂指标比较(±s,mmol/L)
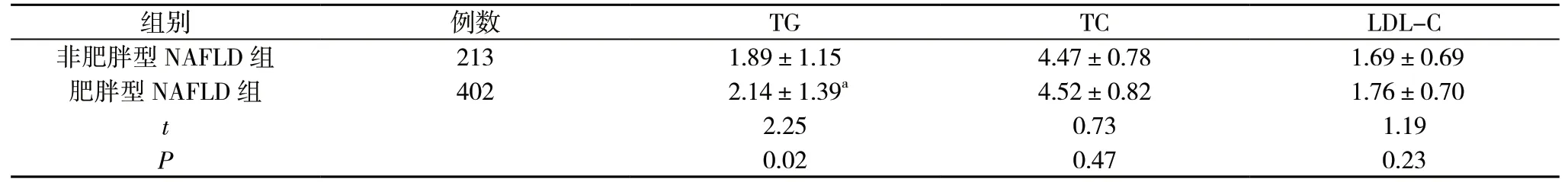
表4 两组血脂指标比较(±s,mmol/L)
注:与非肥胖型NAFLD 组比较,aP<0.05
3 讨论
NAFLD 是非酒精和无其他明确的肝损害因素所导致的,其发病机制主要是“两次打击”学说,第一次打击是胰岛素抵抗。主要通过下列三种途径导致肝脏脂质代谢的合成、降解和分泌失衡,引起肝细胞内脂质过量沉积:①游离脂肪酸和TG 在肝细胞内合成增多;②肝细胞线粒体功能障碍,在肝细胞线粒体内氧化磷酸化和β 氧化游离脂肪酸减少,导致TG 转化增多;③极低密度脂蛋白分泌减少,肝细胞输出TG 减少;④摄入脂肪增加、高脂血症和外周脂肪组织动员增加,肝内游离脂肪酸增多。第二次打击是TG 过量堆积于肝细胞,发生脂质过氧化和氧化应激,炎症介质的释放,激活肝脏的星状细胞,致线粒体的功能障碍,最终发生肝细胞纤维化和坏死。
3.1 肥胖与NAFLD 肥胖主要是由于脂肪细胞因子分泌游离脂肪酸、肿瘤坏死因子、瘦素、抵抗素、纤溶酶原激活物抑制因子1 以及脂联素紊乱,导致脂肪的能量储存、释放障碍和组织对胰岛素的敏感性降低。临床研究发现,当BMI<25 kg/m2时,NAFLD 的患病率为16.4%,当BMI>30 kg/m2时,NAFLD 的患病率为75.8%[4]。本研究也发现NAFLD 患者肥胖占比65.4%高于非肥胖占比34.6%,肥胖增加NAFLD 的患病率。
3.2 高脂血症与NAFLD 高脂血症患者TG、TC 脂质的合成超过肝脏的转运能力,脂质在肝脏中堆积,堆积在肝细胞中的TG 促进了脂质过氧化、氧化应激、炎症和纤维化。Yamaguchi 等[5]研究发现,抑制小鼠肝脏TG 的合成可减轻肝脏的脂肪变性,高脂血症是NAFLD 的易感因素[6],本研究显示,肥胖型NAFLD 组患者TG 水平明显高于非肥胖型NAFLD 组患者(P<0.05)。
3.3 转氨酶与NAFLD ALT、AST 是反映肝细胞受损的主要指标,当肝细胞膜受损时血中ALT、AST 水平升高,肝纤维化、肝硬化,使肝功能进一步恶化[7]。Leung 等[8]发现,肥胖型NAFLD 患者的脂肪变性程度及脂肪性肝炎程度比非肥胖型NAFLD 患者重。本研究显示肥胖组型NAFLD 组患者肝功能转氨酶升高程度较非肥胖型NAFLD 组增高,提示肥胖者可增加脂肪性肝炎,加重肝损伤。
3.4 LDH、CK 与NAFLD Vaziri 等[9]研究发现,LDH、CK可能与脂肪肝密切相关,本文对肥胖型与非肥胖型NAFLD的LDH、CK 水平进行了分析,结果显示两组LDH、CK 水平均升高,且肥胖型NAFLD 组的LDH、CK 水平高于非肥胖型NAFLD 组,差异具有统计学意义(P<0.05)。
3.5 UA 与NAFLD UA 升高是由嘌呤代谢障碍所致,与肥胖和糖脂代谢紊乱聚集发生,临床研究发现[10],UA 升高与肥胖型NAFLD 相关,并与胰岛素抵抗有关。本研究显示,肥胖型NAFLD 组中UA 水平高于非肥胖型NAFLD 组,差异具有统计学意义(P<0.05)。
总之,肥胖、高尿酸血症和高脂血症是NAFLD 的易患因素,下调NAFLD 患者的肝脏脂肪含量及改善胰岛素敏感性是治疗的关键。
