血小板-淋巴细胞比值在鼻咽癌预后预测中的作用:Meta分析
2019-10-22区晓敏胡超苏
杨 青,区晓敏,胡超苏
复旦大学附属肿瘤医院放疗科,复旦大学上海医学院肿瘤学系,上海 200032
鼻咽癌是常见的头颈部恶性肿瘤之一,其发病率具有明显的地域分布,在中国东南部尤其普遍[1]。放射治疗是鼻咽癌的首选治疗方法。虽然基于放疗的多学科综合治疗取得了良好效果,但局部复发和远处转移仍较常见[2],并且复发或远处转移患者预后较差。目前,鼻咽癌的预后主要取决于TNM分期系统[3],但相同TNM分期的鼻咽癌患者临床结局常常不同,具有明显的临床异质性。可能的解释是TNM分期主要基于解剖学基础,并不反映肿瘤生物学异质性[4,5]。因此,探索可以改善鼻咽癌预后预测的生物标志物显得尤为重要。
越来越多的研究表明,炎症在肿瘤的发展、进展和转移中起着重要作用[6]。几种炎症生物标志物如中性粒细胞-淋巴细胞比值(neutrophilto-lymphocyte ratio,NLR)、淋巴细胞-单核细胞比值(lymphocyte-to-monocyte ratio,LMR)、C反应蛋白(C-reactive protein,CRP)等被识别为多种实体肿瘤的预后指标[7-9]。血小板-淋巴细胞比值(platelet-to-lymphocyte ratio,PLR)作为炎症标志物的一种,也被证实是各种类型癌症的预后标志物[10]。NLR、LMR、CRP和PLR等易于获得、检测费用便宜且在日常临床诊疗中常规测量,可以很容易地应用于日常工作。迄今为止,一些文献已研究了治疗前PLR与鼻咽癌的预后关联,但这些研究的结果并不一致。因此,我们进行了这项Meta分析,以评估治疗前PLR在鼻咽癌中的预后价值。
1 资料和方法
1.1 搜索策略
这项Meta分析根据系统评价和Meta分析的首选报告项目指南进行[11]。使用PubMed、Web of Science和Scopus数据库对2018年12月之前发表的文献进行全面检索。搜索术语包括platelet lymphocyte ratio or PLR、nasopharyngeal carcinoma or NPC和prognosis or predict。手动搜索检索所得文章中参考文献的相关研究。
1.2 研究选择
纳入标准如下:①鼻咽癌患者经组织病理学诊断;② 评估了PLR与总生存期(overall survival,OS)、无进展生存期(progressionfree survival,PFS)、疾病特异性生存(diseasespecific survival,DSS)、无远处转移生存期(distant metastasis-free survival,DMFS)相关联的研究;③研究提供了足够的信息计算风险比(hazard ratio,HR)和95%置信区间(confidence interval,CI)。排除标准如下:①无原始数据的信件、案例报告和会议摘要;② 研究未提供足够数据计算HR和95% CI;③重叠或重复数据;④ 非人类研究和非英语语言研究。
1.3 数据提取
所有潜在文献均由2名研究者独立纳入或排除。任何分歧已由共同作者之间讨论解决。每项研究记录下列数据:第一作者姓名、出版年份、研究所在国家、中位年龄、研究评估的临床终点、肿瘤分期、治疗方法、患者人数、PLR的截断值;以及OS、PFS、DSS和DMFS的HR、95% CI、P值。OS被定义为从诊断到任何原因引起死亡或最后一次随访的持续时间;PFS被定义为从诊断到局部复发/转移或最后一次随访的持续时间;DSS被定义为从明确诊断起,未因鼻咽癌死亡患者所占百分比;DMFS被定义为从诊断到转移或最后一次随访的持续时间。各临床终点的定义与所纳入研究定义一致。纽卡斯尔-渥太华量表(Newcastle-Ottawa Scale,NOS)用于评估纳入研究的质量[12],得分为6分或更高的研究被认为是高质量的研究。
1.4 统计学处理
这项Meta分析的主要结果由Review Manager Version 5.3软件分析。使用HR及相应的95% CI或P值评估预后结果,主要预后结果是OS。应用Cochran的Q检验和HigginsI2来评估纳入研究中的异质性,若P≥0.1,I2≤50%,表明研究间存在异质性可能性较小,选用固定效应模型(fixed-effects model);若P<0.1,I2>50%,表明研究间存在较高异质性,则选用随机效应模型(random-effects model)。使用Begg漏斗图评估发表偏倚。进行灵敏度分析评估排除每项研究时结果的稳定性。针对疾病阶段、PLR截断值、样本量和NOS评分进行OS亚组分析。所有统计学检验均为双侧,P<0.05为差异有统计学意义。
2 结果
2.1 搜索结果
初步搜索得到61篇潜在文章,排除24篇重复文章后,有37篇研究可能符合条件。其中22篇文章通过标题和摘要排除,余下15篇文章的全文按照纳入和排除进行进一步评估,最后,包括4 655例患者的10项研究被纳入这项Meta分析[13-22]。纳入研究的选择过程的流程图见图1。

图1 文献筛选流程及结果Fig.1 Flow diagram of study selection process
2.2 纳入研究的特征
表1显示了纳入研究的特征。所有研究为2015年以后发表。每项研究的患者人数从148到1 261不等。10项研究均来自中国,HR和95% CI可直接从研究中提取。PLR截断值范围为112.0~193.6,我们将它们分为两个子组:≥152和<152。有7项研究的临床终点包括OS[13-15,17-18,20,22],3项研究临床终点包括PFS[14-16],3项研究临床终点包括DMFS[13,16,21],2项研究临床终点包括DSS[13,19]。7项研究为无远处转移[13-15,17,19-21]、1项研究为远处转移[18]、2项研究包括所有分期[16,22]。总体NOS评分为6~7分。
2.3 PLR在鼻咽癌患者中对于OS的预测价值
用于二分法的PLR的截断值范围为112.0~193.6(中位数为152)。7项研究报道了OS的HR及95% CI[13-15,17-18,20,22],其中3项研究[17-18,20]报道PLR与鼻咽癌OS差异无统计学意义(P>0.05)。图2为包括29 91例患者的7项研究的汇总分析,鉴于各研究间差异无统计学意义(P>0.05,I2=0%),使用固定效应模型。结果表明,PLR与鼻咽癌患者预后之间存在显著相关性,治疗前PLR升高与较差OS有关(HR=1.92,95% CI:1.73~2.14,P<0.05)。考虑到可能存在的临床异质性,我们根据有无远处转移、截断值、样本量、NOS评分等进行亚组分析。PLR在亚组之间对OS的影响如表2所示。当按有无远处转移进行分层时,无远处转移亚组的汇总HR为1.74,95% CI为1.41~2.15,所有分期亚组的HR为2.00,95% CI为1.77~2.27,单纯远处转移亚组HR为1.62,95% CI为0.87~3.01。然而,具有所有分期及单纯远处转移的亚组均只分别包括一篇文章,相应的统计效能可能不足。因而亚组分析的结果可知,治疗前PLR升高在无远处转移亚组可以预测较差OS(HR=1.74,95% CI:1.41~2.15)。当根据PLR截断值的中位数152进行亚组分析时,汇总估计值保持相似(PLR<152亚组汇总HR=1.93,95% CI:1.72~2.16,P<0.01;PLR≥152亚组汇总HR=1.88,95%CI:1.41~2.50,P<0.000 1),表明PLR是鼻咽癌患者OS的稳定预后生物标志物。此外,样本量(≥300或<300)和NOS评分(7分或6分)的亚组分析表明样本量和NOS评分的差异不影响PLR与OS的关系(P<0.05)。
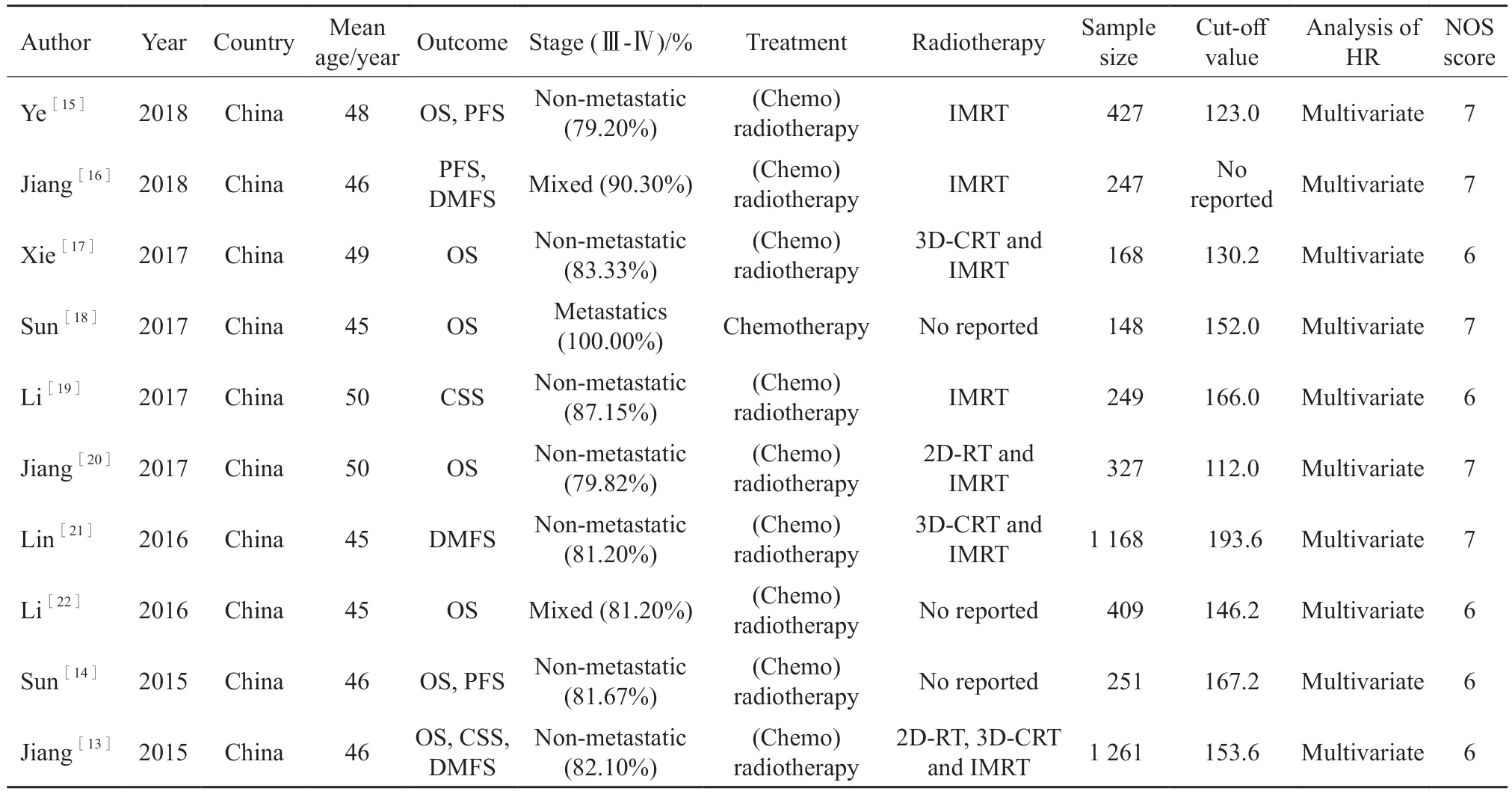
表1 纳入研究的基本特征Tab.1 Characteristics of the included studies
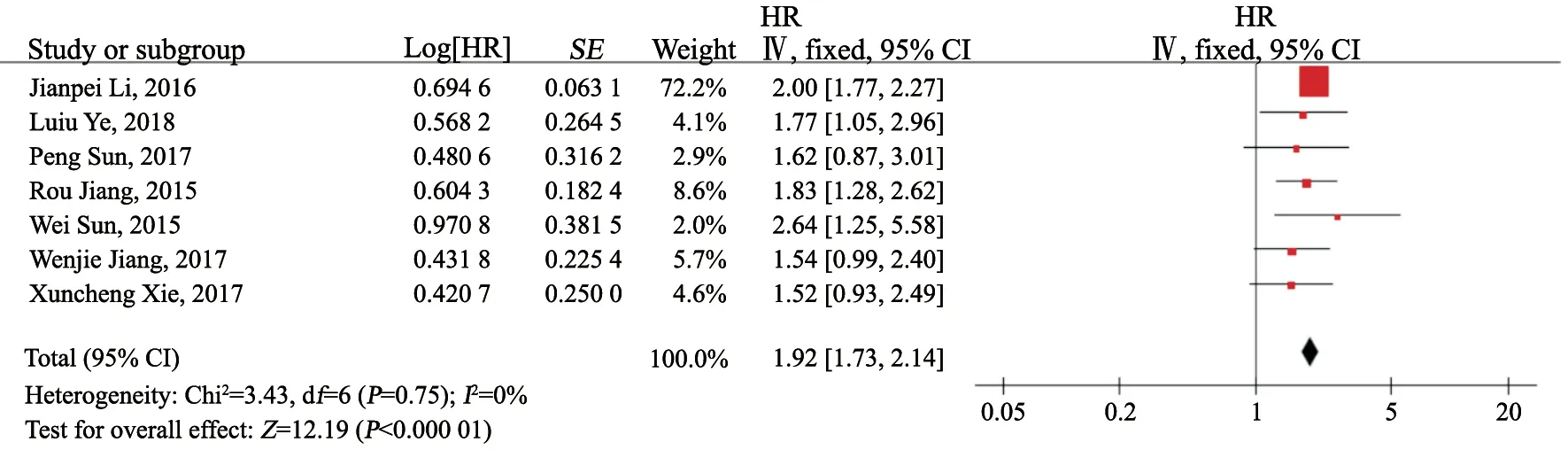
图2 PLR对于OS汇总HR的森林图Fig.2 Forest plot showing hazard ratios for OS for platelet-to-lymphocyte ratio (PLR)
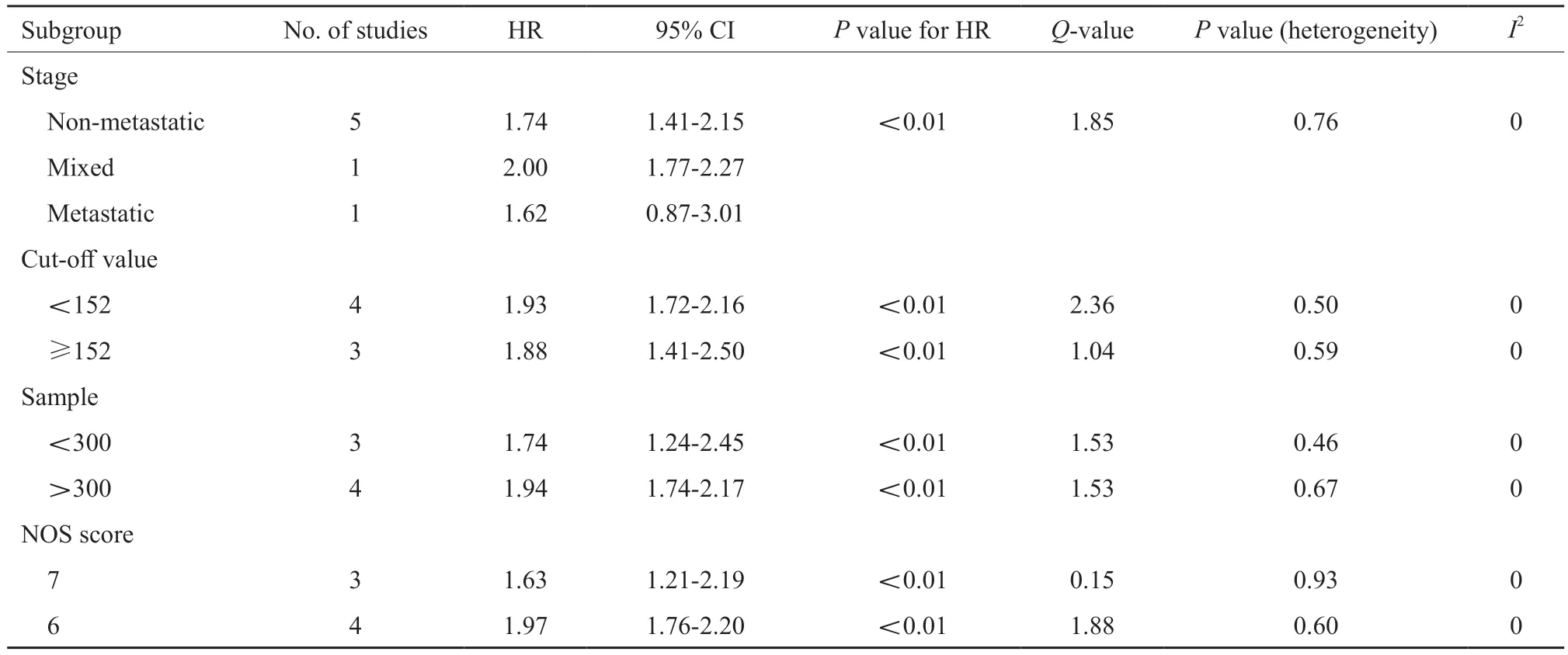
表2 PLR在亚组之间对OS的影响Tab.2 Effect of PLR on OS between subgroup
2.4 PLR在鼻咽癌患者中对于PFS、DSS、DMFS的预测价值
图3A~C分别显示了PFS、DSS、DMFS的森林图。包括925例患者的3项研究[14-16]报告了PLR和PFS在鼻咽癌中的关联数据(HR=1.56,95% CI:1.19~2.06,P=0.002);研究间差异无统计学意义(P=0.24,I2=29%),选用固定效应模型。包括1 510例患者的2项研究[13,19]报告了可提取DSS数据,汇总(HR=1.65,95%CI:1.19~2.27,P=0.002);两项研究间无明显异质性(P=0.27,I2=18%),使用固定效应模型。纳入2 676例患者的3项研究[13,16,21]报告了DMFS的相关数据(HR=1.69,95% CI:0.97~2.96,P=0.06);鉴于研究间存在明显异质性(P=0.05,I2=66%),采用随机效应模型合并分析。由此可见,治疗前PLR升高可以预测鼻咽癌患者较差的PFS及DSS,对DMFS则没有预测作用。
2.5 敏感性分析和发表偏倚
为了评估单个研究对总体估计的影响,我们进行了敏感性分析。排除每个单独研究以估计个体数据对OS的汇总HR的影响。结果显示,当排除每个单独研究时,没有研究对观察到的汇总HR有显著影响,表明这项Meta分析结果的稳健性。使用Begg漏斗图评估发表偏倚。图4显示OS的HR漏斗图,该图没有显示明显的不对称性,表明所纳入的研究没有明显发表偏倚。对于PFS、DSS及DMFS,每个结果纳入的研究数量较少,因而未显示相应的漏斗图。
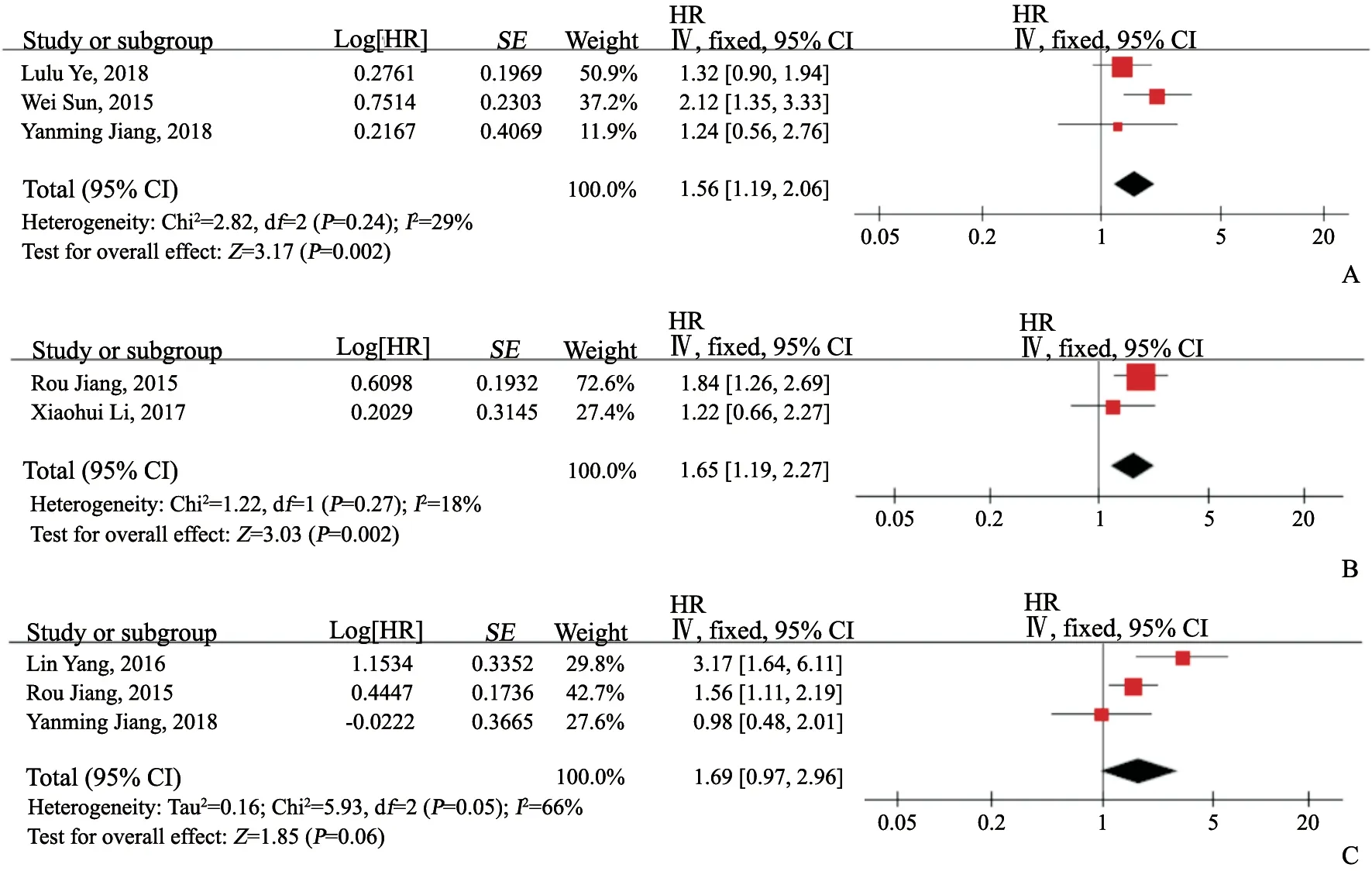
图3 汇总HR的森林图Fig.3 HR forest plot
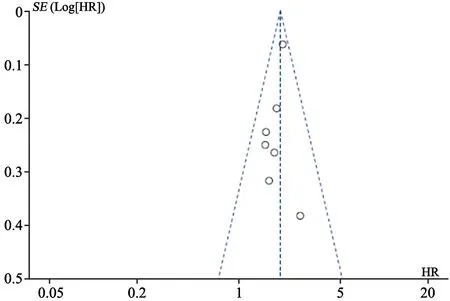
图4 PLR对于OS的HR漏斗图Fig.4 Funnel plot of HR for platelet-to-lymphocyte ratio to overall survival
3 讨 论
这项Meta分析中,我们汇总了10项涉及4 655例患者的研究,这些研究调查了治疗前PLR对鼻咽癌患者生存的预后价值,结果显示,治疗前PLR升高与鼻咽癌患者较差的OS、PFS、DSS相关,但与DMFS无显著相关性。我们还进行了亚组分析,按有无远处转移、PLR截断值、样本量和NOS评分进行分层。结果表明,治疗前PLR升高在无远处转移亚组也可预测较差OS;另外,按PLR截断值、样本量及NOS评分进行分层的亚组分析结果与整体分析结果保持一致,这进一步验证了PLR对鼻咽癌患者生存的预后价值,表明PLR是鼻咽癌预后的可靠生物标志物。
越来越多的证据表明炎症在肿瘤的发生、进展和转移中起着重要作用,血小板和淋巴细胞是炎症反应的一部分。血小板是源自造血干细胞的细胞碎片。当组织受损时,血液循环中的血小板通过聚集和与内皮细胞相互作用而使血液凝固。除了具有调节止血作用,血小板也是炎症反应标志的一种。血小板作为炎症反应的参与者,可以保护肿瘤细胞免受自然杀伤(natural killer,NK)细胞介导的裂解,从而支持肿瘤转移[23]。最近的研究也表明,血小板可以介导肿瘤细胞生长、传播和血管生成[24]和肿瘤细胞的接触及血小板和肿瘤细胞的接触协同激活肿瘤细胞中的TGF-β/Smad和NF-κB途径,导致肿瘤细胞转移能力增强[25]。另一方面,淋巴细胞在抑制肿瘤细胞增殖和迁移中扮演重要作用[26]。肿瘤浸润性淋巴细胞(tumorinfiltrating lymphocyte,TIL)是抗肿瘤免疫微环境的重要组成部分,并参与肿瘤进展[27-28]。肿瘤浸润性CD8+和CD4+T淋巴细胞诱导细胞毒性、细胞死亡,并在抗肿瘤免疫反应中抑制肿瘤细胞增殖和迁移[29-30]。相反,低淋巴细胞计数可能导致免疫应答不足,从而导致多种肿瘤较差的存活率[31]。因此,PLR可以代表促肿瘤反应和抗肿瘤免疫功能之间的平衡。已有较多Meta分析表明,PLR对多种癌症具有预后价值,包括非小细胞肺癌[32]、食管癌[33]、结直肠癌[34]、胰腺癌[35]等。我们进行的这项Meta分析得到的结果与先前关于PLR和其他部位癌症预后价值的报道一致,表明治疗前PLR是鼻咽癌预后的有希望的生物标志物。此外,PLR可在日常临床实践的常规血液检测中进行测量,易于测量且成本低,重复性好,适用性强。
据我们所知,这是首次系统性地探讨PLR在鼻咽癌中预后价值的Meta分析文章,汇总了包括4 655例患者的10项研究,结论令人信服。尽管如此,这项研究也存在一些局限性。首先,所纳入的研究均为回顾性研究,可能会存在选择偏倚、回忆偏倚和其他偏倚。其次,纳入研究中的所有患者均来自中国,其他地区(如东南亚)的患者均未包括在内,因此在对其他地区患者进行推断时,应谨慎解释我们的结果。第三,PLR的截断值在各个研究中不一致,这可能导致异质性。由于研究数量有限,我们反没有进行Meta回归分析来研究截断值与PLR效应之间的关系。在这项Meta分析中,我们使用了PLR截断值的中位数进行分层。第四,一些研究除了涉及PLR,还涉及其他炎症标志物,这可能导致低估PLR。此外,对PFS、DMFS、DSS进行汇总HR时,纳入的研究数分别只有3篇、3篇和2篇,因此需要更多研究予以支持和补充。
综上所述,这项Meta分析证实,升高的治疗前PLR与鼻咽癌患者预后不良有关。因此,PLR可望成为预测鼻咽癌患者预后的生物标志物。
