腹腔镜下子宫肌瘤剔除术与开腹手术治疗子宫肌瘤的临床效果比较
2019-07-11冉桂平蒙惠琴
冉桂平 蒙惠琴
【摘要】 目的:比较腹腔镜下子宫肌瘤剔除术与开腹手术治疗子宫肌瘤的临床疗效。方法:选取笔者所在医院2016年1月-2018年1月收治的子宫肌瘤患者78例进行回顾性分析,以整群随机化原则将其分为对照组和试验组,每组39例。其中对照组行开腹手术治疗,试验组行腹腔镜下子宫肌瘤剔除术,比较两组患者的临床治疗效果。结果:试验组患者的手术时间、术中出血量、肛门排气时间、下床活动时间及住院时间等临床手术指标与对照组相比,试验组均优于对照组,差异有统计学意义(P<0.05)。试验组患者治疗总有效率、治疗总满意率与对照组相比均更高,两组比较差异有统计学意义(P<0.05)。试验组并发症发生率与对照组比较,差异无统计学意义(P>0.05)。结论:在子宫肌瘤治疗中,腹腔镜下子宫肌瘤剔除术治疗的临床疗效与开腹手术治疗相比更有优势,差异明显,故有良好的临床治疗价值。
【关键词】 腹腔镜; 子宫肌瘤剔除术; 开腹手术; 子宫肌瘤
doi:10.14033/j.cnki.cfmr.2019.09.064 文献标识码 B 文章编号 1674-6805(2019)09-0-03
在肿瘤科子宫肌瘤(hysteromyoma)又称子宫纤维瘤或子宫平滑肌瘤,属良性肿瘤范畴。据统计,该病在子宫任何部位均有可能发生,但目前绝大多数(95.00%)子宫肌瘤患者的发病部位主要在子宫体部,单发多发均有,发病年龄多在30~50岁。该病治疗方式较多,如促性腺激素、米非司酮、雄性素类药物、肌瘤切除术、子宫切除术、聚焦超声治疗等,但由于这些治疗方法的疗效各异,因此在临床治疗上应引起重视[1]。借此,本文将选取笔者所在医院肿瘤科收治的子宫肌瘤患者78例作为研究对象,探讨腹腔镜下子宫肌瘤剔除术与开腹手术两种治疗方法在该病中的治疗效果,现报道如下。
1 资料与方法
1.1 一般资料
按世界卫生组织(WHO)与中国抗癌协会(CACA)制定的《子宫肌瘤诊治指南》[2]对笔者所在医院肿瘤科2016年1月-2018年1月就诊患癌患者进行筛选,将符合诊断标准的78例子宫肌瘤患者纳入本研究。纳入标准:(1)有月经周期缩短、经量增多、经期延长、不规则阴道流血等月经改变史者;(2)白带增多,严重时甚至伴有大量脓血性排液及有臭味与腐肉样组织排出者;(3)CT与MRI检查时,子宫良性肿瘤CT图像体积明显增大者;(4)有子宫不规则增大或均匀性增大者。排除标准:(1)妊娠期及哺乳期妇女。以整群随机化原则将其分为对照组和试验组,每组39例。两组患者年龄30~50岁;对照组最小年龄31岁,最大年龄50岁,平均(42.4±5.0)岁;试验组最小年龄32岁,最大年龄49岁,平均(42.0±5.5)岁;两组患者年龄、病型等一般资料比较,差异无统计学意义(P>0.05),有可比性。
1.2 方法
1.2.1 对照组 行开腹手术治疗。全麻,切开腹部找到子宫肌瘤,剔除肌瘤,消毒,清洗并缝合。术后根据患者病情予以适当的抗感染治疗。
1.2.2 试验组 行腹腔镜下子宫肌瘤剔除术治疗。全麻,取膀胱截石位。在脐孔附近部位选择穿刺位置,穿刺后向患者腹部注入适量的二氧化碳(CO2),并形成CO2气腹,将气腹压力维持在14 mm Hg左右。将腹腔镜植入气腹中,对患者盆腔周围的各个脏器及子宫肌瘤部位进行全方探测,并找准子宫肌瘤病变部位。将适量的缩宫素注入患者子宫肌层,待肌瘤周围组织变白。用电凝切开患者的子宫肌瘤突出部位,并将其取出并进行后期处理,结束手术操作。关闭子宫肌瘤腔,清洗盆腔,取出CO2气腹,缝合切口。术后结合患者的病情适当予以抗感染治疗。
1.3 观察指标及评价标准
对比两组患者手术时间、术中出血量、肛门排气时间、下床活动时间、住院时间,并发症发生率(感染、切口不愈合、阴道出血等)、临床疗效(显效:治疗后肌瘤体积缩小极为明显,各项指标改善明显,复发率极低;有效:治疗后肌瘤体积有缩小迹象,各项指标有好转迹象,偶有复发病例发生;无效:治疗后各项临床指标均无改善迹象,甚至有加重病例)及治疗满意率(满分为100分,分数越高治疗效果越好,非常满意≥80分,60分≤满意<80分,不满意<60分)等。本研究中的所有观察指标均参照《子宫肌瘤诊治指南》中的相关判定标准和结合笔者所在医院《子宫肌瘤防治办法》执行[3]。
1.4 统计学处理
所有临床数据均以SPSS 21.0软件处理,临床疗效、并发症发生率、治疗满意率等计数资料以率(%)表示,采用字2检验;手术时间、术中出血量、肛门排气时间、下床活动時间及住院时间等计量资料以(x±s)表示,采用t检验,P<0.05为差异有统计学意义。
2 结果
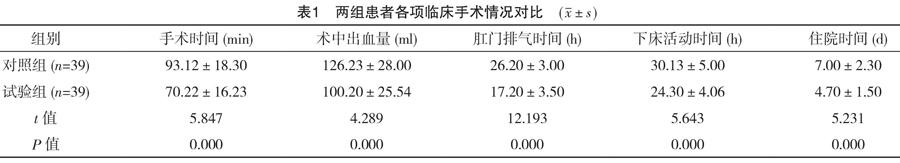
2.1 两组患者各项临床手术指标对比
从治疗效果来看,试验组患者的手术时间、术中出血量、肛门排气时间、下床活动时间及住院时间等临床手术指标与对照组相比,试验组均优于对照组,差异有统计学意义(P<0.05),见表1。
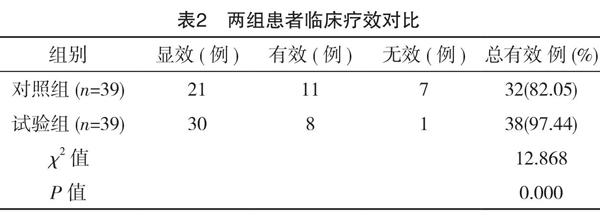
2.2 两组患者临床疗效对比
试验组患者的治疗总有效率为97.44%,对照组为82.05%,两组对比试验组更优,差异有统计学意义(P<0.05),见表2。
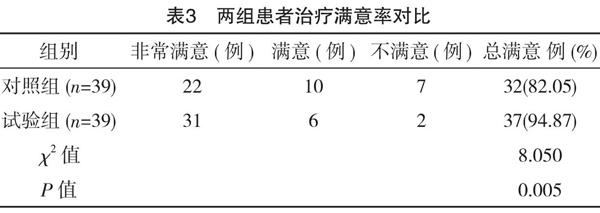
2.3 两组患者治疗满意率对比
试验组治疗总满意率为94.87%,对照组为82.05%,两组对比试验组更优,差异有统计学意义(P<0.05),见表3。
2.4 两组患者并发症发生率对比
从并发症发生率来看,试验组为5.13%,对照组为12.82%,两组比较差异无统计学意义(P>0.05),见表4。
3 讨论
3.1 子宫肌瘤的常见病因分析
据统计,当前诸多研究数据表明,子宫肌瘤的病因仍然处于探索阶段,且处于不十分清楚的状态,但大多数数据表明该病的发生可能与子宫肌层的细胞突变、性激素及局部生长因子间复杂的相互作用有密切的关系[4]。而从大量的临床观察与试验结果来看,子宫肌瘤虽属良性肌瘤,但它对激素的依赖性极强,且雌激素在肌瘤生长过程中的有极大的促使作用。而最新的学术研究发现,该病的发生与生长激素(GH)和肌瘤生长有关,其理论根据在于GH与雌激素协同作用时,能一定程度的促进子宫肌瘤生长和有丝分裂,同时由于胎盘促乳素(HPL)与雌激素协同作用时也能促进子宫肌瘤的有丝分裂,继而容易导致子宫肌瘤[5]。与此同时,由于卵巢功能、激素代谢在机体活动中均受高级神经中枢的控制调节,因此临床医学上又将神经中枢活动也纳入到子宫肌瘤的重要誘发因素范畴之中。当然还应注意的是,由于子宫肌瘤多见于育龄、丧偶及性生活不协调的30~50岁妇女人群中,因此这种长期性的性生活失调而引起的盆腔的慢性充血也极有可能导致子宫肌瘤。因此可以看出,子宫肌瘤的发生是多因素共同作用的可能性较大[6]。
3.2 子宫肌瘤的各项临床手术指标分析
近年来,随着临床医学的发展与全球环境的变化,各种疾病的发生率与新型疾病的出现率也明显递增,且有越来越年轻化的趋势,其中表现最明显的就是子宫肌瘤[7]。从本研究中两组患者的各项临床手术治疗情况来看,试验组患者的手术时间、术中出血量、肛门排气时间、住院时间等与对照组相比均明显更优,差异有统计学意义(P<0.05)。这与腹腔镜下子宫肌瘤剔除术良好的临床疗效是息息相关的。首先,腹腔镜下子宫肌瘤剔除术在子宫肌瘤治疗期间尊重患者个人意愿、重视患者术后生活质量和争取最大限度的保留年轻妇女的生育功能,因此能更好地获得患者的认同感,为临床治疗创造更加良好的就诊环境[8];其次,腹腔镜下子宫肌瘤剔除术能根据子宫肌瘤的大小、形态、部位实施壁开腹手术更科学、合理、有效的治疗措施,在准确掌握术中出血原因的基础上减少术中出血,如在子宫肌层注射垂体后后叶素和对假包膜内血管实施先凝后切等,在一定程度上降低了手术出血的可能性[9]。这对子宫肌瘤的临床治疗与康复是极有帮助的。
3.3 子宫肌瘤的临床疗效、并发症发生率、治疗满意率分析
微创外科手术技术的发展,对推动腹腔镜手术的发展有重要贡献[10]。与传统的开腹手术相比,腹腔镜下子宫肌瘤剔除术创伤更小、恢复时间更快,并发症更低,住院时间更短,且美观效果更佳。这在本研究中两组患者的临床疗效与治疗满意率就能明显体现出来[11]。这主要在于腹腔镜下子宫肌瘤剔除术除了能保留患者的生育功能和维持患者的基本生理功能尽量减少受损伤外,还能最大限度保留和保持盆底解剖结构的相对完整,继而减轻手术对患者下丘脑-垂体、子宫轴的影响[12],进而给患者的术后康复创造更加良好的现实条件。同时在本研究中还发现,对照组并发症发生共5例,试验组共2例,差异无统计学意义(P>0.05)。但也从一个侧面看出腹腔镜下子宫肌瘤剔除术在子宫肌瘤治疗中的良好的临床疗效。正是腹腔镜下子宫肌瘤剔除术这些良好的临床治疗优势,才使得它在子宫肌瘤治疗中能获得如此之高的治疗满意率。故在子宫肌瘤治疗中,行腹腔镜下子宫肌瘤剔除术治疗的效果极佳,有良好的临床应用价值与推广价值。
参考文献
[1]郎雁,王燕,段洁.开腹与腹腔镜子宫肌瘤剔除术临床分析[J].实用预防医学,2011,18(5):863-864.
[2]韩桂玲.腹腔镜子宫肌瘤剔除术与传统开腹手术治疗子宫肌瘤的临床疗效比较[J].中国继续医学教育,2016,8(21):117-118.
[3]张志英,张继红,张蓉.腹腔镜下子宫肌瘤剔除术与开腹手术的临床疗效对比[J].中国医药指南,2015,13(3):88-89.
[4]刘金霞,陈茵.腹腔镜与开腹子宫肌瘤剔除术临床分析[J].中国医药指南,2011,9(3):35-36.
[5]陈丽娜.腹腔镜与开腹手术行子宫肌瘤剔除术的临床疗效比较[J].中国当代医药,2013,20(5):181-182.
[6]喻晓琴.腹腔镜下子宫肌瘤剔除术与开腹子宫肌瘤剔除术临床疗效分析[J].中国性科学,2013,22(5):30-31.
[7]游柳婵,罗笑卿,叶菀华.腹腔镜下子宫肌瘤剔除术与开腹子宫肌瘤剔除术的疗效比较[J].中国当代医药,2012,19(18):44-45.
[8]冮悦.腹腔镜手术与传统开腹手术剔除子宫肌瘤的临床疗效比较[J].吉林医学,2013,34(16):3136-3137.
[9]孙丽静.腹腔镜下子宫肌瘤剔除术与开腹手术的临床疗效对比分析[J].中国医药指南,2016,14(4):145.
[10]曹亮.腹腔镜下子宫肌瘤剔除术与开腹手术的临床疗效对比[J].中国现代药物应用,2016,10(3):66.
[11]张林丽,孟敏,杨晓东.腹腔镜下子宫肌瘤剔除术与开腹手术的临床疗效对比[J].中国社区医师,2015,31(12):173-174.
[12]王瑞敏,侯懿.腹腔镜子宫肌瘤剔除术与传统开腹手术治疗子宫肌瘤的临床疗效比较[J].重庆医学,2014,24(7):852-853.
