基于CHAID决策树模型的病例组合方案应用研究
2019-06-18姜德超徐凤琴
——姜德超 徐凤琴
近年来,病例组合思想逐渐被应用于医疗费用支付方式改革与医疗服务评价等领域,尤以诊断相关分组(Diagnosis Related Groups,DRGs)应用最为广泛。针对某一病种的DRGs病例组合模型与评价方法的研究较多[1-3]。本研究基于CHAID(Chi-Squared Automatic Interaction Detection,卡方自交互侦测)决策树模型建立覆盖公立医院全部病种的病例组合方案,采取DRGs模型评价方法[4]与检验方法进行分组效果评价,对应用DRGs病例组合方案开展公立医院医疗服务评价与病种成本管理的可行性进行探讨。
1 资料来源与方法
1.1 资料来源
以广东省某委属委管医院2013年-2017年全部出院患者为研究对象。选取2013年-2016年出院病例为训练样本,剔除其中住院天数大于60天的出院病例,确定训练样本有效病例为295 279例;选取2017年全部出院病例作为校验样本,共计99 191例。
表1预测变量编码方式与内容描述

变量名称编码方式与内容描述手术操作级别1=诊断性操作,2=治疗性操作,3=一二级手术,4=三四级手术并发症与合并症水平0=无,1=一般,2=重要性别1=男,2=女年龄1=1岁~17岁,2=18岁~60岁,3=60岁以上是否抢救0=否,1=是是否输血0=否,1=是入院途径1=急诊入院,2=门诊入院,3=其他方式新生儿体重1=1g~1000g,2=1001g~1500g,3=1501g~2500g,4=2500g以上
1.2 研究方法
1.2.1 训练样本分组方案 根据国际疾病分类(ICD-10)类目表划分主要诊断分类(Major Diagnostic Category,MDC),将使用呼吸机患者单独进行先期分组。在各MDC下,根据ICD-10三位数类目表,将临床特征相近疾病纳入同一组别划分ADRG(Adjacent Diagnostic Related Groups,相近的诊断相关分组)。基于CHAID决策树模型,以患者住院费用为目标变量,选取手术操作级别、并发症与合并症(Complication and Co-morbidity,CC)水平、性别、年龄、是否抢救、是否输血、入院途径以及新生儿体重作为预测变量,根据医疗资源消耗相似性对ADRG组进行细分,制定最终的DRG分组方案,其中,新生儿体重用于“MDCP:起源于围生期的某些情况”的病例分组。预测变量具体编码情况见表1。
1.2.2 并发症与合并症处理 本研究将并发症与合并症水平划分为三级,分别为重要、一般、无。首先确定无并发症与合并症患者医疗资源消耗情况,将具有并发症与合并症患者逐一与其比较,明显增加医疗资源消耗程度的患者暂时编为具有重要并发症与合并症;然后将暂时编为重要并发症与合并症患者所具有的并发症与合并症逐一与余下的具有并发症与合并症患者进行比对,将相同的并发症与合并症水平划分为一般,不同的并发症与合并症水平划分为重要;最终制定并发症与合并症分级目录。
1.2.3 校验样本检验方法 利用Kruskal-Wallis H检验对分组效果进行统计学检验,计算方差减少量(Reduction in Variance,RIV)与变异系数(Coefficient of Variation,CV),评价组间异质性与组内同质性。通过决定系数(Coefficient of Determination,R2)判定住院费用总体变异中相对权重(Relative Weight,RW)可解释的部分所占比例。
2 结果
2.1 分组过程
通过训练样本建立覆盖全部病种的病例组合方案,根据ICD-10类目表与先期分类组,本方案共包含21个MDC;在各MDC下根据ICD-10三位数类目表,依据疾病临床特征相似性划分ADRG,共计222个。分组路径如图1所示。
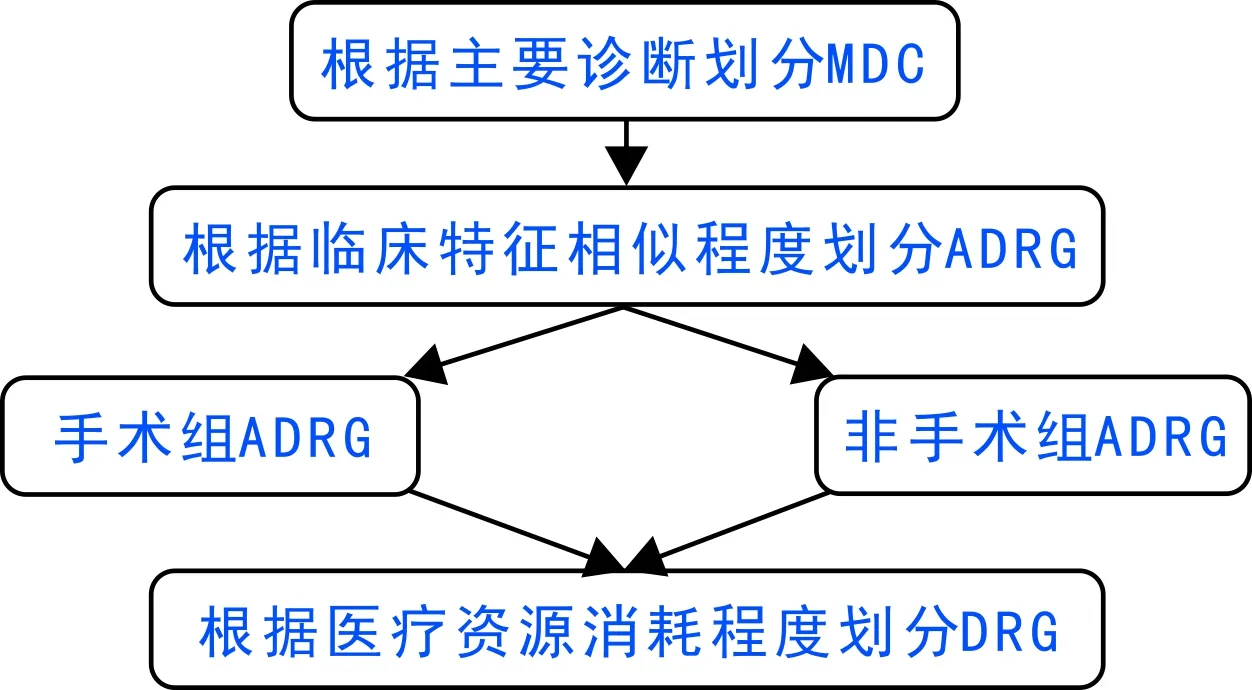
图1 病例组合方案分组路径示意图
基于CHAID决策树模型,在各ADRG下根据疾病手术操作类别分为手术组与非手术组,以住院费用作为目标变量,根据手术操作级别、并发症与合并症水平、年龄、是否抢救、是否输血、入院途径以及新生儿体重等进行病例组合,最终形成1 189个DRG组。
以乳房恶性肿瘤为例。
根据临床意见初步判断,选取可能的影响因素作为预测变量,分别为手术操作级别、并发症与合并症水平、年龄、是否抢救、是否输血,以住院费用为目标变量,利用CHAID决策树模型对乳房恶性肿瘤手术组ADRG进行分组。结果显示:第一层分类节点变量为手术级别,其中具有三四级手术的患者为一组,具有一二级手术的患者为一组,具有治疗性操作的患者为一组;第二层分类节点变量为并发症与合并症水平,对具有三四级手术的患者组别与具有一二级手术的患者组别进行分组,分别划分为具有并发症与合并症以及无并发症与合并症两组;第三层分类节点变量为输血情况,将具有三四级手术且具有并发症与合并症的患者组别进行分组,划分为有输血以及无输血两组,至此完成病例组合过程。针对乳房恶性肿瘤手术组ADRG共形成8个分组,各组CV均小于1,分组结果良好。
根据临床意见初步判断,选取可能的影响因素作为预测变量,分别为手术操作级别、并发症与合并症水平、年龄、是否抢救、是否输血,以住院费用为目标变量,利用CHAID决策树模型对乳房恶性肿瘤非手术组ADRG进行分组。结果显示:第一层分类节点变量为手术级别,其中具有诊断性操作的患者分为一组,无诊断性操作的患者分为一组;第二层分类节点变量为并发症与合并症水平,将具有诊断性操作的患者组别分为具有并发症与合并症组与无并发症与合并症组;第三层分类节点变量为年龄,将具有诊断性操作且具有并发症与合并症的患者组别分为≤60岁组与>60岁组,至此完成病例组合过程。针对乳房恶性肿瘤非手术组ADRG共形成6个分组,各组CV均小于1,分组结果良好。
表2各DRG组相对权重以及住院费用与住院天数分布情况
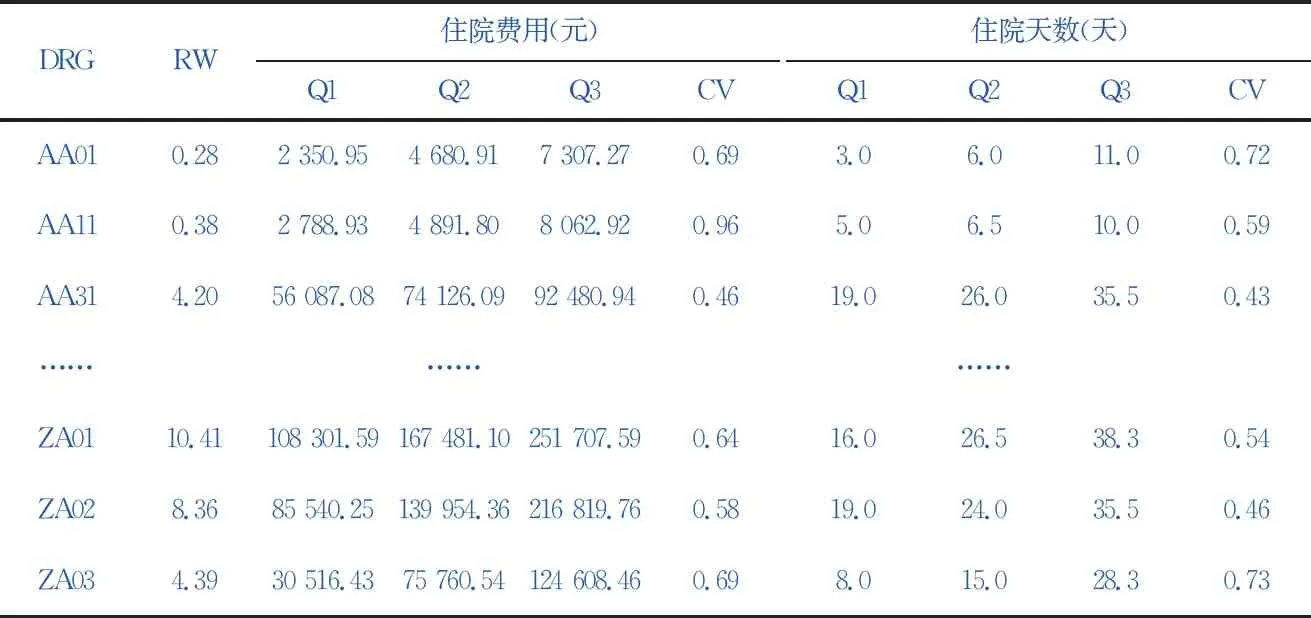
DRGRW住院费用(元)Q1Q2Q3CV住院天数(天)Q1Q2Q3CVAA010.282350.954680.917307.270.693.06.011.00.72AA110.382788.934891.808062.920.965.06.510.00.59AA314.2056087.0874126.0992480.940.4619.026.035.50.43………………ZA0110.41108301.59167481.10251707.590.6416.026.538.30.54ZA028.3685540.25139954.36216819.760.5819.024.035.50.46ZA034.3930516.4375760.54124608.460.698.015.028.30.73
表3各DRG组总体分布情况

四分位数RW平均住院费用(元)CVRIV平均住院天数(天)CVRIVQ10.478775.900.5359.27%6.920.5335.86%Q20.7614323.080.699.550.64Q31.5228711.620.9013.560.77
表4乳房恶性肿瘤各DRG组统计检验结果

DRGRW例数(例)平均住院费用(元)统计量RIVCV有三四级手术,伴CC,有输血2.771792152.13χ2=160.563,P<0.00124.83%0.75有三四级手术,伴CC,无输血2.0360441482.380.43有三四级手术,无CC1.6341934097.180.44有一二级手术,伴CC1.222926073.620.58有一二级手术,无CC0.632010607.300.63有治疗性操作1.5319832833.10χ2=135.789,P<0.0010.25有诊断性操作,伴CC,年龄≤60岁1.224118368.770.57有诊断性操作,伴CC,年龄>60岁0.981417862.700.39有诊断性操作,无CC0.861415851.620.60无诊断性操作0.885013420.320.94
2.2 分组结果
本研究根据训练样本最终建立的病例组合方案包括21个MDC、222个ADRG以及1 189个DRG,病例组合方案各DRG组相对权重以及住院费用与住院天数四分位数、变异系数见表2,各DRG组总体分布情况见表3。
2.3 检验结果
对校验样本中住院天数≤60天的出院患者进行分组效果评价,校验样本覆盖全病种病例组合方案中的1 166组,住院费用总体RIV为60.68%,具有较高的组间异质性。各DRG组住院费用CV分布情况统计结果为:CV≤1.0的DRG组占85.16%,CV在1.0~1.4的DRG组占11.06%,CV>1.4的DRG组占3.77%,这表明各DRG组具有良好的组内同质性。决定系数R2为58.3%,表明住院费用总体接近60%的变异情况可由各DRG组相对权重值进行解释。
对乳房恶性肿瘤ADRG组内各DRG组的平均住院费用进行Kruskal-Wallis H检验,并计算方差减少量与变异系数。结果表明,同一ADRG组内,各DRG组平均住院费用组间差异具有统计学意义(手术组χ2=160.563,P<0.001;非手术组χ2=135.789,P<0.001),组间异质性与组内同质性评价结果良好,如表4所示。
3 讨论
3.1 病例组合思想应用于医院管理的理论基础
病例组合思想可有效应用于医疗质量管理或医疗费用补偿管理[5]。其原因在于病例组合过程中将患者诊疗特征与资源消耗程度有机结合,以住院费用或住院天数为分类轴心,选择患者临床诊疗过程中关注的特征变量进行分组,同一组患者具有相同的临床诊疗路径与相近的医疗资源消耗程度。这为病例组合方法应用于医院管理提供了理论依据。
DRGs作为应用最为广泛的病例组合方法,目前已被各国引进用于开展按病种定额预付制[6-7]。该制度下每位患者归入的疾病诊断相关分组已确定,医院收治患者获得的医保费用支付额度与实际医疗费用无关,只有当医院投入的医疗成本低于病种医保费用支付额度时,医院才有可能盈利,因此,医院有动力规范临床诊疗过程以控制医疗成本。在此基础上产生的临床路径,其初衷是对医疗成本进行管理。同样,同一分组内患者具有相同诊疗过程这一分组特性,使得医疗质量考核与管理更具有可比性,对同组内患者的好转率、死亡率以及费用、时间消耗等情况进行比较,可以更好地评价临床诊疗过程的有效性与合理性。
3.2 病例组合方案分组过程的方法学论证
病例组合方案分组过程主要分为两个阶段:(1)从MDC到ADRG阶段。该阶段以临床经验为主、统计方法为辅,通过疾病临床特征相似性进行划分,将具有相近病因、解剖位置、临床表现或者病理等特点的疾病分入同一组别,作为ADRG。(2)从ADRG到DRG阶段。该阶段以统计方法为主、临床经验为辅,通过分类模型将医疗资源消耗较一致的病例分入同一组别,建立病例组合方案。本研究在第一阶段采用ICD-10三位数类目表将临床特征相近的疾病划分为同一ADRG组,在第二阶段采用CHAID决策树模型进行细分。
CHAID决策树模型最初是将卡方检验作为树分类基本方法,针对目标变量为连续变量的情形发展出了方差分析算法,依次按照所有预测变量的取值情况分组对目标变量进行检验,以P值作为预测变量对目标变量影响程度的判断标准。它具有以下特点:(1)目标变量既可以是分类变量又可以是连续变量;(2)能够建立多分类决策树;(3)从统计显著性检验角度确定最佳分组变量与分割点。
在本研究的ADRG细分组过程中,目标变量住院费用为连续变量,故CHAID决策树模型采用方差分析算法,根据手术级别、并发症与合并症水平、是否输血、年龄等预测变量进行分组,对各组进行单因素方差分析,计算方差分析统计量,选取其中具有统计学意义的分组变量(P<0.05)作为分类节点进行病例组合。例如,在乳房恶性肿瘤手术组ADRG分组过程中,第一层分类节点手术级别的各级别分组间差异均具有统计学意义,故首先将样本划分为具有三四级手术、具有一二级手术以及具有治疗性操作3组,然后在各自组内进行分组时引入并发症与合并症水平作为第二层分类节点,其中针对本次乳房恶性肿瘤病例组合过程,具有重要并发症与合并症分组与具有一般并发症与合并症分组间差异不具有统计学意义,故将两组合并,只划分为具有并发症与合并症以及无并发症与合并症两组。
3.3 思考
随着2017年公立医院综合改革的全面推开,如何补偿取消药品加成与严格把控耗占比后医院减少的医疗收入,成为公立医院亟需面对的问题。在医疗总体收入减少与医保付费方式变革的双重压力下,本研究认为可基于DRGs病例组合方案,对病种开展成本效益核算,分析在按病种分值付费结算模式下,现有病种的临床路径与收费结构能否取得盈利,选取处于亏损状态的病种修订临床路径内容,从源头进行成本管控。
如何客观衡量疑难危重患者的收治情况是一项长期困扰公立医院评价工作的问题。现行的“CD型”评价方法主观性较强,在2017年委属委管医院综合绩效考核中,对于公立医院疑难危重患者占比的考核也未给出可操作性的定义。本研究认为可在一定区域范围内,统一病例组合方案,选取伴有重要并发症与合并症或三四级手术的病例组合作为疑难危重患者组进行统计,在统一的标准基础上,统计结果更加客观合理,同时具有可比性。
