早产儿低血糖与胰岛素、C肽、皮质醇、胰高血糖素水平关系分析
2015-01-18梅国花方斌豪周建勋陈彪
梅国花 方斌豪 周建勋 陈彪
早产儿低血糖与胰岛素、C肽、皮质醇、胰高血糖素水平关系分析
梅国花 方斌豪 周建勋 陈彪
目的 探讨早产儿低血糖与胰岛素(Ins)、C肽(C-ep)、皮质醇(Cor)、胰高血糖素(Gc)水平的关系。方法 将收治的92例早产儿,按出生24h内入院血糖监测结果分低血糖组(32例)和正常血糖组(60例),两组早产儿在生后24h、生后3、7d进行血糖及血清中Ins、C-ep、Cor、Gc的监测,并进行分析比较。结果 低血糖组和正常血糖组各时间段Ins、C-ep水平比较差异均无统计学意义(均P>0.05);低血糖组生后24h内、生后3d血清中Cor含量分别为(234.12±22.19)、(246.52±28.06)pmol/L,Gc含量分别为(156.20±17.89)、(167.58±15.21)pg/ml,明显低于正常血糖组Cor含量 [(307.44±38.51)pmol/L、(297.22±26.57)pmol/L]和Gc含量[(231.51±26.56)pg/ml、(256.76±20.12)pg/ml],两组比较差异有统计学意义(P<0.05),生后7d则两组比较差异无统计学意义(P>0.05)。结论 早产儿胰岛β细胞分泌胰岛素功能基本成熟,而早产儿胰岛α细胞分泌Gc功能尚未完善,早产儿易发生低血糖可能与Cor、Gc激素水平有关。
早产儿 低血糖 胰岛素 C肽 皮质醇 胰高血糖素
随着围生医学的发展,早产儿的抢救水平明显提高,成活率明显上升。由于早产儿各系统发育不完善,血糖调节机制不稳定,易出现低血糖,研究显示早产儿低血糖发生率明显高于足月儿,低血糖可对中枢神经系统造成不可逆的损伤[1]。影响早产儿糖代谢的因素有内因和外因,以往研究较多的是外因,如母亲因素、分娩方式、输液速度、液体糖浓度等,但对早产儿低血糖的内在因素研究的较少[2]。本研究通过对早产儿出生后24h内、生后3、7d测定血清中的胰岛素(insulin,Ins)、C肽(C-eptide,C-ep)、皮质醇(cortisol,Cor)、胰高血糖素(glucagon,Gc)水平,探讨其与早产儿低血糖的关系,为临床早期采取干预措施提供理论依据。
1 对象和方法
1.1 对象 2010年10月至2012年10月在本院出生,24h内入住新生科,胎龄<37周的早产儿(适于胎龄)92例。入院时日龄均<24h,其中男56例,占60.8%,女36例,占31.2%;胎龄30~33+6周38例,34~36+6周54例;出生体重1 000~1 500g 15例、~2 000g 23例、~2 500g 31例、~3 000g 23例。按出生24h内入院血糖监测结果,将患儿分为低血糖组及正常血糖组。
纳入标准:(1)孕母无糖尿病、妊娠高血压综合征、甲状腺疾病史;(2)孕母产前未用过Cor激素、甲状腺素、Ins,无快速大量输注葡萄糖等治疗史;(3)入选者均无感染性疾病和窒息史,生后未使用Cor激素;(4)患儿采血前均无输注葡萄糖、使用氨茶碱、Cor及静脉营养药物、镇静剂等影响血糖的药物。早产儿入院后常规予输葡萄糖,糖速维持4~6mg/(kg·min),根据血糖数值调整糖速,并予早期微量喂养。本研究通过衢州市妇幼保健院医学伦理委员会审批,所有研究对象均获得监护人知情同意。
1.2 方法
1.2.1 实验室检测 入选的早产儿均于生后24h及生后第3、7天上午7:00~9:00(停输液2h和空腹2h后),采集静脉血3ml,离心10min,分离血清,置-80℃冰箱待测,各送检血糖、Ins、C-ep、Cor、Gc,同时采用美国雅培公司血糖微量检测仪,纸片法监测其血糖动态水平,对于入院时血糖正常者,采用8h监测血糖1次;对于入院时低血糖者,每1h监测血糖1次,至血糖正常3次后改4h监测1次,稳定后改每8h监测1次。Ins检测采用化学发光微粒子免疫检测法(试剂盒为3312KP52,由美国雅培公司提供);C-ep检测采用放射免疫检测法(试剂盒为140120,由北京北方生物技术研究所提供);Cor检测采用化学发光微粒子免疫检测法(试剂盒为371,由德国西门子公司提供);Gc检测采用放射免疫检测法(试剂盒由北京北方生物技术研究所提供);血糖检测采用葡萄糖氧化酶法(试剂盒由德国罗氏诊断有限公司提供)。
1.2.2 诊断标准 (1)空腹血糖标准[3]:血糖检测正常值2.2~7.0mmol/L,血糖<2.2mmol/L为低血糖,>7.0mmol/ L为高血糖;(2)Ins:正常值21.53~121.98pmol/L;(3)C-ep:正常值92.72~715.23pmol/L。(4)Cor:正常值138.0~690.0pmol/L;(5)Gc:正常值0~200pg/ml。
1.3 统计学处理 采用SPSS13.0统计软件,计量资料以表示,组间比较采用t检验,组间率的比较采用χ2检验。
2 结果
低血糖组与正常血糖组早产儿Ins、C-ep、Cor、Gc水平比较 见表1。
由表1可见,低血糖组和正常血糖组早产儿Ins、C-ep水平在各时间点比较差异均无统计学意义(均P>0.05);低血糖组生后24h和生后3d Cor、Gc水平明显低于正常血糖组,差异均有统计学意义(均P<0.05),生后7d Cor、Gc素水平两组比较差异无统计学意义(P>0.05)。
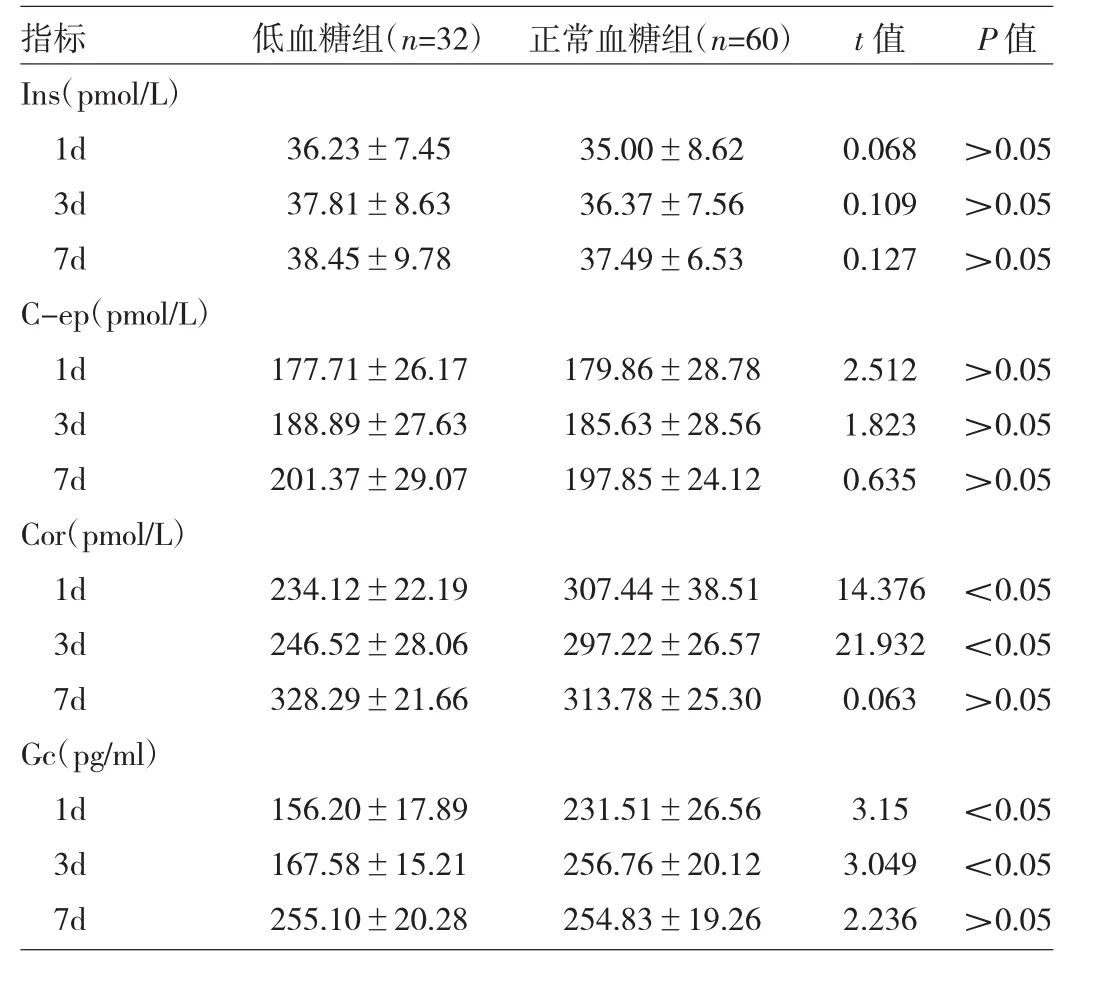
表1 两组早产儿生后不同时间点Ins、C-ep、Cor、Gc水平比较
3 讨论
早产儿低血糖的影响因素多而复杂,除早产本身这个高危因素外,还有营养、喂养、疾病等诸多因素,但近年来研究发现,早产儿低血糖与其内分泌激素水平和生长因子有关[4]。本研究测定早产儿生后24h、生后3、7d血中Ins、C-ep、Cor、Gc水平,分为低血糖组与正常血糖组进行比较,研究4种内分泌激素与早产儿低血糖的相互关系。结果显示,所检测早产儿低血糖组和正常血糖组各时段血中C-ep、Cor水平比较无统计学意义(P>0.05);低血糖组生后24h内、生后3d的Cor水平和Gc水平明显低于正常血糖组,差异有统计学意义(P<0.05),在生后7d的Cor、Gc水平两组则差异无统计学意义(P>0.05)。表明早产儿的部分内分泌激素在生后1周内存在异常,可能是导致低血糖的原因之一。
早产儿各器官功能不成熟已多有报道,但早产儿低血糖是否与Ins、C-ep、Cor、Gc水平有关,国内外报道较少。C-ep由胰岛β细胞分泌,在胰岛β细胞,1分子量Ins原裂解为1分子量胰岛素和1分子量C-ep,肝脏对Ins的摄取为20%~40%,而对C-ep的摄取只有5%~10%,因其代谢清除率比Ins更高更稳定,半衰期长,同时胰岛素抗体及患儿是否使用Ins都不影响C-ep的测量,因此可正确地反映内源性胰岛β细胞分泌功能,可作为了解胰岛β细胞分泌Ins情况的可靠指标[5]。Chekotun[6]研究表明早产儿胰岛β细胞分泌胰岛素功能不成熟,血清C-ep及Ins水平增高是早产儿发生低血糖的主要原因。但是国内学者发现早产儿C-ep检测值88%在正常范围,Ins检测73%在正常范围[7],而本研究发现,86%早产儿的C-eip水平、75%早产儿的Ins水平在正常范围,早产儿低血糖组和正常血糖组各时间点C-ep、Ins水平比较,差异均无统计学意义(均P>0.05),表明早产儿胰岛β细胞分泌Ins功能基本成熟。
Cor是肾上腺皮质束状带分泌的主要糖皮质激素,使组织分解与糖原异生增加及对Ins有拮抗作用,是维持血糖稳定的原因之一。本研究结果显示,低血糖组早产儿生后24h、生后3d Cor明显低于正常血糖组早产儿(P<0.05);生后7d两组比较差异无统计学意义(P>0.05),推测早产儿下丘脑-垂体-肾上腺皮质轴在出生时未趋成熟,7d后才趋完善;故推测早产儿发生低血糖与Cor水平有关,日龄越小,发生低血糖的可能性越大,随着日龄增加,Cor分泌趋于稳定,血糖调节能力渐成熟。
Gc系胰岛α细胞分泌的另一种激素[8]。Gc的作用与Ins的作用相反,Gc是一种促进分解代谢的激素。Gc具有很强的促进糖原分解和糖原异生作用,使血糖明显上升。Gc通过cAMP-PK系统激活肝细胞的磷酸化酶,加速糖原分解;糖异生增强是因为激素加速氨基酸进入肝细胞,并激活糖异生过程有关的酶系。影响Gc分泌的因素很多,血糖浓度是重要的因素。当机体血糖降低时,机体即分泌Gc,血清Gc增高。血糖升高时,则Gc分泌减少,血清Gc下降。本研究结果显示,早产儿低血糖组血清Gc水平低于正常血糖组,差异有统计学意义(P<0.05)。低血糖均在24h内开始发生,与24h内低Gc水平相一致。本组低血糖患儿Gc越低,血糖纠正越困难,部分血糖水平3d内未稳定,经相应处理后在生后5d内血糖基本维持稳定。结果表明,早产儿胰岛α细胞分泌Gc功能尚不完善,7d后才趋完善。早产儿日龄与糖代谢紊乱有关,日龄越小,发生低血糖的可能性越大,说明Gc水平及血糖调节能力可随日龄的增加而日渐成熟。
总之,早产儿由于机体代谢及组织器官发育不成熟,血糖调节机制不稳定,易发生血糖代谢紊乱,尤其低血糖的发生率高。本组研究发现,Ins、C-ep不是引起早产儿低血糖的主要因素,Cor及Gc可能是引起早产儿低血糖的主要原因。但仍需进行大量的病例研究,以获得更多临床资料,更真实地反映早产儿体内有关血糖调节的激素水平,指导临床治疗。由于目前尚无确定引起脑损伤的血糖阈值,故应密切关注早产儿生后血糖变化,及早发现早产儿低血糖的发生并及时纠正,减少脑损伤以提高早产儿生存率及生存质量。
[1]Hume R,BurchellA,Williams F L,et al.Glucose homeostasis in the newborn[J].Early Hum Dev,2005,81:95-101.
[2]Jain A,Aggarwal R,Jeeva Sankar M,et al.Hypoglycemia in the newborn[J].Indian J Pediatr,2010,77(10):1137-1142.
[3]邵肖梅,叶鸿瑁,丘小汕.实用新生儿学[M].4版.北京:人民卫生出版社, 2011:755-761.
[4]邹永蓉,龚放,李乔红,等.早产儿低血糖与胰岛素、C肽、瘦素及皮质醇的关系研究[J].临床儿科杂志,2009,27(10):958-962.
[5]常素芳,徐崇民.早产儿血糖稳态的调节及胰岛素抵抗现象[J].中华围产医学杂志,2007,10:55-57.
[6]Chekotun T V.Role of some central mechanisms of carbohydrate metabolism in premature newborns with hypoglycaemic episodes [J].Lik Sprava,2005,13(5):47-49.
[7]杨汝文,刘荣均,郭燕云,等.血清C肽检测与早产儿低血糖的相关分析[J].检验医学与临床,2006,3:156-157.
[8]UrakamiT,Nagano N,SuzukjJ,et al.Origin and characteristics of glycogen cells in the developing murine placenta[J].Pediatr Int, 2011,53(1):46-49.
Relationship between Insulin,C-peptide,Cortisoland Glucagon with Hypoglycemia in premature infants
MEI Guohua, FANG Binhao, ZHOU Jianxun,et al.
Women and Children Health Care Hospital of Quzhou,Quzhou 324000,China
【 Abstract】 Objective To investigate the changes of insulin,C-peptide,cortisol and glucagon levels in premature infants with hypoglycemia. Methods Ninety two premature infants were divided into hypoglycemia group(32 cases)and normal blood sugar group(60 cases).Blood glucose,serum insulin,C-peptide,cortisol and glucagon concentration were checked within 24h,3 and 7 days after birth. Results There were no statistical significance of concentration of insulin,C-peptide at 24h and 3,7 days between two groups(all P>0.05).Concentration of cortisol[(234.12±22.19)pmol/L]and glucagon[(156.20±17.89)pg/ml]at 24h after birth in hypoglycemia group were lower than normal blood sugar group[(307.44±38.51)pmol/L and(231.51±26.56)pg/ml], and concentration of cortisol and glucagon at 3 day in hypoglycemia group were also lower[(246.52±28.06)pmol/L vs(297.22± 26.57)pmol/L,(167.58±15.21)pg/ml vs(256.76±20.12)pg/ml,both P<0.05].There were no significant difference of concentration of cortisol and glucagon at 7 day between two groups (both P>0.05). Conclusion Insulin secretion function of islet βcells has already matured in premature infants,while function of α cells has not been developed perfectly.Premature infants are prone to hypoglycemia related to concentration of cortisol and glucagon.
Premature InfantHypoglycemia Insulin C-peptide CortisolGlucagon
2014-09-09)
(本文编辑:田云鹏)
衢州市科技立项项目(20101078)
324000 衢州市妇幼保健院儿科
梅国花,E-mail:mgh6202@163.com
