不同病因的新生儿高胆红素血症换血治疗前后相关指标分析
2022-11-03陈娟黄蓉胡文静
陈娟 黄蓉 胡文静
新生儿高胆红素血症通常是母儿ABO血型不合、Rh血型不合及其他原因(如肝细胞性黄疸、胆汁淤积性黄疸和先天性非溶血性黄疸围生因素,感染因素,母乳因素等)导致红细胞破坏,产生大量未结合胆红素,超过肝脏摄取、结合及排泄能力,引起新生儿黄疸[1],当血清总胆红素(TSB)值超过一定阈值时,可引发胆红素脑病,以致神经系统后遗症可能,需要通过干预治疗来快速降低患儿血清胆红素以改善预后。目前多采用美国Bhutani等所制作的新生儿小时胆红素列线图或AAP推荐的光疗参考曲线作为诊断或干预标准。当胆红素水平超过95百分位时定义为高胆红素血症[2]。但不同病因的发病机制不同,引起的新生儿溶血程度略有不同,我们通过对三类病因引起的高胆红素血症新生儿换血前后的相关实验室指标比较分析,了解不同病因新生儿黄疸的特点,为及时换血和后续输血治疗提供依据和帮助。
资料与方法
1研究对象 2017年1月~2021年12月我院新生儿科实施换血治疗的35例高胆红素血症新生儿。男26例,女9例;ABO血型不合溶血10例(其母体ABO血型抗体效价:2 048,2例;1 024,2例;512,4例;256,2例),Rh血型不合溶血11例(其母体Rh血型抗体效价:1 024,1例;256,3例;128,3例;64,3例;32,1例),入院诊断为不明原因黄疸14例(因临床往往未及查明原因就需换血治疗,出院诊断分别是围产因素9例,占64.3%;细菌感染3例,占21.4%;胆汁淤积2例,占14.3%)。高胆红素血症换血的纳入标准:出生24h内:胎龄28~31周TSB≥86~154 μmol/L,胎龄32~34周TSB≥86~171 μmol/L,胎龄35~36周TSB≥86~188 μmol/L,胎龄≥37周TSB≥257 μmol/L;出生24~48 h:胎龄28~31周TSB≥137~222 μmol/L,胎龄32~34周TSB≥171~257 μmol/L,胎龄35~36周TSB≥205~291 μmol/L,胎龄≥37周TSB≥342 μmol/L;出生48~72 h:胎龄28~31周TSB≥188~257 μmol/L,胎龄32~34周TSB≥257~291 μmol/L,胎龄35~36周TSB≥274~308 μmol/L胎龄≥37周TSB≥428 μmol/L。高胆红素血症换血的排除标准:出生时间与胎龄未达到相应TSB者[3]。
2仪器与试剂 血球检测仪(深圳迈瑞生物医疗电子有限公司,型号:CAL8000);血球试剂(深圳迈瑞生物医疗电子有限公司,批号:G9104、G9174、G0110、G0080、G0113)。全自动生化分析仪(美国贝克曼库尔特有限公司,型号AU5800);总胆红素检测试剂(美国贝克曼库尔特有限公司,批号:0719031、1018161、1119051、0920071、0920091)。
3换血治疗(1)换血指征:参照2004年美国儿科学会推荐的换血参考标准[4],和我国新生儿高胆红素血症诊断和治疗专家共识[5]:①在准备换血的同时先对患儿进行强光疗4~6 h,若TSB水平未下降甚至持续上升立即给予换血;②严重溶血,出生时脐血胆红素>76 μmol/L,血红蛋白<110 g/L,伴有水肿、肝脾大和心力衰竭;③已有急性胆红素脑病的临床表现者。(2)血液选择:Rh血型不合溶血病选择Rh血型同母亲,ABO血型同患儿(如无ABO同型血也可用O型红细胞);ABO血型不合和不明原因黄疸用O型红细胞和AB型血浆。所有红细胞均洗涤后使用。(3)换血量:患儿换血量为150~180 mL/kg,约为患儿血容量2倍,红细胞与血浆比例为2∶1。(4)持续监测:换血后应继续光疗,并4 h监测一次TSB值;如TSB值超过换血前水平应再次换血。
4统计学方法 将高胆红素血症患儿分为三组:ABO血型不合为A组、Rh血型不合为B组、不明原因黄疸为C组。采用SPSS 20.0对数据进行分析。Hb值和TSB值采用重复测量方差分析;正态分布的计量资料以均数±标准差()表示,三组间均数的比较采用单因素方差分析(F检验);偏态分布的计量资料以中位数和四分位间距M(P25,P75)表示,三组间的数据采用非参数检验(K-W H检验)。三组间数据如有差异,再用LSD法或Dunn法进行两两比较,以P<0.05表示差异有统计学意义。
结果
1三组高胆红素血症患儿换血前基线资料和换血前后血液指标比较 三组患儿出生时胎龄:B组与C组的患儿胎龄小于A组,差异有统计学意义(P<0.05);体重差异无统计学意义(P>0.05);出生至换血时间:A组B组短于C组,差异有统计学意义(P<0.05);不同病因的高胆红素血症患儿换血治疗后Hb值和TSB值差异有统计学意义(P<0.05)。B组换血后4 h的Hb值仍低于其他两组;但随着换血时间的延长,Hb值的差距在三组之间逐渐缩小。B组的TSB值与A组和C组的TSB值下降幅度不同,B组24 h~48 h的TSB值高于A组和C组。见表1。
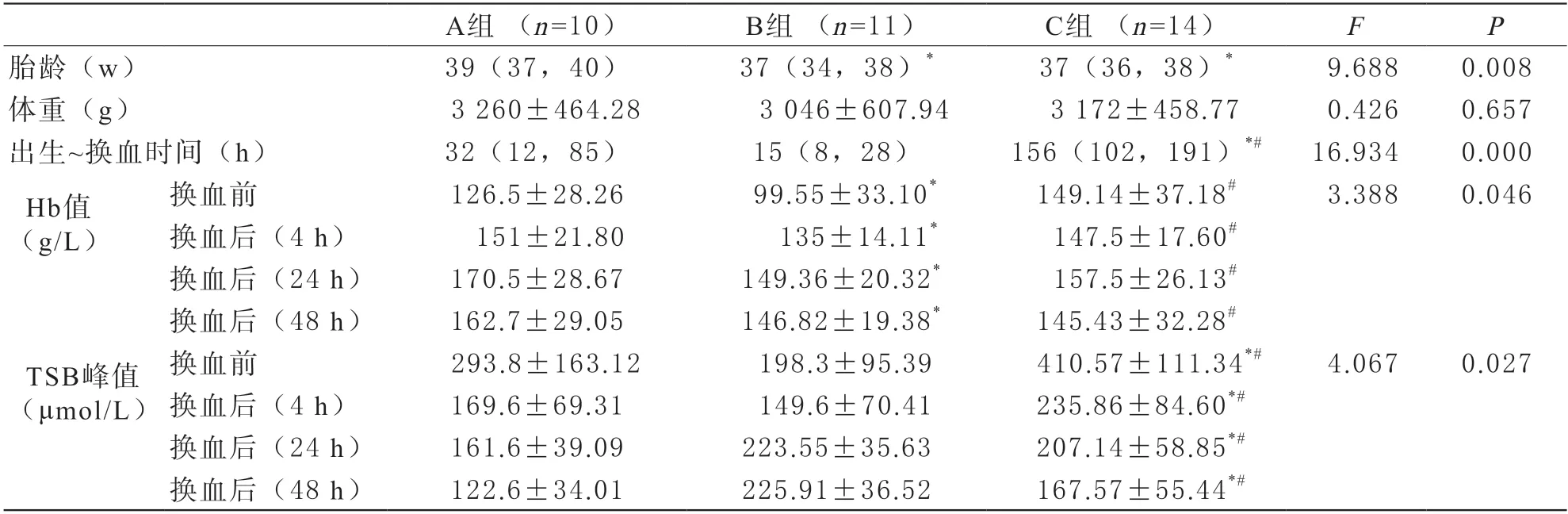
表1 三组高胆红素血症患儿换血前基线资料及换血前后血液指标的比较
2三组高胆红素血症患儿换血前后TSB值与Hb值变化趋势 换血后,C组的TSB值下降明显,A组和B组的TSB值也有不同程度的下降,但B组的TSB值有反弹趋势;通过换血,A组和B组的Hb值显著升高,C组的Hb值上升趋势不明显。见图1和图2 。
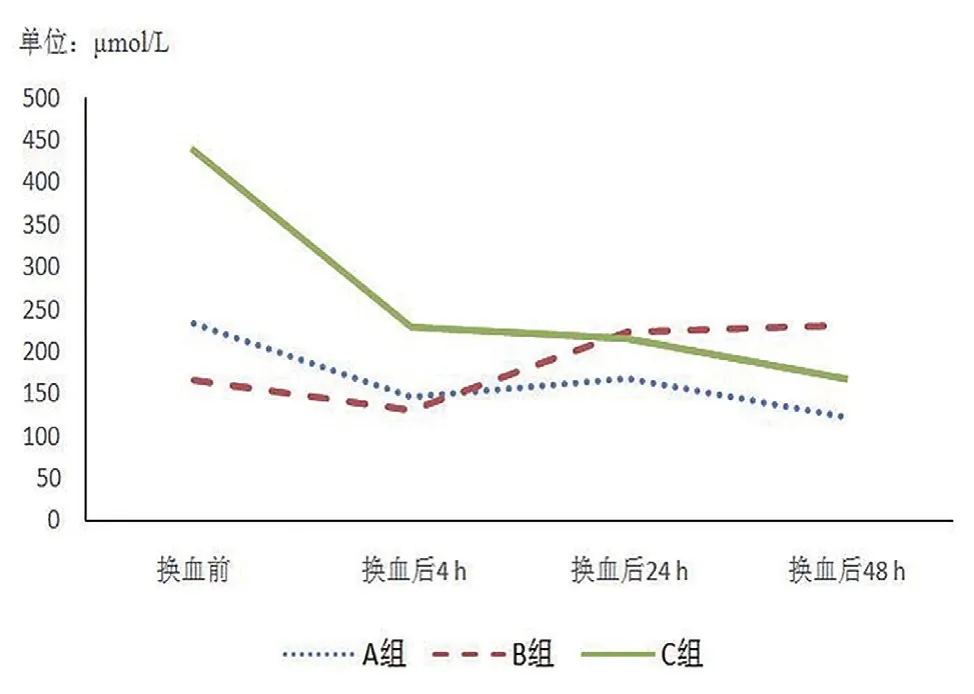
图1 三组高胆红素血症患儿换血前后TSB值变化折线图

图2 三组高胆红素血症患儿换血前后Hb值变化折线图
讨论
通过本次研究发现,ABO血型不合组无早产儿(妊娠不满37周分娩称为早产[6]),Rh血型不合组有4例早产儿。Rh血型不合组患儿的胎龄小于ABO血型不合组,这通常是人为干预的结果。母胎Rh血型不合在母体孕期已产生Rh血型抗体,当抗体效价≥16、胎龄达到32周,有新生儿重症监护病房(NICU)条件时可考虑提前终止妊娠[7]。本组11名患儿中母体Rh抗体抗D效价最高者为1 024,母体孕28周和孕30周分别宫内输血1次,31周行剖宫产术,娩出新生儿后立即换血,且在换血一周后多次输血。本组另有1名患儿也是31周剖宫产娩出,其母体抗D效价256,在第一次换血后TSB值继续升高,至72 h TSB值超过阈值,行二次换血。但不明原因黄疸的相关文献较少,是否早产儿更易发生高胆红素血症,有待进一步研究。ABO血型不合组与Rh血型不合组从出生至换血的时间都比较短,因血型不合时,患儿出现黄疸早而重,医生通过新生儿溶血三项的实验室检测可明确病因,采取丙种球蛋白联合光疗[8],一旦TSB值达到阈值,立即换血治疗;而不明原因黄疸发生较另两组晚,医生一般会期待光疗效果,采取换血治疗措施也较另两组晚。
临床换血标准通常根据新生儿小时胆红素列线图决定[9],胎龄越小、距出生时间越短的患儿TSB值的标准越低。换血后,因患儿体内补充了大量的红细胞,这三组高胆红素血症患儿的Hb值都保持了较好的水平,所以差异不大。换血前,由于Rh血型不合组患儿的红细胞上致敏了免疫性抗体,持续破坏红细胞,导致Hb值严重降低且贫血症状重。该组患儿的TSB值明显偏低,换血后4 h内,TSB值仍然偏低,但在换血后24 h、48 h,TSB值逐渐升高,这是因为换血量一般为新生儿血量的2倍,换血时只能换去体内85%的血量(包括致敏红细胞),降低60%的胆红素和抗体[10],致敏红细胞和免疫性抗体仍未被完全清除,抗体继续破坏患儿自身红细胞导致TSB值持续升高,且新生儿尤其是早产儿肝脏功能不成熟,对胆红素的摄取、结合、排泄能力低下,所以对胆红素的代谢具有延迟性,有时在换血后72 h才会降低。
俞君等[11]分析了154例新生儿高胆红素血症的换血治疗,换血后TSB值反弹率为34.6%,但他只描述了血型不合者74例占48.1%,并未对各病因导致换血后的TSB值反弹情况进行分类分析。刘倩等[12]对ABO和Rh血型不合溶血病换血治疗的40例患儿进行换血前后实验室指标比较分析,得出换血后患儿Hb值升高、TSB值下降等结论,但并未分析ABO和Rh不合溶血病的差异。我们通过对5年共35例新生儿换血病例的分组研究,发现三类高胆红素血症的发病机制不同,血液相关检测指标也各有差异。
根据中国输血协会免疫血液学专委会专家的HDFN实验室检测专家共识[13]中抗D效价与妊娠风险的等级划分(IgG抗A抗B效价≥256、IgG抗D效价≥64存在重度HDFN风险),说明母体抗体效价与TSB值也是密切相关的[14-15]。ABO血型不合溶血病的患儿基本为足月儿,母体抗体效价很高,溶血症状出现早,但通过及时换血后,新生儿黄疸情况能得到很好的纠正,TSB值逐渐降低,不存在二次换血的情况。Rh血型不合溶血病部分为早产儿,母体抗体效价较低时即可发生溶血,贫血出现早溶血症状重,换血后4 h的Hb值仍低于其他两组,可随着换血时间的延长,组间差距也在逐渐缩小,多数患儿症状都能得到改善,但TSB值并不能显著降低,黄疸情况并没有及时好转,直至48 h后TSB值才逐渐降低。《胎儿新生儿溶血病实验室检测专家共识》[16]提到的抗-D效价与妊娠管理方案指导,当母体抗D效价高于256时,有重度新生儿溶血病风险,其患儿换血后TSB值可继续升高,仍有再次换血的可能性,应持续监测患儿胆红素至72 h后,并考虑提前准备相应血液,以防再次换血或输血。不明原因黄疸组出现黄疸的时间比较晚,换血也较迟,虽然TSB值高,但通过换血能使TSB值下降,患儿症状也明显改善。
综上,不同病因引起的高胆红素血症的Hb值、TSB值变化趋势是略有不同的。在换血前,这三组高胆红素血症患儿TSB值都很高,但在换血后都有不同程度的降低,这说明换血疗法对不同原因的高胆红素血症均是有效的,是患儿严重溶血时抢救生命的重要措施,与相关报道一致[17]。根据不同高胆红素血症的病因和换血前Hb、TSB的值,可预判新生儿换血后TSB值等变化情况,为再次换血和输血提前做好血液保障。
在本研究的新生儿高胆红素血症中,有10例为ABO血型不合(母体IgG抗A抗B效价均≥256);11例为Rh血型不合(其中10例母体IgG抗D效价≥64,1例效价为32)。由于例数少,无法做抗体效价与TBS相关性研究的统计学处理,后续我们将会根据增加的病例情况,深入分析ABO溶血和Rh溶血患儿母亲抗体效价与患儿总胆红素水平之间的相关性,以期为患儿安全换血及后续输血治疗提供实验室依据。
利益冲突所有作者均声明不存在利益冲突
