高原地区不同妊娠阶段孕妇甲状腺激素水平分析及参考范围界定
2021-12-23祁秉民
吴 蓉 祁秉民 吴 晶
1.青海省第五人民医院(西宁,810000);2.青海大学附属医院;3.甘肃省天水市第一人民医院
妊娠期甲状腺疾病对母亲和胎儿均可产生较大影响[1]。孕期长时间甲状腺功能异常若治疗不及时极易发生死胎、胎儿甲亢、呼吸窘迫、胎儿发育畸形、早产或流产等[2]。妊娠期妇女体内甲状腺激素水平会随妊娠阶段的变化而变化,而目前甲状腺功能检测参考值是根据非孕人群确定,因此不同妊娠阶段女性甲状腺激素水平参考值范围的确定对妊娠期女性甲状腺疾病的诊断和及时治疗有着非常重要的意义。本文结合本地高原情况,对不同妊娠时期甲状腺激素水平参考值进行探讨。
1 资料与方法
1.1 一般资料
选取2019年6月-2020年6月来本院及青海大学附属医院妇产科产前检查的健康孕妇,作为制定不同妊娠阶段甲状腺激素水平参考范围的标准妊娠组。本研究涉及到6个地区,按照人口比例且保证人口数最小的地区样本量>50例,最终样本量分布为西宁344例、海东地区290例、海南藏族自治州79例、海西蒙古族藏族自治州69例、玉树藏族自治州67例、海北藏族自治州51例,共900例。另外选取同期体检健康非孕女性作为对照组。纳入标准:①当地生活≥10年;②无甲状腺疾病及家族史;③无内分泌及自身免疫系统疾病。排除标准:①孕前有内外科疾病,如高血压、糖尿病、肝肾脏器疾病等;②长期甲状腺药物或含碘药物服用史;③年龄<18岁,或>45岁。所有入选妇女均对本次研究知情并签署同意书。本研究经本院伦理委员会审批。
1.2 检测方法
所有入选者均于清晨抽取空腹血,电化学发光法检测血清游离三碘甲状腺原氨酸(FT3)、游离甲状腺素(FT4)、促甲状腺激素(TSH)、甲状腺球蛋白抗体(Tg-Ab)、甲状腺过氧化物酶抗体(TPO-Ab)。仪器为COBAS 6000全自动化学发光分析仪(德国罗氏公司),采用原装配套试剂盒。
1.3 统计方法
利用SPSS20.0统计学分析。各检测指标间比较和组间两两比较采用非参数检验中的Kruskal-wallis检验和Mann-Whitney检验。因检测结果呈偏态分布,故采用中位数表示,选95%为可信区间及参考值范围,即P2.5为下限,P97.5为上限。以P<0.05为差异有统计学意义。
2 结果
2.1 一般情况
妊娠组900例,年龄(26.8±5.4)岁,其中早、中、晚孕期各300例(<13孕周孕早期,13~<28孕周孕中期,≥28孕周孕晚期);对照组200例,年龄(30.1±6.2)岁。
2.2 不同妇女血清甲状腺激素指标分析
对照组和妊娠组妊娠各期妇女的血清FT3、FT4、TSH、Tg-Ab、TPO-Ab指标数据均不符合正态分布,故用中位数、四分位数P50(P25~P75)表示。对照组与妊娠各期FT3、FT4、TSH指标有差异(P<0.05),妊娠组随着孕期的增加FT3、FT4水平逐渐下降,TSH逐渐上升(P<0.05),而TPO-Ab和Tg-Ab各组间无差异(P>0.05)。见表1。
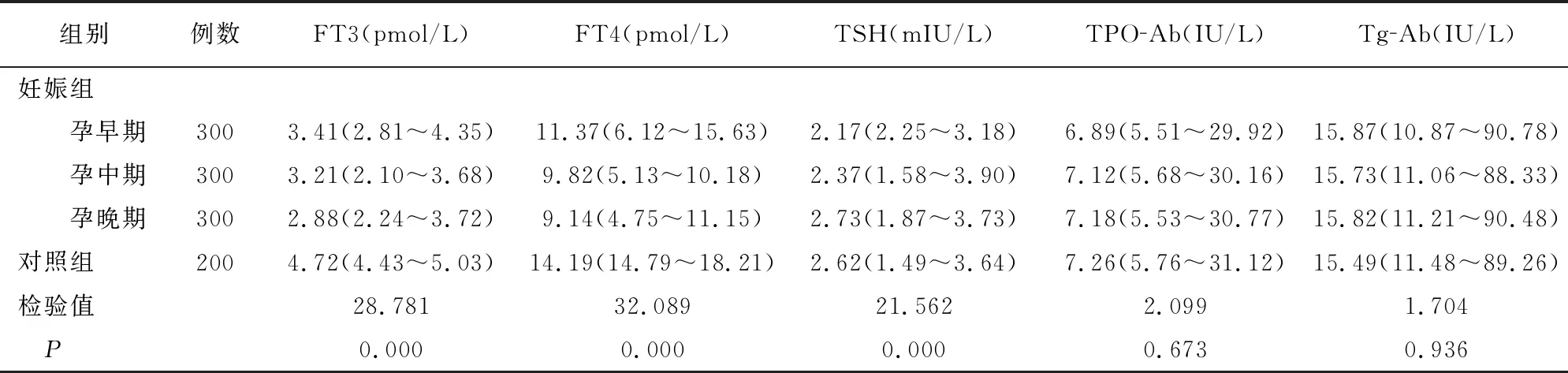
表1 各组妇女甲状腺激素水平比较[P50(P25~P75)]
2.3 不同妊娠阶段血清甲状腺功能指标的参考值
由于妊娠组不同妊娠阶段与对照组相比,TPO-Ab和Tg-Ab均无差异,故不纳入研究中。仅以血清FT3、FT4、TSH的P2.5百分位点为参考值下限,P97.5为参考值上限,得出妊娠各期各指标参考值。见表2。

表2 各组妇女甲状腺功能指标参考值(P2.5~P97.5)
2.4 不同妊娠期参考值范围诊断亚甲减患病率比较
采用2011年美国甲状腺学会(ATA)指南[3]、以本院非妊娠期参考值、本院妊娠期参考值分别对纳入的妊娠妇女进行诊断,妊娠各期亚甲减患病率及总患病率存在差异(P<0.05)。3种诊断标准两两比较,亚甲减患病率ATA指南组最高、本研究妊娠值居中,本研究非妊娠值最低(P<0.05)。见表3。

表3 不同标准诊断不同妊娠期妇女亚甲减结果比较[例(%)]
2.5 本研究两种参考值诊断孕妇亚甲减与ATA指南诊断结果比较
以ATA指南作为标准,对另外3400例孕妇资料进行外部验证。本研究制定的妊娠期参考值诊断符合率(83.3%)高于本院非妊娠期参考值符合率(79.9%)(P<0.05)。见表4。

表4 本研究两种标准诊断妊娠各期亚甲减与ATA指南诊断结果比较[例(%)]
3 讨论
3.1 不同妊娠阶段甲状腺激素水平的变化特点
随着妊娠进展孕妇体内多种激素水平发生着复杂多样的变化,其中甲状腺激素变化对胎儿发育和母体健康都产生巨大影响[4]。妊娠期甲状腺疾病是孕妇发生不良妊娠的重要危险因素,同时也是胎儿甲亢、甲减、智力低下等主要原因[5]。在妊娠早期,孕妇体内雌激素水平升高,刺激肝脏合成甲状腺激素结合球蛋白(TBG),甲状腺功能相对下降,与非妊娠期相比整个妊娠期TBG均处于较高水平,故孕妇体内FT3和FT4水平较非孕妇女降低[6-9]。除雌激素外,妊娠早期孕妇人绒毛膜促性腺激素(HCG)水平迅速升高也对甲状腺激素产生较大影响[10]。孕妇在妊娠早期表现出HCG升高而TSH下降[11]。Laurberg等[12]研究发现,当HCG水平达到50000IU/L以上时,对FT4有很强刺激作用,此时也更易发生一过性甲亢。但孕妇体内HCG水平只在妊娠早期达到50000IU/L且持续数天后逐渐下降,对甲状腺激素影响逐渐减小。本研究发现,妊娠组FT3、FT4水平随妊娠增加逐渐下降,TSH则逐渐上升,与上述理论相符合。TPO-Ab和Tg-Ab是甲状腺疾病自身免疫性抗体,在甲状腺疾病早期水平升高,可作为甲状腺疾病筛查指标[13]。但本研究发现,其水平在妊娠各阶段变化不大,且与非妊娠妇女水平相近,故不作为本次研究指标。
3.2 不同妊娠阶段甲状腺激素水平正常参考值建立
既往临床对孕期妇女甲状腺激素水平参考的是非孕期妇女的正常参考值,但如前所述,妊娠期妇女甲状腺激素水平与非孕妇女不同,且不同妊娠阶段也存在规律性变化,因此采用非孕妇女甲状腺激素参考值诊断,必然存在漏诊情况。本研究选入不同妊娠阶段妇女作为标准妊娠人群,制定了本地区妊娠期妇女甲状腺激素水平的正常参考值。按照此标准,本文对另外3400名不同妊娠期妇女进行亚甲减诊断验证,并与本院非妊娠期标准及ATA指南标准进行诊断结果比较,发现亚甲减患病率ATA指南值最高、本研究妊娠参考值居中、本研究非妊娠参考值最低。由于亚甲减缺乏特异性临床表现,为了提高本文的科学性我们对非妊娠标准诊断为正常而妊娠参考值诊断为亚甲减的孕妇进行了临床观察和问卷调查,发现170例孕妇中有50例存在乏力、记忆力减退、易冷等亚甲减症状。说明采用一般参考值标准可能会导致妊娠合并甲状腺疾病漏诊。同时甲状腺激素检测结果受到不同标准人群、不同地区碘摄入状态等因素影响,因此非常有必要建立本地区妊娠特异的甲状腺激素参考范围。ATA指南也建议应当建立本地区或医院妊娠各期甲状腺激素正常值范围。本研究制定的各孕期甲状腺激素参考值范围与ATA指南也存在明显差异,以ATA指南诊断的亚甲减患病率(22.3%)高于本研究妊娠参考值诊断率(7.2%),与黄璐[14]等研究结果相近,均低于ATA指南标准患病率。造成这种差异的原因可能是由于我国人群血清TSH水平普遍升高[15]。因此本参考值范围可有效降低漏诊率,也能克服采用ATA标准导致的过度诊断。
3.3 本研究制定的参考值对亚孕期甲减诊断价值
以ATA指南的参考值范围作为标准,比较本研究制定的参考值对亚甲减诊断符合情况发现,非孕期诊断标准与ATA标准诊断结果相符率(79.9%)低于本研究制定的参考值相符率(83.3%)。再次说明了制定本地区妊娠特异的甲状腺激素水平正常参考值的重要性,也一定程度证明了本研究参考值可降低妊娠期妇女甲状腺疾病的误诊和漏诊率。
3.4 总结
综上所述,本研究探讨了妊娠期妇女甲状腺激素水平的变化规律,建立了本地区不同妊娠阶段妇女甲状腺激素水平正常参考值,为临床诊疗和孕妇甲状腺疾病筛查提供参考依据。但是本研究不足之处在于未进行随访,未对诊断后孕妇是否发生甲状腺疾病或是否因甲状腺激素水平影响产生的不良妊娠结局进行分析。今后将利用随访结果对本研究参考值进行验证和完善。
