不同体重巨大儿的产前相关特征及分娩结局分析
2023-01-15王丽明刘晓巍
王丽明 刘晓巍
胎儿体重≥4,000 g称为“巨大儿”,随着人们生活水平的不断提高,国内巨大儿发病率达7%,国外发病率约15.1%,近年来,我国巨大儿的发生率不断升高[1-2]。巨大儿的发生,不仅对孕妇产生风险,且新生儿易出现肩难产、臂丛神经损伤及窒息等风险。目前巨大儿产前诊断预测性不准确,临床方法敏感性和特异性较差,常在临产时及产程中被发现[3]。在临床工作中,对于有巨大儿分娩高危因素的产妇,如何决定适宜分娩方式、降低母儿并发症,具有挑战性。为了更好的预防巨大儿的发生,防止出现严重母婴并发症,本文探讨不同体重巨大儿的产前相关特征、分娩方式及并发症情况。
1 资料与方法
1.1 临床资料 2020年7月至2021年6月出生的巨大儿683例。纳入标准:胎儿出生体重≥4,000 g,资料完整。排除缺失关键信息的胎儿。
1.2 方法 收集所有分娩巨大儿产妇的临床资料,包括产妇的基本信息、孕期资料、分娩情况及新生儿情况,包括:孕妇年龄、身高、孕次、产次、孕前体重、产前体重、孕前BMI,分娩孕周、分娩方式、产后出血、是否合并糖尿病、胎膜早破、产时发热、肩难产、以及新生儿性别、出生体重、新生儿窒息,住院天数等信息。将巨大儿按照新生儿出生体重分为三组,4,000~4,250 g组,4,251~4,499 g组,≥4,500 g组。比较三组一般资料、分娩方式、分娩并发症、剖宫产指征及中转剖宫产时机。
1.3 统计学方法 采用Stata软统计件。计数资料以n(%),用卡方检验;计量资料以(±s)表示,用方差分析。以P<0.05为差异有统计学意义。
2 结果
2.1 三组孕妇基本资料比较 683例巨大儿中,剖宫产分娩386例(其中包括试产失败产程中转剖宫产119例),产钳助产65例,阴道分娩232例。妊娠糖尿病(GDM)及糖尿病合并妊娠孕妇134例,肥胖孕妇64例。三组孕前体重、孕前BMI、孕前肥胖率(BMI≥28)、孕晚期空腹血糖、产前估计胎儿体重、彩超示股骨长、双顶径、腹围差异有统计学意义(P<0.05)。见表1。
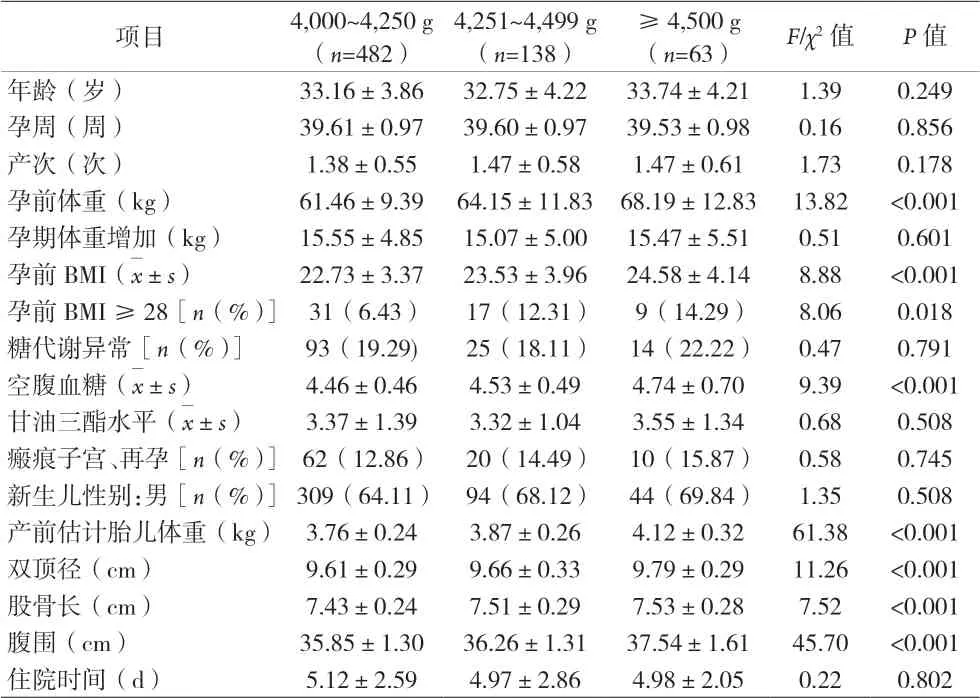
表1 三组孕妇一般资料比较
2.2 三组分娩方式及主要剖宫产指征分析 三组产妇随着新生儿体重的增加,阴道分娩、产钳助产、中转剖宫产及择期剖宫产发生率比较差异均有统计学意义(P<0.05),剖宫产术前手术指征为巨大儿的发生率比较差异有统计学意义(P<0.05),潜伏期或活跃期中转剖宫产差异均有统计学意义(P<0.05)。见表2~4。

表2 三组分娩方式比较[n(%)]

表3 剖宫产指征比较[n(%)]

表4 中转剖宫产的时期
2.3 三组分娩并发症比较 三组产妇并发症比较差异均无统计学意义(P>0.05),见表5。

表5 三组分娩并发症比较
3 讨论
预防巨大儿的发生尤为重要。体质量因素、既往糖尿病及GDM、母亲出生体重过重、孕前肥胖、孕期增重超标、血脂异常、种族、有巨大儿分娩史、过期妊娠、男胎、遗传因素等均是巨大儿的高危因素[4-8]。糖脂代谢异常筛查指标可以作为巨大儿的预测指标[9]。本研究结果显示,随着新生儿体重的增长,孕前体重,孕前BMI、孕前BMI≥28比例、孕晚期空腹血糖水平均有明显升高,差异有统计学意义。有研究显示巨大儿中孕妇发生糖代谢异常率为22.30%[10],与本研究相似。本研究显示,新生儿体重增长与是否合并血糖异常无明显相关性,考虑与本院有规范产前检查、严格的糖尿病孕期管理及体重管理相关。为了更好预防巨大儿的发生,首先要对备孕期超重、肥胖者进行孕前干预,包括科学营养指导,体重管理,指导运动,孕期积极监测体重增长等情况;其次对孕期发现胎儿偏大者,注意观察孕妇血糖、血脂及体重增加情况,同样进行营养治疗,低糖低脂饮食,对GDM孕妇,积极进行血糖管理,尽量将血糖控制在合适范围,防止低血糖发生的情况下降低血糖标准,必要时积极胰岛素治疗,积极防治巨大儿的发生。
巨大儿的预测是决定分娩方式的重要依据,产前准确的体质量预测加上择期剖宫产,能降低胎儿窒息等不良结局的发生率[11]。目前对巨大儿的预测尚无最优的方法,需要临床及超声结合[12],然而超声检查时间跨度大,不能保证分娩前短期内有彩超检查结果,且存在妊娠晚期获得准确胎儿测量值较困难[13]。故为进一步提高产前预测符合率,应寻找其他更为有效的临床应用方法,并结合孕前体重、孕前BMI、孕前肥胖率(BMI≥28)、孕晚期空腹血糖、彩超提示股骨长、双顶径、腹围进行综合评价。
本研究显示,随着新生儿体重的增加,三组阴道分娩率、产钳助产率、产程中剖宫产率逐渐下降,择期剖宫产率上升,差异均有统计学意义,表明轻度的巨大儿产前预测不易确定,更会选择阴道试产,中转剖宫产率、产钳助产率也会增高,而随着新生儿体重的增加,择期剖宫产会被更多选择。本研究中,683例巨大儿,有386例行剖宫产术分娩,占56.5%,低于易子云等[9]报道的巨大儿剖宫产比例(77.3%)。巨大儿是产妇临床选择剖宫产的重要指征之一[14],但巨大儿并非是剖宫产的绝对指征,应综合考虑孕妇骨盆情况,无头盆不称者,可考虑阴道试产。本研究结果显示,阴道分娩困难产程中转剖宫产三组中均多发生于潜伏期,而4,000~4,250 g组发生在潜伏期异常中转剖宫产比例较高,且胎头位置均较高,胎头下降差,多存在头盆不称,提示潜伏期异常更应引起足够重视。评估头盆情况,关注宫口开大情况的同时更应重视胎头下降情况。本研究中有71例第二产程异常,其中产钳助产65例,转剖宫产6例。65例阴道助产的指征多为胎儿窘迫,仅有1例发生轻度窒息,6例中转剖宫产均因相对头盆不称,胎头下降差,胎头位置均在S+1以上,但术后未发生严重并发症。这提示如第二产程出现异常,同样应重视胎头下降情况,充分评估是否合并头盆不称,适时行阴道助产,应避免第二产程胎头太低时行剖宫产,避免发生取头困难、子宫下段的裂伤、膀胱的损伤、产后出血、切口愈合不良、产褥感染等风险。分娩期选择适宜的分娩方式是预防母婴并发症的关键,但巨大儿不是剖宫产的绝对指征。在高度怀疑巨大儿的产妇决定分娩方式时,应充分评估产道情况,排除其他剖宫产指征,积极阴道试产,在试产过程中,应严密观察产程进展情况,监护母婴情况,产程中需不断评估,若出现异常适时行剖宫产终止妊娠或阴道助产。
巨大儿易引起子宫过度扩展,易发生子宫收缩乏力、产程延长,易导致产后出血[1]。在本研究中,仅1例新生儿窒息,1 min、5 min、10 min阿氏评分(Apgar)为7分、10分、10分,占比0.15%。随新生儿体重增加三组肩难产的发生率依次为3.31%、5.07%、6.34%,肩难产比例较高,可能与本院阴道分娩率较高有关。65例产钳助产中,发生肩难产9例,但通过采取屈大腿、耻骨上加压,旋肩法等方式,胎儿均顺利娩出,未出现臂丛神经损伤、骨折、严重会阴裂伤等严重并发症;发生严重产后出血3例(胎儿娩出后24 h阴道出血≥1,000 mL),胎儿娩出后通过积极促子宫收缩、适时行子宫内填塞术等措施,均未发生休克、子宫切除等严重并发症。
综上所述,巨大儿应对不当可以引起母儿严重并发症,故巨大儿的预防、孕期管理、分娩时机及分娩方式的选择至关重要。孕产保健人员应重视孕前干预,加强孕期管理,不断提高接生技巧及难产的识别与处理能力,为母婴健康保驾护航。
