垂体瘤误诊病毒性脑膜炎1例报告
2022-10-10郭瑞
郭 瑞
(广东省人民医院/广东省医学科学院 广东 广州 510080)
1 临床病案资料
患者,男,40岁,双眼视力下降一周,伴头痛,当地医院诊断为“病毒性脑膜炎”,予抗病毒治疗,自觉好转。为进一步诊治前来我院眼科门诊,生命体征:T36.5℃,P:80次/分,R:20次/分,Bp:130/80mmHg, 患者神智清晰,精神行为无异常,理解力好,颜面部感觉正常,张口下颌无偏歪,双侧额纹、鼻唇沟对称,双侧听力正常,无眩晕,吞咽无呛咳,伸舌居中,双肩对称,步态正常,四肢肌力正常,无不自主运动,浅、深反射正常,病理反射阴性。专科检查: Vod 0.12矫正无助,Vos 0.15矫正无助,NCTod13mmHg,os12mmHg;双眼眼球运动正常,双眼睑无上睑下垂、无内外翻,结膜无明显充血,巩膜无黄染,角膜透明,前房中深,房闪阴性,虹膜纹理清,瞳孔直径约3mm,对光方式存在,晶状体透明,视盘边界清,视网膜平伏,未见明显的渗出和出血。建议行头颅增强+血管MR检查及内分泌等辅助检查。
头颅增强+血管MR扫描(图1):头颅大小、形态未见异常;头颅蝶鞍扩大,内见不均匀信号肿块,大小约24mm×16mm×28mm,T1WI呈等高信号,T2WI呈等低信号,增强扫描不均匀强化;视交叉受压向前、上移位,海绵窦未见明显受累;双侧侧脑室周围见对称性斑片状异常信号区,T1WI呈等或低信号,T2WI及T2-FLAIR呈高信号;余脑实质未见异常信号灶,灰白质界限清楚;各脑室大小、形态正常;脑沟、脑裂、脑池未见增宽;中线结构居中;颅骨未见异常信号;双侧各鼻窦粘膜增厚。影像检查结论:考虑垂体瘤;脑白质疏松;头颅MRA未见异常;双侧全组鼻窦炎。内分泌检查结果:总T3 1.04 nmol/L(1.34-2.73),总T4 58.50 nmol/L(78.40-157.40),游离T3 3.59 pmol/L (3.80-6.00), 游离T4 7.45 pmol/L (7.50-21.10),促甲状腺素(TSH) 0.08μIU/ml (0.34-5.60),黄体生成素(LH) 0.68 mIU/ml(1.24-8.62)、垂体泌乳素(PRL) 1.54 ng/ml(2.64-13.13),睾酮(T) <0.10 ng/ml (1.75-7.81), 以上检查项目表达量均降低;卵泡刺激素(FSH) 3.67 mIU/ml (1.27-19.26),人生长激素(HGH)0.119 ng/ml (0.003-0.971), 以上检查项目表达量正常。
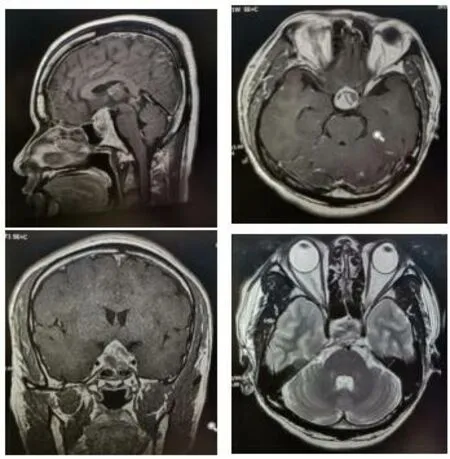
图1 头颅增强+血管MR扫描
根据临床表现和辅助检查,眼科门诊初步诊断为垂体瘤,建议神经外科进一步诊治。患者与家人商议后,神经外科入院治疗。手术指征:患者出现明显神经压迫症状,影像学显示明显占位,患者无手术绝对禁忌症。建议行右单鼻孔经蝶入路垂体瘤切除术。切除垂体瘤组织送病理检查,肉眼所见:垂体瘤灰褐色碎组织。镜下所见:送检组织大部分充血、坏死,仅见少量腺上皮细胞,大小较一致,未见核分裂。免疫组化结果:ACTH(-),FSH(-),TSH(-),hGH(-),LH(++),Pr(-)。病理诊断:(垂体瘤)垂体腺瘤伴卒中,黄体生成素亚型。术后患者情况稳定,恢复好出院,门诊随诊。
2 讨论
垂体瘤是一组从垂体前叶和后叶及颅咽管上皮残余细胞发生的神经内分泌肿瘤[1],是常见的颅内良性肿瘤,占颅内肿瘤的10%-15%[2]。垂体瘤直径<10mm为垂体微腺瘤,直径10-40mm为垂体大腺瘤,当直径>40mm定义为垂体巨大腺瘤。本例病案垂体瘤大小约24mm×16mm×28mm,为垂体大腺瘤。垂体位于颅底碟鞍的垂体窝内,视神经位于碟鞍的上方,垂体瘤向蝶鞍上方发展突破鞍隔,直接压迫视交叉和视神经,或影响视交叉腹面中央区的血液供应,可出现视力下降、视野缺损等以视功能损害为主要表现的临床特征[3],可双眼同时或先后发病,视力下降速度可快可慢。垂体瘤向两侧发展可压迫Ⅲ、 Ⅳ、 Ⅴ 、 Ⅵ 脑神经,引起眼球运动障碍、突眼、三叉神经痛、面部麻木;另外,还可表现为脑脊液鼻漏、脑膜炎等。垂体瘤生长压迫造成鞍内压升高,或牵引血管外膜神经纤维可导致头痛。因此,原因不明的双侧或单侧眼睛视力下降,特别是伴有头痛等神经系统特征的患者,应排除垂体瘤的可能。
垂体瘤属于眼科和神经内外科的交叉学科,是影响视功能和视路结构的一种常见的颅内肿瘤,有着典型的又千差万别的眼部症状和体征,这些患者很多会出现眼部症状,一些患者甚至首诊于眼科,因为明显的视力下降、视野缺损,容易被误诊为青光眼、视神经炎等其他眼科常见的疾病。本病案患者因为出现头痛,被当地医院诊断为“病毒性脑膜炎”。一旦因为误诊而延误了治疗,垂体瘤所造成的视功能以及身体机能的损害是很严重的,甚至可能致盲、致命。
医疗影像学技术的发展,提高了垂体瘤患者的确诊率[4], 即使直径2~3毫米的肿瘤也可以显示出。MRI检查目前是诊断垂体瘤最重要的工具,可以清楚地显示肿瘤的大小,形态,位置,与周围结构的关系。还有部分肿瘤的信号与周围正常垂体组织近似,两者难以区分,还需要结合临床表现和内分泌检查进行诊断。垂体分为两部分:腺垂体(前叶)和神经垂体(后叶)。腺垂体主要分泌6种具有明显生理活性的激素,即泌乳素(PRL)、生长激素(GH)、促肾上腺皮质激素(ACTH)、促甲状腺激素(TSH)、卵泡刺激素(FSH)和黄体生成素(LH)。神经垂体由神经胶质细胞和神经纤维组成,无分泌功能。功能性垂体肿瘤分泌过多激素引起内分泌功能紊乱,随着垂体瘤的增大,正常垂体组织遭受破坏,导致垂体激素分泌减少,本文病例多种垂体激素分泌减少,可辅助诊断。
本病案患者的病理诊断为:(垂体瘤)垂体腺瘤伴卒中,黄体生成素亚型。垂体瘤卒中是由于垂体瘤出血或梗死引起的蝶鞍内体积突然增加而引起的神经内分泌急症。垂体瘤卒中在垂体瘤中的发病率为0.6-13%[5-7],以无功能腺瘤多见[8]。典型的临床表现为头痛,颅神经麻痹,恶心,呕吐,视力障碍,意识水平下降和垂体功能减退。头痛是垂体瘤卒中患者最常见的症状,其次是视觉障碍,垂体瘤卒中后,垂体前叶的内分泌激素受影响较大,大多数垂体卒中患者表现出一种或多种垂体前叶激素缺乏。对于症状不典型或者无症状仅有影像学提示的,有学者将其称为亚临床垂体瘤卒中。由于病理学中,卒中有出血或梗死之分,有学者也将垂体瘤卒中分为出血性卒中和缺血性卒中。垂体腺瘤卒中后导致脑血管痉挛或肿瘤压迫周围组织可诱发缺血性脑卒中,垂体腺瘤卒中导致脑梗死的机制复杂,临床症状相较于无脑梗死的垂体腺瘤卒中更为严重,病情发展更为迅速,意识障碍的发生率更高,患者预后欠佳,多伴有神经功能障碍。
垂体瘤的治疗选择主要有药物、手术治疗及放射治疗。药物治疗中,多巴胺激动剂是泌乳素瘤患者的首选,药物可以使大多数病人泌乳素水平降至正常,并且可使肿瘤体积显著缩小[9]。其他的垂体腺瘤,通常是采用经蝶窦手术治疗,手术治疗可以切除大部分无功能大腺瘤和功能性腺瘤。放射治疗仅作为药物无效、不耐受或手术后残留、复发及一些侵袭性腺瘤患者的三线治疗。本文病案为垂体腺瘤伴卒中,黄体生成素亚型,手术顺利、术后恢复良好。神经外科医生常常更加重视神经影像学检查,而忽视了患者视功能损伤的评估及预后预测,同时,很多眼科医生对这类疾病还缺乏认识,眼科常用的评估视功能的手段在垂体瘤患者中的深入应用还在摸索,有待进一步研究和探讨。
分析本文病例,总结误诊原因:首诊眼科门诊的垂体瘤患者并不多见,医师经验不足;患者表现为视功能障碍,颅内高压及其他神经系统阳性体征不突出,容易引起误诊; MRI检查费用较高,基层医生为患者开具MRI检查有一定的顾虑;医师经验不足,没有掌握该病与其他视力下降疾病的鉴别要点。熟练掌握本病的临床特征,垂体激素变化及影像学特点有助于避免误诊误治。Tokumaru 等[10]研究证实垂体瘤治疗后视觉功能的恢复与病程相关。如病程长,出现视神经萎缩,则视功能损伤很难逆转[11]。垂体瘤卒中及其引发的脑梗死更是对患者身体机能造成严重损害。因此早期诊断、早期治疗对垂体瘤患者的预后及视力的恢复具有重要的意义。为尽早诊断、避免误诊,对不明原因视力下降患者,应详细询问病史,详细体格检查,积极寻找病因,除了眼部疾病,也要考虑到全身其他疾病的可能,谨慎鉴别。
