食管鳞癌新辅助化疗前后淋巴结CT表现及其预测术后pN分期的价值
2021-09-27迟永堃李晓婷王之龙孙应实
迟永堃,李晓婷,陈 颖,王之龙,孙应实
(北京大学肿瘤医院暨北京市肿瘤防治研究所医学影像科 恶性肿瘤发病机制及转化研究教育部重点实验室,北京 100142)
食管癌是全球常见恶性肿瘤,死亡率居肿瘤死亡率的第6位[1]。我国是食管癌高发国家,鳞癌比例明显高于腺癌及其他类型。近年来,随着新辅助化学治疗(neoadjuvant chemotherapy,NACT)及放射化学治疗(放化疗)的开展,食管癌术前降期得以实现,改善了患者预后[2-4]。淋巴结转移与否是食管癌患者重要预后因素,NACT后淋巴结大小及数目等发生改变,影响术后病理分期。CT是评价治疗前食管癌分期及治疗疗效的重要临床手段。第7版肿瘤TNM分期系统[5]的提出使食管癌淋巴结数目成为研究焦点,分析食管癌淋巴结转移的影像学特征有助于提高预测术后pN分期的准确性[6-7]。本研究观察食管鳞癌NACT前后淋巴结CT表现及其预测术后pN分期的效能。
1 资料与方法
1.1 一般资料 回顾性分析2006年1月—2011年12月124例经胃镜活检病理确诊食管鳞癌并接受NACT患者,男95例,女29例,年龄42~75岁,中位年龄58岁;NACT前T1~2期16例,T3期51例,T4期57例;N0期13例,N1期64例,N2期36例,N3期11例;根据美国癌症联合委员会第7版肿瘤病理分期标准,术后病理pN分期pN0期75例,pN1期21例,pN2期16例,pN3期12例。纳入标准:①根据NACT前内镜超声及胸部增强CT,TNM分期为T1bN+或T2~T4a N0~N+期,未发现远处转移,且未合并引起淋巴结肿大的其他疾病;②于2个周期紫杉醇和顺铂方案NACT(每周期21天)后接受胸部增强CT评估疗效;③于NACT结束1~2周后接受根治性胸腹两切口或颈胸腹三切口食管鳞癌切除术+区域淋巴结清扫术。
1.2 仪器与方法 采用GE Lightspeed VCT 64排螺旋CT仪行胸部扫描,扫描范围自胸廓入口至肺底,球管电压120~140 kV,管电流300 mAs,准直器宽度1.25 mm,螺距1.5∶1;完成平扫后以3 ml/s流率经肘静脉团注非离子型碘对比剂碘普罗胺(300 mgI/ml)100 ml,延迟55 s行增强扫描。扫描结束后重建层厚5 mm图像,并行多平面重建,获得冠状位及矢状位图像。
1.3 图像分析 由2名具有8年以上胸部影像学诊断经验的主治医师独立阅片,测量CT所示全部淋巴结的长/短径,取其平均值进行分析;对融合淋巴结测量其整体大小,根据增强图像及多平面重建图像明确淋巴结边界,与周围结构进行区分。记录淋巴结总数、最大淋巴结长/短径、长/短径均值及长/短径变异系数(coefficient of variance,CV)等,CV=(直径标准差/直径平均值)×100%。
1.4 统计学分析 采用SPSS 16.0统计分析软件。计量资料以中位数(上下四分位数)表示。以Wilcoxon配对秩和检验NACT前后淋巴结相关参数变化,并绘制不同大小淋巴结所占比例分布图,观察其变化规律。以术后病理为标准,针对不同径线淋巴结选取截断点,应用受试者工作特征(receiver operating characteristic,ROC)曲线评价阳性淋巴结数目预测食管鳞癌术后pN分期的效能。P<0.05为差异有统计学意义。
2 结果
124例中,115例(115/124,92.74%)NACT后淋巴结总数无变化或减少,9例淋巴结数目增多(9/124,7.26%);117例(117/124,94.35%)淋巴结缩小或不变(图1),7例(7/124,5.65%)淋巴结略增大;全部淋巴结长径均值中位数由NACT前的11.38 mm下降至其后的9.73 mm(P<0.01),短径均值中位数由7.50 mm降至6.19 mm(P<0.01);最大淋巴结长、短径均明显下降(P均<0.01);而NACT前后淋巴结长、短径的CV差异均无统计学意义(P均>0.05);见表1。

图1 患者男,52岁,食管癌 A、B.NACT前(A)及后(B)CT图示隆突下(短箭)及食管旁(长箭)淋巴结经治疗后缩小,术后病理分期为pN0

表1 NACT前后124例食管鳞癌患者淋巴结相关参数比较[中位数(上下四分位数)]
NACT前后不同大小淋巴结比例分布图显示,以长径为标准,NACT后直径≥9 mm淋巴结比例降低,而直径<9 mm淋巴结比例上升;以短径为标准,NACT后直径≥9 mm淋巴结比例降低,而直径≤5 mm淋巴结比例上升,见图2。

图2 NACT前后124例食管鳞癌患者不同大小淋巴结比例分布图
分别以5 mm、8 mm、10 mm及12 mm为NACT前后不同大小淋巴结的截断值,行ROC曲线分析,以长、短径大于该值的淋巴结为阳性,观察阳性淋巴结数目预测食管癌术后pN分期的价值,结果显示以NACT前淋巴结长径>8 mm及短径>5 mm为标准预测食管癌术后pN分期的曲线下面积(area under the curve,AUC)最高,均为0.71,见表2。
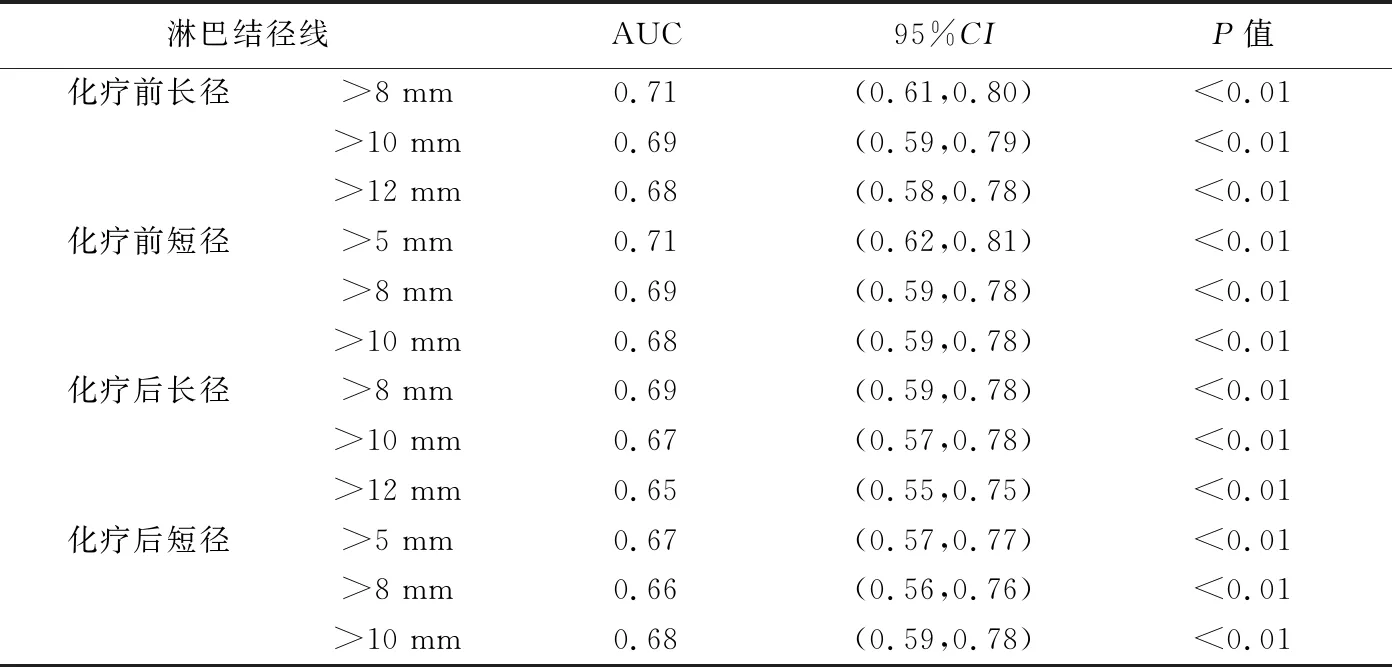
表2 根据NACT前后不同径线标准判断阳性淋巴结数目预测124例食管鳞癌术后pN分期的ROC曲线分析结果
3 讨论
有无淋巴结转移是食管癌重要预后因素之一。胸部增强CT为NACT前后评价淋巴结的常规影像学检查方式[5]。本研究应用多排螺旋CT对食管鳞癌患者行基线检查及评估疗效,结果显示NACT后淋巴结长、短径均缩小,分布无明显变化,且NACT前后长、短径的CV差异均无统计学意义,提示化疗药物对不同大小淋巴结均存在一定作用,较小淋巴结亦可能存在转移,或化疗药物可使非转移性淋巴结缩小。本组NACT后淋巴结数目无明显减少,在少数患者[9例(9/124,7.26%)]反而增多,主要原因可能在于治疗前呈融合状态的淋巴结于NACT后缩小,并分散为数个较小的淋巴结。
化学治疗前食管癌淋巴结CT特征与患者预后存在相关性[8]。既往CT研究[5-7]对于食管癌转移淋巴结的诊断标准不尽相同。新版TNM分期以阳性淋巴结数目为术后N分期依据[5]。本研究于NACT前后对不同大小淋巴结以不同径线为判断阳性的截断点,采用ROC曲线分析阳性淋巴结数目预测食管鳞癌术后pN分期的效能,发现以NACT前淋巴结长径>8 mm及短径>5 mm为标准判断阳性淋巴结数目预测食管鳞癌术后pN分期的AUC均达0.71,而以NACT后不同淋巴结径线判断阳性淋巴结数目进行预测的AUC均<0.70;且以径线>5 mm为标准时存在测量误差问题,在实际工作中难以操作。
既往研究[8]多注重食管癌N分期与预后的关系。NACT后pN分期为N0的食管癌患者治疗前后CT所见淋巴结状态不同,以之预测预后所得结果亦存在差异[9],表明NACT后N分期用于预测预后存在一定局限性;对此类患者,分析其术前淋巴结CT特征可为评估预后提供更多依据。采用螺旋CT多平面重建技术,以淋巴结多平面短径及短径/长径比值为诊断食管癌淋巴结转移的标准,其AUC达0.93[10]。食管能谱CT、MRI及影像组学等新方法对淋巴结转移的诊断效能虽有所差别[11-13],但均为影像学评估食管癌淋巴结转移提供了新思路和方法。
综上所述,NACT前后食管鳞癌淋巴结CT表现存在一定差异,针对不同径线淋巴结采用相应标准判断的阳性淋巴结数目有助于预测术后pN分期。
