牙周手术治疗对残留牙周袋长期疗效的评价研究
2021-07-28张勇蔡宇薛绯乔静陈帆段晋瑜
张勇 蔡宇 薛绯 乔静 陈帆 段晋瑜
牙周炎是由菌斑微生物引起的牙周支持组织的慢性炎症性疾病,临床表现为牙周袋的形成、附着丧失和牙槽骨的吸收,最终可导致牙齿的松动和脱落。
牙周基础治疗是控制牙周炎疾病进展的有效手段,能够有效控制牙龈炎症,降低牙周袋深度,延缓牙槽骨的进一步吸收。基础治疗后如果有残留的牙周袋、不利于口腔卫生维护的根分歧病变及外形不良的牙槽骨,可能会导致疾病的进展及牙齿的缺失,需要通过牙周手术治疗进行改善,以利于牙周治疗后长期效果的保持[1-5]。慢性牙周炎患者基础治疗后残留牙周袋进行手术治疗对其长期效果的影响尤其是牙槽骨变化的影响,国内的研究报道较少,本研究的目的在于通过病例回顾性研究观察定期维护的慢性牙周炎患者,基础治疗后残留牙周袋在进行手术治疗与未手术治疗后其临床和影像学检查指标的变化,评估牙周手术治疗在改善基础治疗后残留牙周袋及保持牙周治疗长期疗效中的作用。
1 资料与方法
1.1 病例选择
选取自2009年9月~2018年9月来北京大学口腔医学院第一门诊部牙周科就诊的慢性牙周炎患者,对其进行回顾性研究。纳入标准:全身健康的慢性牙周炎患者;不吸烟;无正畸治疗史;接受过牙周基础治疗和维护治疗;初诊和最后一次复诊的间隔期至少在4年以上,前后两次就诊有详细的牙周检查和全口根尖片;共73名患者纳入本研究,其中基础治疗后未接受手术治疗者39名;接受牙周手术者34名。患者初诊时一般情况见表1。
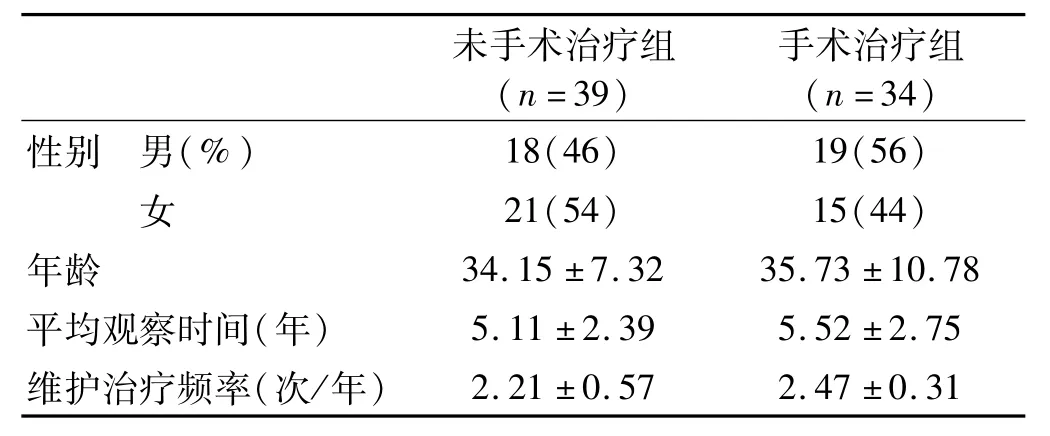
表1 患者的一般情况 [n(%)]Tab 1 The general information of patients in the 2 groups[n(%)]
1.2 研究方法
每名患者初诊时进行牙周检查及随后的牙周基础和手术治疗。牙周检查包括:缺失牙数、菌斑指数、探诊后记录探诊出血位点比例(bleeding on probing,BOP)、牙周探诊深度(probing depth,PD)及附着丧失水平(clinical attachment level,CAL):探查每颗牙(第三磨牙及残根除外)颊舌侧的近中、中间及远中共6个位点,取其均值代表该牙的PD和CAL。
牙周基础治疗包括口腔卫生指导、龈上洁治、龈下刮治及根面平整。基础治疗后4~5个月进行牙周复查,对于残留牙周袋(PD≥5 mm且探诊出血的位点)建议进行牙周手术,根据是否进行牙周手术分为手术治疗组与未手术治疗组,患者随后进行定期的维护治疗(维护间隔为2~2.5次/年)。本研究中纳入手术治疗组患者手术部位均为后牙区且手术方式均为改良Widman翻瓣术。
患者在初诊及复诊时拍摄全口根尖片,测量每颗牙齿近、远中邻面牙槽嵴顶到根尖顶点以及釉牙骨质界到根尖顶点的距离,二者的比值即骨根比(图1)。对于上颌非融合的多根磨牙以颊根的骨根比作为该牙的骨根比。最终取每颗牙齿近、远中邻面骨根比的均值作为该牙的骨根比,结果用百分比来表示,如果患者已经进行充填修复或全冠修复致使釉牙骨质界无法识别时,一致以充填体或全冠边缘代替釉牙骨质界进行测量。
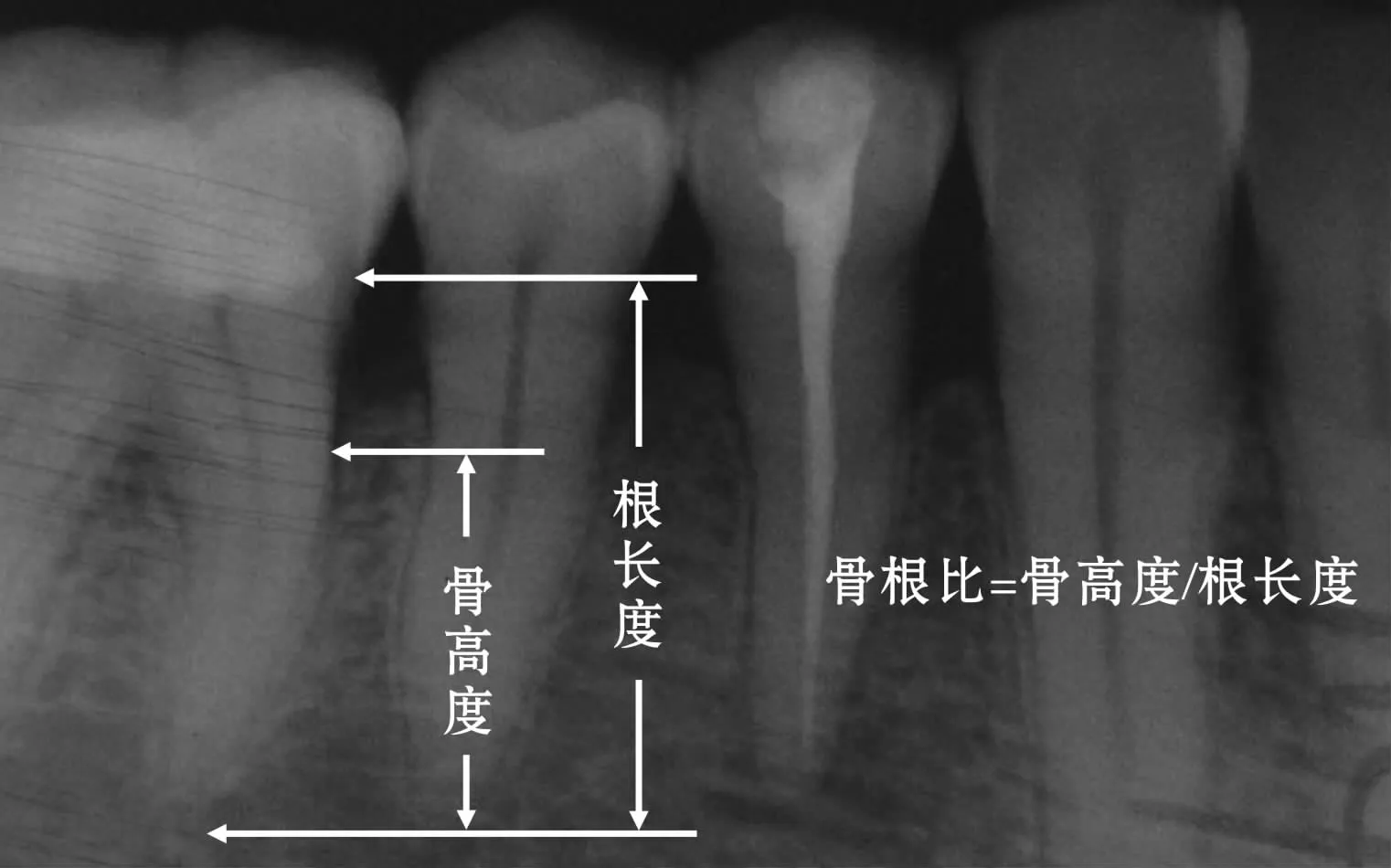
图1 牙槽骨吸收程度示意图Fig 1 Diagram of alveolar bone loss level
统计数据中计量资料(年龄、牙齿数、PLI、BOP、PD、CAL、骨根比等)服从正态分布(年龄、PLI、PD、CAL、BOP、骨根比等)均数以±s表示,非正态分布(牙齿数)均数以中位数(最小值-最大值)[M(Min-Max)]表示,计数资料(性别、不同分值构成)用百分比表示;服从正态分布资料的率或构成比的比较用χ2检验,同一分组均数比较用配对t检验;不同分组组间均数的比较用方差分析和LSD-t检验;非正态分布资料的组内及组间均数比较用Wilcoxon符号秩和检验,以 P<0.05为检验标准。
2 结 果
初诊时2组患者的年龄及性别构成、PLI、BOP、PD、CAL相比均无统计学差异(表2~3)。
2.1 基础治疗效果
经过基础治疗,2组患者的牙周临床指标均得到明显的改善(表2):未手术治疗组PLI由初诊的1.94下降到复诊的0.60,BOP由76%下降到19%,PD由3.78 mm下降到 3.06 mm,CAL由 4.34 mm下降到3.29 mm,PD5~6 mm的比例由22%下降到13%,PD>6 mm的比例由15%下降到5%;手术治疗组PLI由初诊时1.96下降到复诊时0.57,BOP由74%下降到20%,PD由3.82 mm下降到 3.03 mm,CAL由4.31 mm下降到3.13 mm,PD5~6 mm的比例由23%下降到12%,PD>6mm的比例由14%下降到6%;两组患者之间的改善程度无显著性差异(P>0.05)。
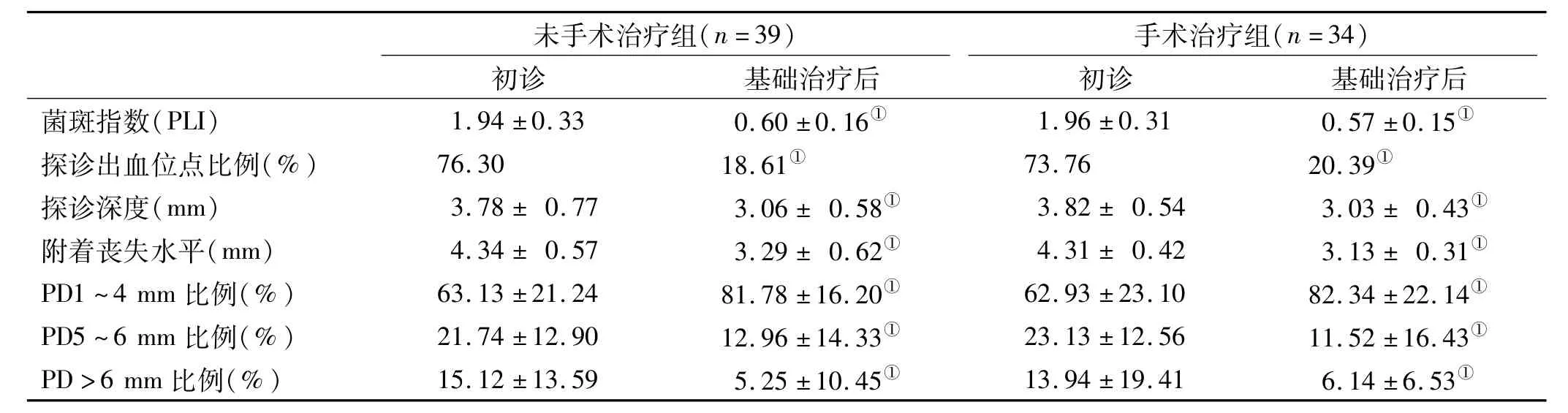
表2 2组患者临床资料的比较Tab 2 Comparision of clinical data of the 2 groups
基础治疗后4~5个月后进行牙周复查,对残留牙周袋(PD≥5 mm且探诊出血的位点)建议进行牙周手术,其中34名患者进行了总计62个区段的翻瓣及骨成形手术,39名患者未接受牙周手术,随后2组患者均进行定期维护治疗。
2.2 牙周基础治疗后残留牙周袋在维护期的变化情况
2.2.1 缺失牙情况 2组患者基础治疗后均进行了维护治疗,复诊时两组的缺失牙齿数无明显差异。维护期中未手术治疗组因牙周炎破坏进展总计有18名患者缺失牙齿共23颗,缺失牙率为0.11颗/年;手术治疗组时因牙周炎破坏进展总计有7名患者缺失牙齿共9颗,缺失牙率为0.05颗/年(表3),手术治疗组患者年缺失牙率低于未手术治疗组,2组差异有统计学意义,P<0.05。
表3 2组患者基础治疗后残留深牙周袋(PD≥5 mm)在维护期的变化 (±s)Tab 3 Changes of residual deep pockets(PD≥5 mm)of the 2 groups in the maintenance period(±s)
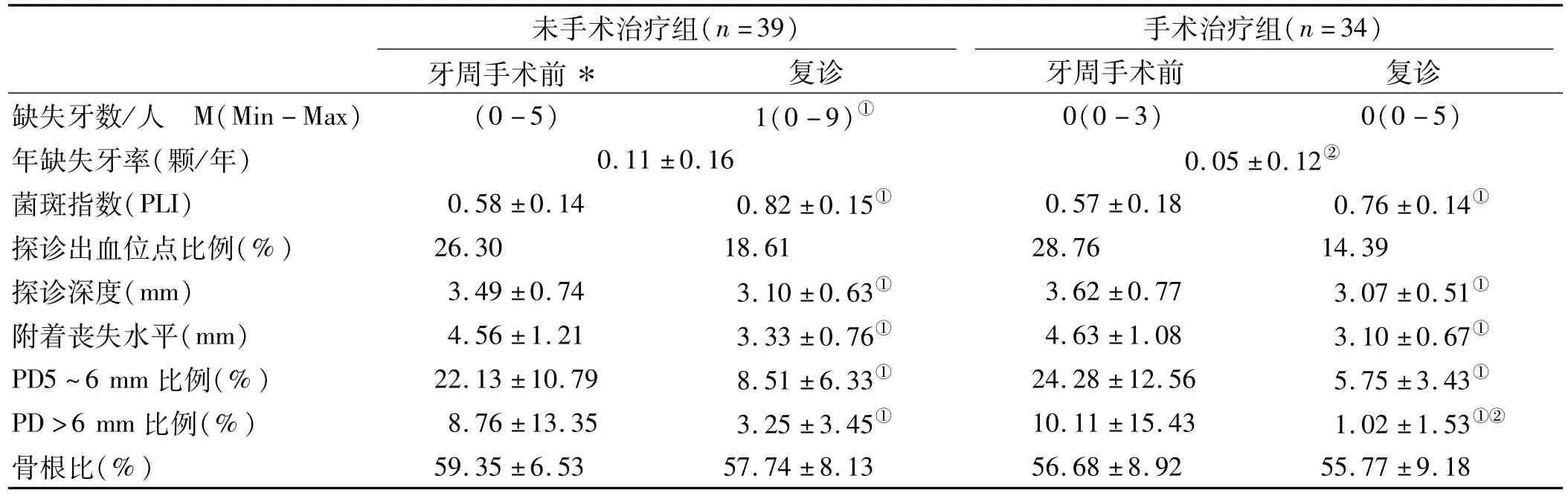
表3 2组患者基础治疗后残留深牙周袋(PD≥5 mm)在维护期的变化 (±s)Tab 3 Changes of residual deep pockets(PD≥5 mm)of the 2 groups in the maintenance period(±s)
注:*,基础治疗后4~5月;①,与基础治疗后比较,P<0.05;②,与未手术治疗组比较,P<0.05
未手术治疗组(n=39)复诊 牙周手术前 复诊缺失牙数/人 M(Min-Max) (0-5) 1(0-9)① 0(0-3) 0(0-5)手术治疗组(n=34)牙周手术前*年缺失牙率(颗/年) 0.11±0.16 0.05±0.12②菌斑指数(PLI) 0.58±0.14 0.82±0.15① 0.57±0.18 0.76±0.14①探诊出血位点比例(%) 26.30 18.61 28.76 14.39探诊深度(mm) 3.49±0.74 3.10±0.63① 3.62±0.77 3.07±0.51①附着丧失水平(mm) 4.56±1.21 3.33±0.76① 4.63±1.08 3.10±0.67①PD5~6 mm比例(%) 22.13±10.79 8.51±6.33① 24.28±12.56 5.75±3.43①PD>6 mm比例(%) 8.76±13.35 3.25±3.45① 10.11±15.43 1.02±1.53①②骨根比(%) 59.35±6.53 57.74±8.13 56.68±8.92 55.77±9.18
2.2.2 菌斑指数(PLI)及牙龈探诊出血比例(BOP)情况 未手术治疗组基础治疗后PLI及BOP为0.58、26%,复诊时为0.82、19%;手术治疗组基础治疗后PLI及 BOP为 0.57、29%,复诊时为 0.76、14%(表3)。与基础治疗后相比,两组患者残留牙周袋的患牙PLI在复诊时有所上升,但BOP均下降,2组患者间的差异也无显著性(P>0.05)。
2.2.3 牙周探诊深度(PD)及附着丧失水平(CAL)变化情况 基础治疗后的残留牙周袋,未手术治疗组PD为3.49 mm,复诊时下降到 3.10 mm,CAL为 4.56 mm,复诊时下降到3.33 mm;手术治疗组 PD为3.62 mm,复诊时下降到3.07 mm,CAL为4.63 mm,复诊时下降到3.10 mm(表3);2组患者复诊时PD及CAL均明显小于基础治疗后,且差异有统计学意义。手术治疗组PD及CAL的下降幅度(PD:0.55 mm vs 0.39 mm;CAL:1.53 mm vs 1.33 mm)略高于未手术治疗组,但差异无统计学意义(P>0.05)。
未手术治疗组基础治疗后残留牙周袋中,中等深牙周袋(PD5~6mm)位点比例为22%,维护期中32%的位点PD保持稳定,65%的位点PD明显降低,3%的位点PD明显增加;深牙周袋(PD>6 mm)的位点比例为9%,维护期12%的位点PD保持稳定,83%的位点PD明显降低,5%的位点PD明显增加。手术治疗组中等深牙周袋(PD5~6 mm)的位点比例为24%,维护期中36%的位点PD保持稳定,63%的位点PD明显降低,1%的位点PD明显增加;深牙周袋(PD>6 mm)的位点比例为10%,维护期中有10%的位点PD保持稳定,90%的位点PD明显降低,无位点PD明显增加。经过维护治疗,未手术治疗组在复诊时中等深牙周袋(PD 5~6 mm)及深牙周袋(PD>6 mm)的位点比例为9%、3%,手术治疗组分别为6%、1%(表3),未手术治疗组残留中等深牙周袋(PD5~6 mm)及深牙周袋(PD>6 mm)的位点比例均要高于手术治疗组,而且残留深牙周袋(PD>6 mm)位点比例的差异有统计学意义。
2.2.4 牙槽骨高度变化情况 基础治疗后残留牙周袋的患牙,未手术治疗组与手术治疗组其牙槽骨骨根比为 59.35%、56.68%,复诊时为 57.74%、55.77%(表3),2组患者其骨根比复诊较初诊均有少量下降,但均无显著性差异(P>0.05)。未手术治疗组骨根比变化值>2%的患牙比例要高于手术治疗组(1.15%vs0.23%),而且对于基础治疗后残留深牙周袋(PD>6 mm)的患牙,复诊时未手术治疗组其骨根比由59.27%下降到56.92%,而手术治疗组由56.48%下降到55.29%,两组下降幅度有显著性差异(P<0.05)。
3 讨 论
基础治疗是控制牙周炎症的有效手段,对于基础治疗后仍然存在的残留牙周袋,则需要考虑手术治疗,通过手术治疗能够更好的清创,创造更好的软硬组织外形,有利于患者菌斑控制及保持长期的牙周健康。
本研究中2组患者复诊时PD、CAL较基础治疗后均有降低,对于基础治疗后的残留牙周袋,中等深牙周袋(PD 5~6 mm)位点比例也显著降低,未手术治疗组的下降幅度小于手术治疗组,但相关差异无显著性,说明经过定期维护治疗,两组患者保持了较好的口腔卫生状况,PLI较低且BOP值均低于能够维持牙周稳定的 BOP值(20%~30%)[6-8],从而实现了维护期中PD及CAL的继续下降,保持了治疗效果的稳定。除了临床指标,本研究也观察了牙槽骨的变化情况,采用牙槽骨高度占牙根长度即骨根比的方法可以减小测量误差,提高测量的准确性[9]。2组患者在超过5年的的维护期后,虽然复诊时的骨根比较初诊时均有所下降,但差异并无统计学意义,说明定期维护治疗使两组患者的牙槽骨基本保持稳定。
定期维护治疗虽然在一定程度上保证了牙周基础治疗效果的稳定,但基础治疗后残留牙周袋仍然被认为是牙周炎进展的危险因素[10-11]。Costa等[12]的研究结果显示患者基础治疗后接受手术治疗在维护期中缺失牙数(0.3)显著低于未手术治疗组(0.8)。Serino等[13]及 Matuliene等[14]的研究也有类似结果。与上述研究结果相一致,本研究中维护期中手术治疗组的缺失牙数及缺失牙率(0.3、0.05颗/年)要明显低于未手术治疗组(0.6、0.11颗/年)。
研究显示牙周手术治疗对维护期中残留牙周袋的改善效果更为明显[15-16]。Tomasi等[17-18]的研究结果显示对于基础治疗后残留PD≥5 mm的残留牙周袋,单纯再次非手术治疗及配合使用四环素凝胶后改善效果不佳;Costa等[19]和刘琼等[20]的观察结果也显示基础治疗后的残留牙周袋,通过手术治疗能够更加有效降低其比例。本研究中在维护期手术治疗组PLI及BOP均低于未手术治疗组,PD及CAL的下降幅度均高于未手术治疗组,虽然2组患者残留中等深牙周袋(PD5~6 mm)的下降幅度无显著差异,但手术治疗组残留深牙周袋(PD>6 mm)的下降幅度要显著高于未手术治疗组(9%vs 5%)。而对于基础治疗后残留中等深牙周袋(PD5~6 mm):未手术治疗组中有3%的位点其PD发生了进展,而手术治疗组只有1%;而对于残留等深牙周袋(PD>6 mm):未手术治疗组发生进展的位点有5%,而手术治疗组所有位点的PD均保持稳定或降低,无发生进展。Harrel等[21]的研究结果也证实通过手术治疗能够更有效地改善患者的临床指标。除了PD的改善幅度有差异,两组患者骨根比变化差异也有类似趋势:基础治疗后残留深牙周袋(PD>6 mm),手术治疗组其骨根比的下降幅度(1.2%)要显著低于未手术治疗组(2.3%);其骨根比变化值>2%的比例在手术治疗组中也要显著低于未手术治疗组(0.23%vs 1.15%),Rosling等[22]及 Graziani等[23-24]的研究结果也发现牙周手术后定期维护的患者,其牙槽骨的吸收情况要显著优于未牙周手术或未定期维护的患者。说明对于定期维护的患者,基础治疗后接受手术治疗不仅可以显著降低其缺失牙数及缺失牙率,而且能够显著降低基础治疗后残留牙周袋尤其是PD>6 mm位点的深牙周袋,延缓这些位点的PD进展及牙槽骨吸收,患者也更容易保持长期疗效的稳定。
综上所述,慢性牙周炎患者经过维护治疗一定程度上能够维持治疗效果,而手术治疗组在保持牙周治疗后的长期疗效要优于非手术治疗组:对于基础治疗后残留牙周袋尤其是PD>6 mm的深牙周袋,通过手术治疗能够更好地改善牙周袋深度、附着丧失水平及牙槽骨的吸收,能够显著延缓牙齿的脱落。这也在一定程度上说明了基础治疗后残留牙周袋确实是牙周炎进展的危险因素,对于基础治疗后残留牙周袋尤其是PD>6 mm的位点,为了达到更好的长期效果,应该建议其进行牙周手术治疗。
