可吸收止血纱对甲状腺乳头状癌患者术后引流液PTH的影响
2021-03-18
(安徽理工大学第一附属医院,安徽省淮南市第一人民医院,安徽 淮南 232007)
近年来甲状腺癌发病率有所上升,甲状腺位置特殊、血供丰富,术后置管引流,多数患者术后留置引流管时间约5~7天,给患者生理心理带来较大影响,有增加切口感染风险,不利于术后快速恢复。现如今,甲状腺癌术中越来越多的医师重视对甲状旁腺的原位保护,术后通过血钙、血甲状旁腺激素(PTH)反应甲状旁腺功能的保护效果。但最近有研究发现[1],监测引流液PTH(dPTH),可直接反映甲状旁腺的存活及功能恢复情况。可吸收止血纱有止血、促进组织修复愈合的作用[2],但对甲状旁腺功能恢复是否有影响,目前较少有研究报道。为此我们在甲状腺乳头状癌术中应用可吸收止血纱,观察其对dPTH的影响及临床应用安全性和有效性。
1 资料与方法
1.1 一般资料 收集2019年12月—2020年1月在安徽理工大学第一附属医院普外科治疗的单侧甲状腺乳头状癌患者临床资料,对其进行回顾性分析,共有36例患者。根据术中是否应用可吸收止血纱,分为观察组和对照组。观察组男性3例,女性17例,年龄23~73岁,平均(44.90±13.91)岁;合并高血压病3例,糖尿病1例。对照组男性3例,女性13例,年龄27~66岁,平均(45.06±11.26)岁;合并高血压病3例。观察组术中应用可吸收止血纱1块(型号1961,2.5 cm×5.1 cm,美国强生公司生产),对照组术中不应用止血材料。观察组与对照组性别、年龄及合并症差异无统计学意义(P>0.05),具有可比性。两组入院后检查过程一致。两者患者均知情同意,并签署知情同意书。本研究经医院伦理委员会审批。
1.2 纳入与排除标准 纳入标准:①术中冰冻病理检查确诊甲状腺微小乳头状癌(肿瘤直径<1 cm);②术后放置引流管,引流液<10 ml拔管;③术前影像学检查无颈部淋巴结转移及远处转移;④肿瘤未侵犯甲状腺外包膜。排除标准:①凝血功能异常;②合并肺、肾、肝等功能严重异常者;③有颈部放疗史者;④不愿纳入此项研究者;⑤有甲状腺手术史;⑥双侧甲状腺癌;行颈清扫术或择区淋巴结清扫术。
1.3 手术方式 患者均采用气管插管全身麻醉,手术团队一致,手术方式为单侧腺叶切除术+峡部切除术+患侧中央区淋巴结清扫术。术中采用精细化被膜解剖技术[3],着重甲状旁腺的显露和保护,尽量减少腺体的裸化面积,减少腺体血供破坏。观察组手术结束前止血确切后,将1块可吸收止血纱,分成3层,分别覆盖于气管旁、上下极旁腺表面。对照组止血确切后不应用任何止血材料。两组患者残腔放置相同型号负压引流球一根于切口另端引出。
1.4 观察指标 观察两组患者手术时间、术中出血量、肿瘤直径、淋巴结清扫数、术后并发症、住院费用、住院天数、术后住院天数、留置引流管天数、术后24 h引流液量及术后24 h dPTH间的差异。
1.5 出院标准 患者饮食及两便正常,无发热,颈部切口愈合良好、引流管已拔。
2 结果
2.1 两组手术时间、术中出血量、肿瘤直径、淋巴结清扫数、住院天数及住院费用比较 两组患者手术时间、术中出血量、肿瘤直径、淋巴结清扫数、住院天数及住院费用比较差异均无统计学意义(P>0.05),见表1。
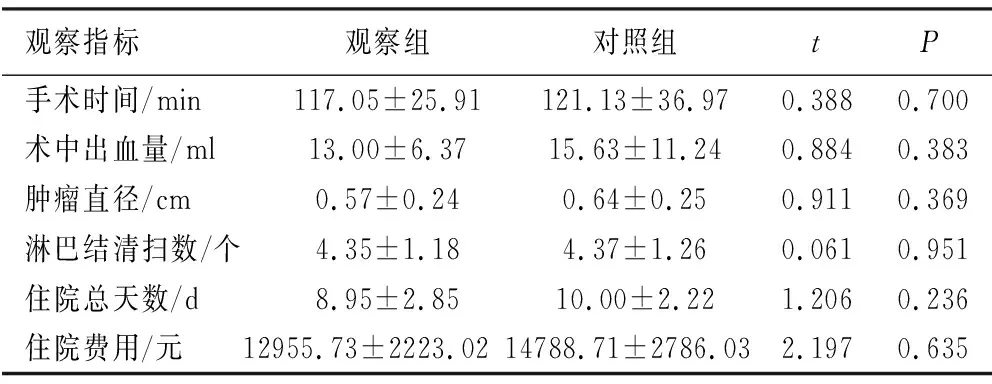
表1 两组手术时间、术中出血量、肿瘤直径、淋巴结清扫数、住院天数及住院费用比较
2.2 两组留置引流管天数、术后住院天数、术后24 h引流液量及术后24 h dPTH比较 两组患者在留置引流管天数、术后住院天数、术后24 h引流液量间相比,差异有统计学意义(P<0.05);但术后24 h dPTH间相比,差异无统计学意义(P>0.05),见表2。
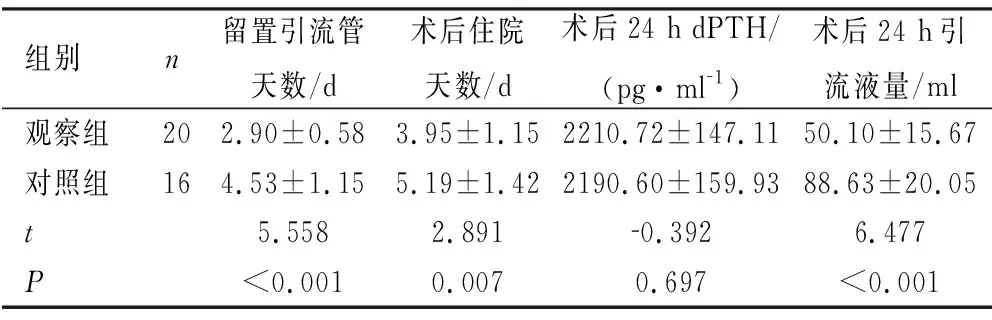
表2 两组患者在留置引流管天数、术后住院天数、术后24 h引流液量及术后24 h dPTH比较
2.3 术后并发症比较 观察组发生短暂喉返神经麻痹1 例,并发症发生率为5.00%(1/20);对照组发生短暂性喉返神经麻痹1 例,短暂性低钙血症1例,并发症发生率12.50%(2/16)。两组并发症发生率比较差异无统计学意义(P>0.05)。
3 讨论
甲状腺乳头状癌是头颈部内分泌器官中最常见的恶性肿瘤,近年来发病率逐渐升高[4]。由于甲状腺位置特殊、血供丰富,因担心术后出血或渗出多而压迫气管,常规甲状腺术后放置引流管,多数患者需留置引流管时间约5~7天,给患者生理心理带来较大影响,可诱发切口感染、切口疼痛不适,延长住院时间。随着手术器械的改进,甲状腺术后引流液量较前已明显减少[5-7]。然而目前对于甲状腺术后是否放置引流管没有统一标准。曾翠芳等[8]研究发现,甲状腺腺叶全切+双侧中央区淋巴结清扫术后不放置引流管不会增加并发症,可以缩短住院时间,提高满意度。Neary PM等[9]研究得出,不行颈淋巴清扫的甲状腺手术后不放置引流管,不增加急性危及生命的出血风险。但Li L等[10]研究发现,甲状腺术后放置负压引流能降低血清肿和伤口感染的风险,建议术后放置引流管。同样目前对于甲状腺术后引流管拔除时机也没有统一标准。国内研究发现甲状腺癌术后24 h引流量<40 ml拔除引流管[11]或<20 ml拔除引流管[12],不增加术后并发症。而Minami S等[13]建议甲状腺术后引流液<15 ml时拔除引流液更为合适。
笔者认为,由于不同单位技术及患者管理差异,甲状腺癌术后引流管放置及拔管指征无法统一,目前多数医院仍将24 h引流量<10 ml作为安全的拔管指征。为了减轻患者带管痛苦、及早拔除引流管、不增加患者就医负担,我们在单侧甲状腺乳头状癌中应用可吸收止血纱。可吸收止血纱已广泛应用于外科手术,具有良好的止血效果和组织相容性,其具备很好的水溶性,可降解且无毒副作用,通过活化凝血因子、凝集血小板、结合血红蛋白Fe2+,使血液浓缩,从而减缓血流,封闭或堵塞血管断端,可促进新生毛细血管形成[14-15],促进细胞增殖和细胞迁移[16]。本研究中观察组在术后24 h引流液量、留置引流管天数和术后住院天数较对照组明显减少,表明可吸收止血纱可减少术后渗出,有利于提前拔管出院。住院天数两组无差异,与住院天数受术前预约检查、基础病控制影响有关[17]。此外两组患者住院费用无差异,表明应用可吸收止血纱不会增加患者经济负担,与观察组虽额外增加止血纱费用,但减少了换药次数和引流管护理等费用有关。
临床上常用血钙和血PTH来判断甲状腺术后甲状旁腺存活和功能情况。但血钙敏感性不高、易受多因素干扰,且有部分患者会出现低钙症状延迟或隐匿[18-19]。血PTH虽能反映甲状旁腺内分泌情况,但对行单侧甲状腺手术的患者,由于对侧甲状旁腺存在,血PTH不能准确反映甲状旁腺的原位保留及功能情况。而术后监测dPTH,可直接反映甲状旁腺的存活及功能恢复情况,不受血钙及对侧甲状旁腺的干扰[20]。甲状腺术后高dPTH,说明手术使甲状旁腺血供有影响,阻碍了PTH分泌入血的途径,而原位保留的甲状旁腺仍能持续分泌大量的PTH,随着甲状旁腺周围微循环的重建恢复,PTH分泌入血将逐渐恢复正常[1]。本研究两组手术团队一致,避免了手术操作的误差。术后对照组有低钙血症1例,而观察组没有,单从低钙血症无法判断可吸收止血纱对甲状旁腺功能是否有影响。我们进一步检测两组术后24 h dPTH,发现两组dPTH值与之前研究类似[1],但两组间无差异,表明术后甲状旁腺分泌大量PTH进入引流液中,可吸收止血纱有利于早期止血、减少渗出,但术后短期内无法恢复建立甲状旁腺血供。
甲状腺乳头状癌患者术中应用可吸收止血纱,有利于缩短带管天数、术后住院天数;但对术后dPTH无影响。本研究由于病例数较少,未对术后血钙、血PTH和dPTH进行对比研究,这些不足仍待后续研究。
