50 MHz全景超声生物显微镜预测拱高与有晶状体眼后房型人工晶状体植入术后拱高的比较
2021-03-17王静汪卓赟张青陶黎明
王静 汪卓赟 张青 陶黎明
有晶状体眼后房型人工晶状体(phakic posterior chamber implantable collamer lens,PPC-ICL)自应用于近视患者以来,已被证实具有良好的安全性和有效性[1,2]。PPC-ICL植入术成败的关键在于晶状体度数及晶状体型号的选择,两者均满足,患者才能达到预期的矫正效果,避免术后的并发症如青光眼、白内障等。关于晶状体度数的选择,国内外专家已达成共识,但晶状体型号的选择在部分患者仍有争议。由于晶状体型号的选择决定了PPC-ICL与自然晶状体前表面之间的间隔即拱高(vault)的大小,临床认为避免该手术并发症主要因素为获得术后的理想拱高,一般为250~750 μm。目前V4c晶状体型号分为4种:12.1、12.6、13.2、13.7,厂家推荐晶状体型号的选择主要为白到白(white to white,WTW)和前房深度(anterior champer depth,ACD),其中白到白为Orbscan或卡尺测量值。但在临床使用过程中,仍发现有拱高未达到理想值产生青光眼、白内障、葡萄膜炎的可能[3,4]。既然该晶状体被放置于睫状沟内,那应该利用睫状沟间距[5](sulcus to sulcus,STS)来决定晶状体型号的选择,遗憾的是利用该方法选择仍无法完全解决晶状体型号选择的偏差,因此有学者认为选择晶状体型号时应多因素参考,目前报道的有结合前房角对角间距、巩膜色素末端对虹膜色素末端的距离、晶状体矢高(定义为水平虹膜角膜夹角连线与晶状体前极顶点之间的距离)、晶状体前表面曲率半径、角膜曲率[6]、前房的宽度[7]等,但多种方案也仅是推测而临床利用较低。全景超声生物显微镜(ultrasound biomicroscope,UBM)Quantel Medical,法国),除常规UBM功能外,可测量STS及晶状体曲率(lens curvature,LC),其中LC厂家定义为晶状体前极顶点与STS连线之间的距离,并利用专用软件预测在被选择晶状体型号及相应度数晶状体植入后的拱高大小,本研究旨在该预测拱高的可靠性,能否指导临床应用。
资料与方法
一、对象
选取2016年1月至2018年10月于安徽医科大学第二附属医院眼科行PPC-ICL植入术并规律复查1年患者,排除术后晶状体位置偏斜患者,手术由两位经验丰富的手术医师完成,共103例患者(176只眼),其中男性49例,女性54例,年龄18~45岁,平均年龄(26.70±7.03)岁,术前球镜度数-3.00~-27.00 DS,平均球镜度数(-10.58±4.47)DS,柱镜度0~-6.00 DC,平均柱镜度数(-1.62±1.22)DC,术前等效球镜度-3.44~-27.25 D,平均(-11.39±4.61)D。最佳矫正视力0.05~1.2,平均最佳矫正视力0.76±0.27。
二、术前检查
术前检查包括裸眼视力(UCDVA, uncorrected distance visual acuity)、最佳矫正视力(BCDVA,best corrected distance visual acuity)、优势眼、眼压、主觉验光、Pentacam检查、前房深度、卡尺测量白到白、明瞳和暗瞳直径、角膜内皮细胞计数、OCT检查、STS UBM检查、散瞳后眼底检查及散瞳后主觉验光。其中卡尺测量白到白、Pentacam及全景UBM检查均由同一人完成。其中Compact Touch STS UBM检查除具备常规UBM功能,并能测量STS及LC及模拟ICL植入后的形态及预测术后拱高。其线性扫描频率为50 Hz,扫描深度与宽度为9×16 mm,轴向和侧向分辨率为35 μm和60 μm,重复性和准确性良好。
全景UBM检查方法:所有患者均在同一光照环境下检测,取仰卧位,盐酸爱尔凯因滴眼液[22]麻醉后,根据患者睑裂大小,于结膜囊内放置合适的眼杯,嘱患者双眼注视正上方某处固定眼位,并且头位固定,将探头调整至水平位与眼球垂直,选择STS模式,当采集的图像符合系统要求时,自动测量10次,得到STS、LC、前房深度(图1),软件会自动去除STS最大最小值,将剩余8次的数值取平均值,医师按照STARR公司根据白到白及前房深度的软件推荐的晶状体型号,将拟植入眼内的晶状体型号及度数输入系统内,软件会利用STS最接近平均值的数值进行模拟ICL放置后的拱高以及前房深度,所预测的拱高为水平方向(图2)。
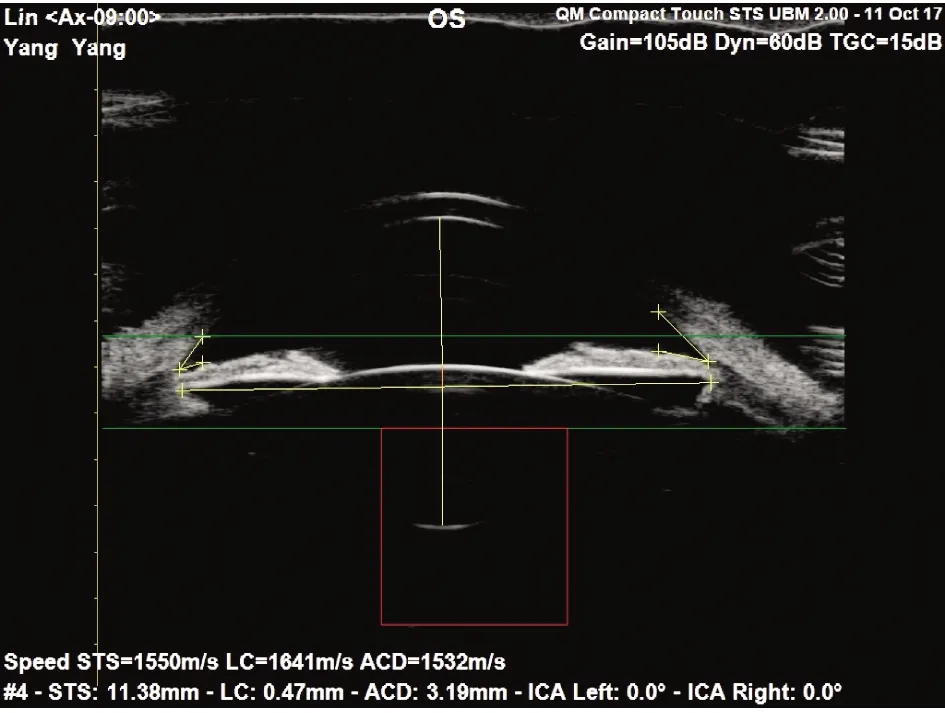
图1 STS测量
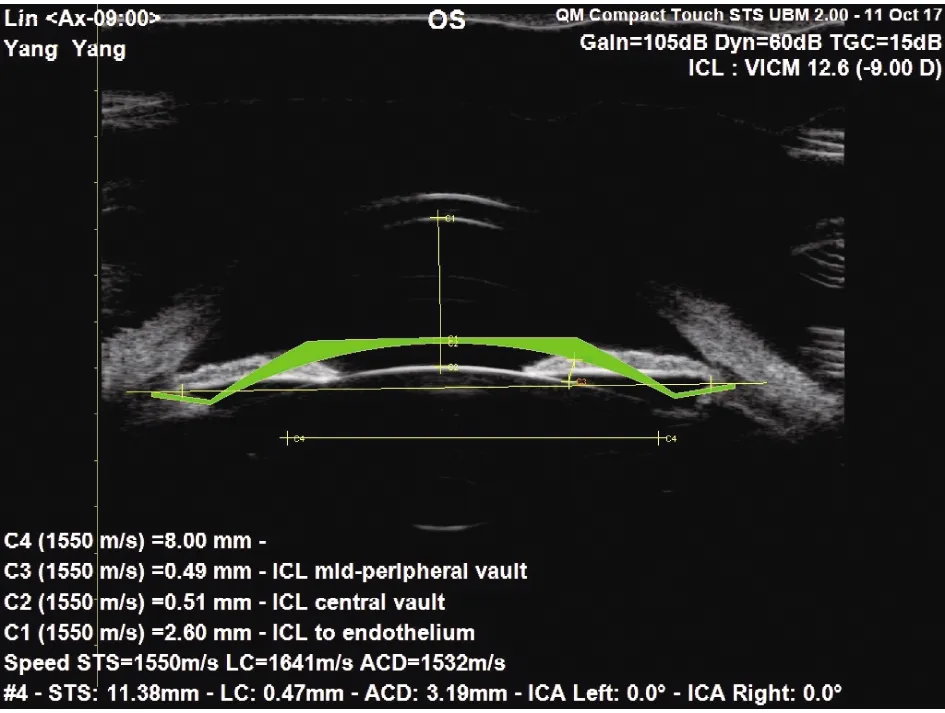
图2 预测拱高,C1段代表ICL前表面到角膜内皮深度、C2段代表预测中央拱高、C3段代表周边拱高
三、手术方法
手术由两位经验丰富的手术医师完成,术前充分散大瞳孔,表面麻醉后行上方透明角膜切口,宽度3.0 mm,使用特制的推注器将ICL注入前房,前房打入少量黏弹剂,调整晶状体襻位于睫状沟,晶状体呈水平位居中,冲洗前房黏弹剂。术后妥布霉素地塞米松滴眼液1 d 4次,滴眼3 d后改用氟米龙滴眼液1 d 4次滴用1周。
四、术后随访
所有患者均于术后1 d、1周、1个月、3个月、6个月、1年复诊,检查裸眼视力、最佳矫正视力、屈光度、前房深度、房角开放度、拱高、角膜内皮细胞计数。其中前房深度、房角开放度、拱高利用Pentacam三维眼前节诊断分析系统(Oculus公司,德国)检查,并对数据进行统计分析。
五、统计学方法
所有数据均采用SPSS 16.0统计学软件进行分析,数据资料经Shapiro-wilk检验呈正态分布,不同时间点数据的比较采用重复方差分析SNK-q检验,相关性采用Pearson相关性分析,预测拱高与术后12个月拱高进行配对t检验,P<0.05为差异有统计学意义。
结 果
一、患者屈光度、视力变化
患者植入PPC-ICL晶状体后,球镜及等效球镜度数较术前明显下降(表1),术后1、3、6、12个月均值较平稳,术前术后差异有统计学意义(P<0.05);柱镜度数较术前有轻度下降,但差异无统计学意义(P>0.05)。患者术后UCDVA较术前均有明显提高,BCDVA较术前无下降,见表2,术后1、3、6、12个月均值较平稳,差异有统计学意义(P<0.05)。

表1 术前术后屈光度比较

表2 术前术后UDVA及CDVA比较
二、术后拱高随时间的变化
拱高随时间有轻微下降趋势(表3,图3),行单因素方差分析结果F=2.177,P=0.07,可认为方差齐性,行SNK-q检验,发现术后1、3、6、12个月组间无差异,而术后1周与术后1、3、6、12个月拱高之间有差异,术后患者拱高基本于术后1个月稳定。术后12个月拱高为64~1160 μm,标准差为487±205.23,其中拱高<250 μm 12例,占比为6.82%,拱高>750 μm 20例,占比为11.36%。

表3 术后拱高变化

图3 术后拱高随时间变化
三、预测拱高与术后12个月拱高的比较
预测拱高有2例在250 μm以下,占比1.14%,16例在750 μm以上,占比9.10%,因患者在术后远期拱高较平稳,预测拱高与术后12个月拱高进行配对t检验,P=0.958,两者无统计学差异。绘制两者的散点图(图4),发现两者一致性较好,两者行Pearson相关性分析,相关系数为0.861,P=0.000(表4),术前预测拱高可在一定程度上反映术后拱高。
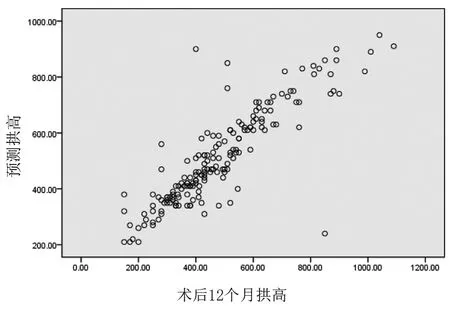
图4 预测拱高与术后12个月拱高的散点图
四、术后12个月拱高与晶状体曲率LC的相关性
术后晶状体曲率0.11~0.91 mm,均数0.51±0.17 mm。术后拱高与晶状体曲率LC绘制两者的散点图(图5),发现两者具有一致性,两者行Pearson相关性分析,相关系数为0.661,P=0.000,有中等相关性(表4)。
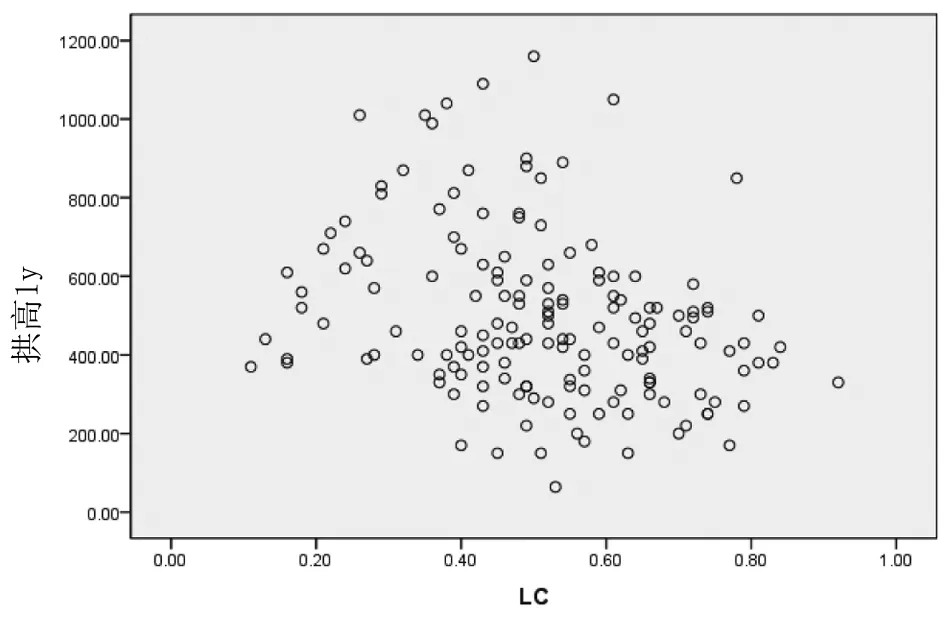
图5 术后拱高与晶状体曲率LC的散点图

表4 术后12个月拱高与预测拱高、LC的相关性
五、术后并发症
患者术后低拱高者随访1年未见白内障发生,高拱高者术后未见葡萄膜炎、青光眼等并发症。患者术后12个月眼压值8~26 mmHg(1 mmHg=0.133 kPa),标准差为14.68±2.90。1例患者眼压值超过21 mmHg,为右眼26 mmHg,左眼23 mmHg,术前双眼为21 mmHg,术后1 d、1周、1个月、3个月、6个月随访眼压在18~20 mmHg,术前房角度数为右眼45.1左眼47.2,角膜厚度右眼557 μm,左眼565 μm,预测拱高右眼760 μm左眼750 μm,角膜内皮细胞计数右眼3341.4,左眼3390.3,术后1年房角度数为右眼25.80,左眼26.5,角膜内皮细胞计数右眼3248.1,左眼2794.3,右眼拱高480 μm,左眼拱高650 μm,散瞳后眼压值无升高,视野未见缺损,房角镜检查未见色素沉着,予局部滴用降眼压眼水后观察。术后2年,患者双眼眼压降为19 mmHg。该例考虑系高度近视患者合并高眼压症可能。
讨 论
在国内外的研究中[8-11],PPC-ICL植入已被认为是安全有效的治疗近视的手术之一。该手术的优点表现为术后患者屈光度稳定,对眼表损伤小,具有可逆性,保持患者原有的调节功能,可改善患者运动视力、立体视功能,降低了眼球偏斜度并提高了近调节能力[12]。本次研究中,手术均成功,无患者发生白内障或其他并发症而取出ICL,裸眼视力均有提高,患者满意度高。患者术后球镜度、等效球镜有明显下降,而柱镜度无明显降低,考虑为本研究中散光晶状体应用较少有关。
PPC-ICL植入术后并发症主要取决于拱高的大小,拱高过大,晶状体对虹膜根部产生压力,引起阶段性虹膜萎缩、瞳孔椭圆形变化、闭角型青光眼及角膜内皮损失的可能,拱高过小,ICL晶状体易移动,有引起白内障、葡萄膜炎的可能,而拱高大小的决定因素与晶状体的自然长度、睫状沟的大小、晶状体矢高、睫状体囊肿等相关,全景UBM可在活体上清楚观察眼前节结构,并可穿透虹膜组织观察眼后房结构,具有高分辨率、非干扰、定量和不受角膜透明度的影响等特点[13],并可以预测拱高,这对于术后安全性来说具有重要意义。本研究运用全景UBM预测拱高功能,研究其与术后12个月实际拱高的关系,从而指导ICL晶状体型号的选择以提高手术成功率。
长期研究发现拱高随手术时间延长有轻度下降趋势[8,10],而我们的研究亦发现在1年内拱高在术后1个月趋于稳定,有轻度下降趋势,因此我们采用术后随访12个月拱高与术前预测拱高进行相关性研究。本研究发现术后12个月拱高与预测拱高具有线性相关,且相关系数达到0.861,具有一定的预测性。临床上对术后安全性的判断主要根据拱高是否在理想拱高250~750 μm范围内。预测拱高中有2例在250 μm以下,而实际拱高均在250 μm以下,16例在750 μm以上,有11例实际拱高在750 μm以上,而术前预测拱高在250~750 μm术后未达到理想拱高共19例,占比10.80%。由于术前全景UBM在模拟PPC-ICL植入眼内时,虽是在活体组织中,但并未考虑到虹膜对晶状体的压力、悬韧带的张力及晶状体在植入后是否与模拟位置相同的因素,因此会有部分偏差。
Zheng[14]曾使用眼前节光学相关断层扫描及UBM对41例(78只眼)患者进行眼前节生物参数对PPC-ICL术后拱高影响的研究,发现晶状体曲率与术后拱高有相关性。而我们的研究中发现UBM利用ACD、STS、LC推测的拱高与实际拱高无统计学差异,且LC值与术后拱高有中等相关性,与其余学者研究相同[15,28]。在临床应用过程中,若术前预测拱高较低,可适当选用大一号晶状体;而预测拱高较高,因垂直睫状沟间距较水平睫状沟间距较大,可考虑将晶状体旋转位于垂直位;LC较大、ACD较深可选择原有型号晶状体或大一号晶状体,若LC小可选择小一号晶状体。
术前拱高的预测对PPC-ICL植入术的意义重大,全景UBM可在术前预测拱高,但依据预测拱高植入相应度数和型号的PPC-ICL后,仍有部分患者术后拱高不理想,将来需根据角膜曲率、悬韧带张力、虹膜压力等情况改进软件,以得到更准确的预测拱高,来指导临床选择PPC-ICL型号。
