应用房间隔缺损封堵器封堵结核性支气管胸膜瘘的疗效分析
2020-11-26刘家杰肖泽林高健齐连贵勇
刘家杰,肖泽林,高健齐,连贵勇
结核性脓胸伴支气管胸膜瘘(bronchopleuml fistula,BPF)是胸外科治疗常见的严重并发症,治疗效果不佳,病情复杂,病死率高。我院胸外科2018 年至2019 年20 例结核性脓胸伴支气管胸膜瘘病例先采用胸廓造口开窗引流术(open window thoracostomy,OWT)[1]的外科治疗,脓胸残腔感染有效控制的病人选择行光导纤维气管下应用房间隔封堵器封堵支气管胸膜瘘口,封堵瘘口治疗后疗效根据临床症状、残腔感染控制情况和支气管胸膜瘘口是否闭合情况进行评价,支气管胸膜瘘口闭合择期行胸廓关窗术(OWT closure)关闭胸廓造口,若瘘口未闭则行胸廓改型术。
1 资料与方法
1.1 一般资料
2018 年 1 月至 2019 年 11 月广州市胸科医院收治的 20 例病人,其中男 18 例,女 2 例,年龄 25~67 岁,病变发生在胸腔右侧者13 例,胸腔左侧7 例,全部患者均为确诊肺结核,并行肺切除术后出现支气管胸膜瘘(图1),瘘口位于段或以上支气管为支气管瘘(图2),行胸腔闭式引流术或行胸腔穿刺术从胸腔残腔内注入亚甲蓝后患者均有蓝色痰液咳出,行常规气管镜检查明确支气管胸膜瘘位置及大小。
支气管胸膜瘘的处理基本流程:①首先给予病因抗炎抗结核治疗、营养支持治疗、充分引流控制感染;②评估瘘口后介入治疗关闭瘘口;③外科治疗消灭脓腔。④全组患者在规则抗结核治疗和营养支持治疗下,行胸廓造口开窗引流术充分引流控制感染。
1.2 手术方法及治疗过程
1.2.1 手术方法 全麻下采用B 超或CT 检查定位取脓胸处胸壁较薄位置的肋间切口约4~6 cm,截除3~4 cm 肋骨进入脓腔,胸腔镜下探查支气管胸膜瘘口位置及大小,伤口皮肤内翻缝合形成胸壁一个大约4 cm×3 cm 开窗口(图3),置长纱条胸腔引流。若患者全身情况差,不能耐受全麻的患者,可行局麻手术,但术中不能冲洗胸腔检查支气管胸膜瘘位置。直接填塞长纱条开放引流,待术后病情稳定。换药时再冲洗胸腔检查支气管胸膜瘘位置及大小[1]。术后每日换药、更换残腔内填塞的纱条,若分泌物多感染严重,可增加换药次数。
1.2.2 评估瘘口后介入治疗关闭瘘口 胸廓造口术(OWT)术后残腔换药2~4 周(图3),常规行气管镜检查明确瘘口位置及大小,在残腔感染有效控制的病人在手术室或者气管镜室,予局部麻醉或全麻下行光导纤维气管下介入治疗:房间隔封堵器封堵支气管胸膜瘘口。
在局部麻醉或全麻下,行常规气管镜检查明确瘘口位置及大小(图4),选择合适大小的封堵器,经气管镜下插入导丝通过支气管胸膜瘘口进入残腔,固定导丝,沿导丝放入封堵器输送套管后抽出导丝,再沿套管置入封堵器在支气管胸膜瘘口处释放固定(附图5)。
1.2.3 外科治疗消灭脓腔 支气管瘘口愈合,被支架封堵,临床症状完全缓解持续,病人行简单的胸廓关窗术(OWT closure),若支气管瘘口未愈合则需行胸廓改形术。
2 结 果
瘘口封堵疗效的判断标准应包括4 个[2]:①治愈(complete response,CR),瘘口愈合,临床症状完全缓解持续1 个月;②临床完全缓解(clinical complete response,CCR),瘘口未愈合,但被支架完全封堵,临床症状(饮水呛咳、发热等)完全缓解持续1 个月;③部分缓解(partial,PR),瘘口未闭合,部分被支架封堵,临床症状部分缓解;④无效(no-response,NR),瘘口未闭合,未被支架封堵,临床症状无缓解。
患者胸廓造口术(OWT)术后残腔换药2~4周,残腔感染有效控制的病人在手术室或者气管镜室,予局部麻醉或全麻下行光导纤维气管镜应用房间隔封堵器封堵支气管胸膜瘘口,全组20 例病例封堵术后达到治愈(CR)标准:闭合瘘口,临床症状完全缓解持续1 个月,被封堵器封堵瘘口,临床症状完全缓解持续;随诊6~12 个月,其中8 例患者封堵术后3~6 个月行简单的胸廓关窗术(OWT closure),避免行形体改变大的胸廓改形术,7 例患者全身症状改善可耐受择期手术,行余肺切除术,3 例患者部分缓解(PR),瘘口未闭合,部分被支架封堵,临床症状部分缓解,2 例患者出现移位分别在术后8 月和术后12 月气管镜下取出封堵器。本组患者无死亡病例,围手术期均无气道狭窄和大出血等并发症发生。
3 讨 论
支气管胸膜瘘是指各级支气管与胸膜腔之间形成的异常通道。按发生的病因可分为手术性及非手术感染引起:感染以结核最多见,侵入胸膜腔引起结核性脓胸后并发支气管胸膜瘘,而肺部手术之后发生的脓胸并支气管胸膜瘘的发生率2%~4%[3],以全肺切除术后最为多见,是肺切除术后最严重的并发症之一,死亡率高达25%~50%[4];按部位分类瘘口位于段或以上支气管为中央型支气管瘘,位于段以下支气管为外周型支气管胸膜瘘;按瘘口大小分为大瘘口(瘘口直径>0.5 cm)),小瘘口(瘘口直径<0.5 cm)[5]。
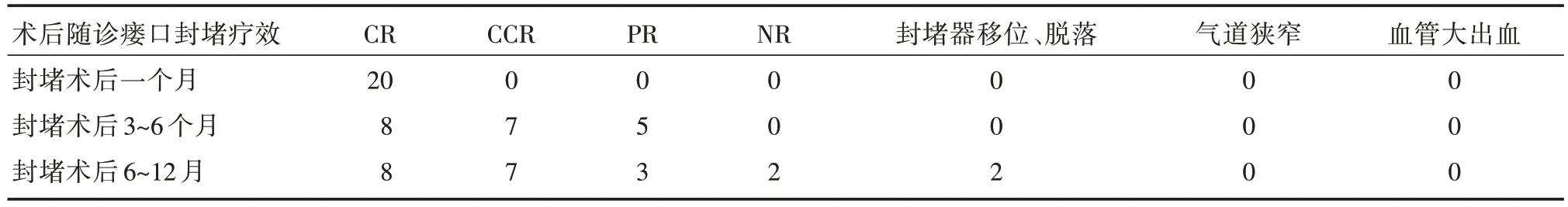
表1 20 例患者术后随诊评价瘘口封堵疗效
结核性脓胸伴支气管胸膜瘘是是胸外科治疗常见的严重并发症,治疗效果不佳,病情复杂,病死率高,往往因为病程长,营养状态不佳,全身感染和残腔感染症状明显,长期抗结核治疗致使对多种抗结核药物已耐药且病人多伴有混合感染[6],治疗复杂及疗效不佳,死亡率高。目前治疗的方法有手术治疗及介入治疗:①手术为其首选的治疗方式[7],但部分病人仍然无法耐受再次外科手术;②介入治疗是支气管镜下在瘘口注入封堵剂(纤维蛋白胶等)或封堵器(支气管带膜支架等)堵塞瘘口适合外周型及中央型的小瘘口,但是封堵剂封堵瘘口疗效不佳,容易复发导致封堵失败。近年来国内外学者开始报道使用房间隔缺损封堵器封堵支气管胸膜瘘的个案报道[2,7,8],我院在肺结核肺切除术后患者出现结核性脓胸伴支气管胸膜瘘病例中行胸廓开窗引流术后,开展利用房间隔缺损封堵器封堵结核性支气管胸膜瘘。
本组患者均为肺结核肺切除术后支气管残端瘘所致胸腔感染伴支气管胸膜瘘,瘘口位于段或以上支气管为中央型支气管瘘,瘘口多为大瘘口,考虑行单纯胸腔闭式引流术、抗感染等保守治疗或者再行瘘口修补术治疗效果欠佳。本组患者处理支气管胸膜瘘的基本流程:首先给予病因抗炎抗结核治疗、营养支持治疗、充分引流控制感染,评估瘘口后介入治疗关闭瘘口,外科治疗消灭脓腔。
采用胸廓造口开窗引流术(OWT)的充分引流有效地控制胸腔感,改善患者全身状况,行常规气管镜检查评估瘘口位置及大小;在手术室或者气管镜室予局部麻醉或全麻下行光导纤维气管下介入治疗:房间隔封堵器封堵支气管胸膜瘘口,术后继续伤口换药根据患者支气管瘘口愈合情况及临床症状情况选择二期外科手术方案消灭脓腔。
房间隔缺损封堵器主体为镍钛形状记忆合金编织而成双盘状结构,双盘结构内填充聚酯纤维膜,腰部直径从8~40 mm 不等,各种规格封堵器可以匹配各种瘘的大小,封堵器牵拉压缩放置在导管内,经气管镜引导下放置瘘口处,释放后恢复原来双盘状结构并能固定在瘘口位置,避免发生移位和脱落,腰部的聚酯纤维膜对液体及气体均有良好的隔绝作用[9]。在封堵器的选择上,过大过小的封堵器均不利于瘘口的封堵(过小容易移位脱落,过大容易压迫周围组织坏死和扩大瘘口),常选择封堵器大小双盘直径超过瘘口2 mm[10]。
房间隔缺损封堵器经支气管镜介入封堵结核性脓胸伴支气管胸膜瘘,该治疗技术存在以下优势:①可以在局麻下常规气管镜操作[9];②Scordamaglio 等[11]报道封堵器生物相容性好;③Spiliopoulos 等[12]报道裸露的镍钛合金将刺激瘘口周围肉芽组织生长,有助于闭合瘘口;④房间隔缺损封堵器双盘结构内的聚酯纤维膜能有效阻隔气体及液体[11];⑤Marwah 等[13]报道可联合其他治疗方法如胸腔闭式引流、胸腔开窗引流术等联合治疗控制感染,能有效地封堵瘘口使瘘口;⑥Krumpolcova等[14]报道房间隔缺损封堵器介入治疗,可为一般情况不佳的患者封堵瘘口控制胸腔感染,为选择二期外科手术方案消灭脓腔创造条件。
应用房间隔缺损封堵器封堵结核性支气管胸膜瘘,该治疗方法具有微创及性价比高的特色,因支气管胸膜瘘的瘘口解剖特殊,与房间隔缺损瘘口结构类似,瘘口周围正常覆盖的组织量少而且合并感染,段或以上支气管为中央型支气管瘘,瘘口多为大瘘口,在常规治疗瘘口无法闭合的情况下,通过采用OWT 有效控制胸腔残腔感染,使用气管镜下房间隔封堵器治疗可作为一种在气管镜下特殊治疗技术应用,能快速、有效地封堵支气管胸膜瘘口,为结核性脓胸伴支气管胸膜瘘病人提供另一种有效治疗方法选择,甚至成为未能耐受肺切除手术患者的另一种治疗方案。
但因为房间隔封堵器为先天性心脏病的治疗设计,房间隔封堵器治疗结核性脓胸伴支气管胸膜瘘属于超说明书使用治疗,为一种非常规治疗手段,封堵器介入治疗为植入性治疗,相对风险较高,房间隔封堵器与支气管胸膜瘘口不匹配时,有文献报道目前已有报道不良事件包括封堵器移位、脱落,气道狭窄等并发症[9,15,16],因此房间隔封堵器治疗支气管胸膜瘘要有明确适应症,但国内外报道未有统一的适应症标准。
有学者报道发生支气管胸膜瘘为小瘘口(瘘口直径<0.5 cm),可采用非手术治疗方式,引流加传统介入治疗效果良好,如纤维支气管镜下生物胶封堵瘘口,纤维支气管镜黏膜下注射硬化剂,纤维支气管镜下局部微波治疗,纤维支气管镜下支架植入治疗等[17,18];而发生支气管胸膜瘘为大瘘口(瘘口直径>0.5 cm),在无手术禁忌症,进行再次手术治疗取得良好效果,手术依然是治疗支气管胸膜瘘最重要的方法[19,20]。若发生支气管胸膜瘘为大瘘口(瘘口直径>0.5 cm)患者有手术禁忌症而不耐受手术,因瘘口比较大,非手术治疗方式,引流加传统介入治疗常常效果不佳,容易感染加重病情恶化,为不能耐受手术患者改善病情提供择期手术的机会,结合本组应用房间隔缺损封堵器封堵支气管瘘治疗患者短期疗效明显,可立即闭合瘘口,使临床症状完全缓解,随诊12 个月内不良事件有封堵器移位2 例并行气管镜下回收封堵器,无脱落病例,无气道狭窄等并发症发生,但仍缺乏长期随诊评估治疗效果。总结适合房间隔缺损封堵器封堵支气管瘘治疗的应用情况:①肺叶或全肺切除术后支气管残端瘘,瘘口位于段或以上支气管的中央型支气管瘘;②瘘口多为大瘘口(瘘口直径>0.5 cm),瘘口解剖结构与房间隔缺损类似;③常规治疗方式(肺叶切除或支气管瘘修补术等)效果不佳;④患者一般情况不佳,胸腔感染严重,未能耐受再次手术,需联合其他治疗方法如胸腔闭式引流、胸腔开窗引流术等联合治疗控制感染[13]。
禁忌症:①瘘口外周或靠近大血管[10],封堵器双盘结构易压迫周围组织坏死出现血管大出血;②位于段以下支气管的外周型支气管胸膜瘘,瘘口多为小瘘口,常规光导纤维气管镜难以检查瘘口位置,且判断封堵器导管难以进入段以下瘘口从而不能释放封堵器封堵的支气管瘘;③肺裂不全或肺楔形切除术后出现的肺断面筛状瘘,瘘口小而且多,瘘口解剖结构与房间隔缺损不相似,封堵效果不佳;④早期支气管胸膜瘘,胸腔感染不严重而且瘘口小,患者一般情况好能耐受手术,能进行常规治疗方式(肺叶切除或支气管瘘修补术等)治疗。
经气管镜下应用房间隔缺损封堵器封堵结核性支气管胸膜瘘的介入治疗,操作过程简单,短期有效性、安全性已得到验证[9],但该治疗规范仍未形成,还存在许多的争议及疑问,随技术发展和临床应用且不断完善其适应症及禁忌症,该治疗将为结核性支气管胸膜瘘患者提供一个有效治疗方法,甚至成为未能耐受手术患者的可选择治疗方案。
