对手术治疗非小细胞肺癌患者的一个简单的术前风险评分(PRSLC)
2020-09-06马建兴裴斐权晓莉万俊哲
马建兴 裴斐 权晓莉 万俊哲
肺癌是我国乃至全球死亡率和发病率最高的恶性肿瘤[1-2]。其预后差,超过一半的患者在确诊后一年内死亡,5年生存率低于18%。非小细胞肺癌占了其中的绝大部分,大约为80%~85%[3-5]。对患者正确的术前风险评估可以决定患者治疗策略,并加以相应合理的临床干预从而改善患者预后,延长患者生存期。现有的评分标准如Bartels评分、生理性和手术严重程度评分等是以围手术期死亡率模型为基础[6]。SGA评分和MNA评分是通过营养评分来评估患者术前营养状况,从而来预测患者术后并发症情况。我们提出的术前风险评分能较好的预测患者术后生存情况,其优点是简便易行[7-10]。
对象与方法
一、临床资料
回顾性分析了我院从2005年至2014年接受了手术治疗的450例非小细胞肺癌患者,其中男性252例,女性198例,中位年龄为67岁,年龄区间为59~78岁。我们通过患者的特点和肿瘤特异性将患者分为风险不同的3个组PRSLC1、PRSLC2、PRSLC3(具体分组要求在下面方法中介绍)。具体情况(见表1)。

表1 患者特点和肿瘤特异性
二、方法
我们收集了2005-2014年间兰州大学第二医院胸外科接受过肺癌切除术的450例患者当时的相关情况,其中男性252例,女性198例,中位年龄为67岁,年龄区间为59~78岁。通过患者当时住院时相关资料,电话联系告知其本实验情况征得其同意并了解术后情况,对于已经死亡的患者征得了其家属的同意。对患者的关注情况主要包括年龄、吸烟情况、肿瘤的病理类型、肿瘤的分期、是否有淋巴结转移及个数、是否有贫血及其程度、患者术前白蛋白情况、手术方式、术前的心脏、肺、肝肾功能等。主要手术的方式有亚叶切除、叶切除以及扩大切除术。
三、 肺癌术后风险评分(PRSLC)方法
我们通过对450例接受了肺癌切除术患者的随访以及住院前后的相关检查资料的收集和整理并利用PRSLC评分法将患者分为三个风 险组PRSLC1、PRSLC2、PRSLC3。通过计算各风险组的术后生存情况包括术后2个月、6个月、1年、2年OS、DFS值(P≤0.01)并比较了各风险组的OS及DFS值,计算其可信区间发现结果可信,从而可以验证PRSLC预测肺癌患者术后生存情况的作用,此方法有意义。我们纳入分组的条件有:是否有淋巴结转移及个数、是否有重要脏器的受累、心脏的功能、肺脏的功能、肝肾功能、是否吸烟、中性粒细胞淋巴细胞比率高低、血小板、淋巴细胞比率高低、C反应蛋白的高低、术前白蛋白的高低、是否有贫血。将淋巴结转移分为0、1、≥2个,分别记为0、1、2分;如无重要脏器受累记为0分、有则记为1分;心血管系统利用修订的心脏风险指数RCRI(revised cardiac risk index)[11]为评分方式,RCRI为0、1、2分别对应0分、1分、2分;肺脏主要利用肺功能测试PFT(pulmonary function test)为评分方式;肝肾功能利用MELD评分(model for end-stage liver disease score) MELD=9.57×ln(血清肌酐mg/dL)+11.2 ln(INR)+3.78 ln(血清胆红素mg/dL)+6.4×病因,结果去整数[12]。(胆汁淤积性和酒精性肝硬化为0,病毒等其他原因肝硬化为1)。MELD评分在6.43到8分,标为0分;MELD评分超过8分标为1分。血小板淋巴细胞比率≤300和>300,分别记为0分、1分;中性粒细胞淋巴细胞比率≤5和>5分别记为0分和1分;C反应蛋白≤1.0和>1.0 mg/dl,分别记为0分和1分;白蛋白>35g/L和≤35g/L,分别记为0分和1分;是否有贫血,无记为0分,有记为1分。评分和分组情况(见表2)。

表2 PRSLC评分系统评分标准
四、随访方式
通过电话随访方式、了解患者术后生存情况,中位随访时间为24.3个月。
五、统计学方法
我们通过临床随访获得较完善的资料数据,利用Windows SPSS(20.0版本;IBM公司;Armonk,NY)进行统计学分析并使用卡方检验分析临床病理参数与术前风险评分之间的关系以及利用单变量和多元逻辑回归分析去评估术后风险评分(PRSLC)的预后意义,计算出了95%可信区间(95% CI)的OR(odds ratio)。P值<0.05有统计学意义。
结 果
一、各风险组围手术期死亡率
通过将患者分为三个风险组,发现围手术期死亡率随着风险组的增加而相应增加,各组计数资料分析采用χ2检验,P<0.001。具体情况(见表3)。

表3 各风险组围手术期死亡率
二、总体生存率的分析
我们对患者的总体生存率进行了Logistic单因素回归分析,结果显示患者年龄、是否抽烟、PRSLC等是影响生存率的独立因素,但以PRSLC最有统计学意义(见表4)。

表4 患者生存率的单因素分析
我们通过Logistic回归多变量分析发现PRSLC仍然具有统计学意义,P<0.001。在患者的生存率上,我们将PRSEC 1组与PRSEC 2和PRSEC 3组分别作了对比,结果显示PRSEC 1组对比PRSEC 两组的HR为1.63,95%CI1.08~2.41,P=0.02;PRSEC 1组对比PRSEC 3组的HR为2.25,95%CI1.61~3.11,P<0.01。
三、各风险组患者的预后
根据所获取的相关资料,我们统计了患者2个月、6个月、1年、3年、5年的0S和DFS,发现两者都与术前风险评分PRSLC密切相关。随着各风险组风险的增高,OS和DFS值相应降低。具体情况(见表5、6)。
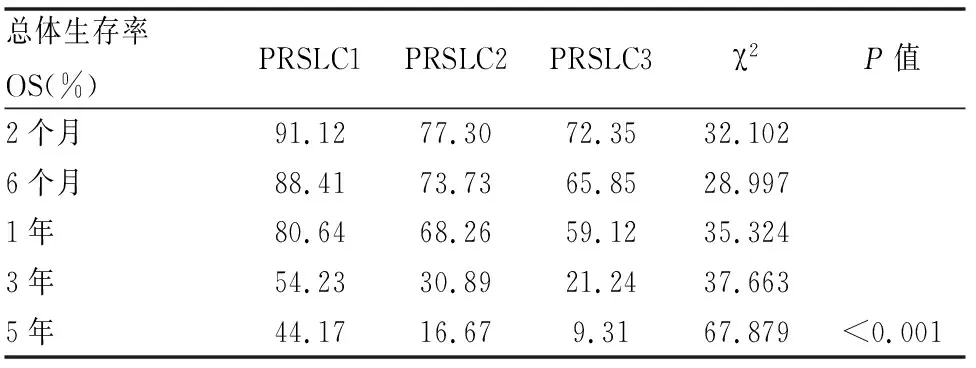
表5 肺癌患者各风险组OS值

表6 肺癌患者各风险组DFS值
讨 论
一个好的术前风险评分应该易于在临床使用。有些术前风险评分能够预测患者的死亡率,然而大部分术前评分无法较好预测肺癌患者术后预后情况[13-17]。很多评分方式由于较为复杂或者需要某些特殊的检测而不易应用。我们所提出的此肺癌切除术前风险评分(PRSLC)方式简便易于执行,如果得到临床进一步证实,将能够快速有效地对切除术患者的死亡率和并发症等进行有效评估和风险分层。此术前风险评分所需要的诊断工作较为简单,包括血液检测、肺功能检测等,减少了临床工作量。对于心脏风险指数我们利用RCRI进行评定,肺功能测试是以可观的临床检测数据为基础,肝功能评价则是利用MELD评分,MELD评分不仅是目前用于评价是否进行肝移植的较好方式,而且对于非肝手术患者的死亡率的评价上也可以有较好的效果。有肿瘤自身情况的有关因素,包括是否淋巴转移、是否受累重要脏器,以及肿瘤相关的指标包括中性粒细胞淋巴细胞比率、血小板淋巴细胞比率、是否存在贫血。肺癌患者的死亡因素可分为肿瘤性的和非肿瘤性的,但是在临床上患者的死亡包括治疗后对效果的影响,很难被鉴别区分得明明确确,此肺癌评分对研究对象的分组标准,就纳入了肿瘤本身因素和非肿瘤本身因素,比较好地解决了这一问题。
根据此术前风险评分将患者分为风险程度不同的三组(PRSLC 1、PRSLC 2、PRSLC 3)。我们发现患者的OS以及DFS均与术前风险评分(PRSEC)密切相关,随着PRSEC越高即风险程度越高,患者的OS和DFS就越低,P<0.001。我们发现从PRSLC 1组到PRSLC 3组术前风险评分逐渐增高,患者的死亡率也相应的增加。我们倡导的此肺癌切除前风险评分(PRSLC)是基于客观的术前评价参数,然而这个评分方式还需要在临床上做进一步的验证。总之,PRSLC较其他评分方式简便易行,能够预测肺癌患者术后的生存情况。根据术前风险评分我们可以将患者分为风险高低不同的三组,从而有助于指导患者的治疗以及掌握患者预后情况。
