颅脑创伤术后呼吸衰竭危险因素分析及相关模型的构建
2020-09-06陈琳黎代强黄敬应林泽华
陈琳 黎代强 黄敬应 林泽华
颅脑创伤指的是由于交通事故、高处坠落、失足跌倒等原因,使得颅脑受到外力作用而导致的颅损伤和脑损伤[1]。有数据统计显示[2],中国颅脑创伤年发生率为783/10万,其中,行颅脑创伤术后有将近50%的患者会遗留不同程度的残疾问题,呼吸衰竭是颅脑创伤术后最常见的并发症之一。呼吸衰竭指的是由于各种因素导致的肺通气和(或)换气功能发生严重障碍,使得气体不能顺利交换而导致出现缺氧伴(或不伴)二氧化碳潴留,进而引起一系列生理功能和代谢紊乱的临床综合征[3]。呼吸衰竭的临床表现为呼吸困难、心率加快、发绀等,会严重影响患者的预后[4]。目前临床上关于颅脑创伤术后呼吸衰竭的危险因素鲜有报道。本研究选择2016年1月至2019年7月于我院进行颅脑创伤术治疗的312例患者作为研究对象,对患者的临床资料进行单因素分析和多因素分析,找出颅脑创伤术后呼吸衰竭的危险因素,并构建预测模型,为降低颅脑创伤术后呼吸衰竭的发生率提供依据。现将研究结果报道如下。
资料与方法
一、一般资料
选择2016年1月至2019年7月于我院进行颅脑创伤术治疗的312例患者作为研究对象,纳入标准:①临床资料完整的患者;②诊断为颅脑创伤的患者;③年龄≥18岁;④签署知情同意书。排除标准:①入院时已出现呼吸衰竭的患者;②依从性较差的患者;③脑疝晚期、濒临死亡的患者。以患者进行颅脑创伤术后是否发生呼吸衰竭作为分组依据,将发生呼吸衰竭的56例患者纳入发生组,将未发生呼吸衰竭256例患者纳入未发生组。
二、方法
1 临床资料收集
通过查阅患者的电子病历,获取其临床信息,包括:年龄、性别、BMI指数、手术时间、术中出血量、术后采用机械通气治疗、吸烟史、饮酒史、合并肺部感染、入院时GCS评分、术前营养状态评估、气管切开、伴有意识障碍、疾病类型、C-反应蛋白(CRP)、降钙素原(PCT)、活化部分凝血酶原时间(APTT)、白细胞计数(WBC)、白蛋白(Alb)、血小板计数(PLT)、D-二聚体等。
2 入院时病情严重程度评估
患者入院时的病情程度采用Glasgow昏迷评分量表(glasgow coma scales,GCS)[5]进行评估,量表最低分为3分,总分为15分,得分越低,说明患者的病情越严重。得分为13~15分,说明患者为轻度创伤,得分为9~12分,说明患者为中度创伤,得分≤8分,说明患者为重度及特重度创伤。
3 营养状态评估
患者的营养状况采用主观全面评价法(SGA)[6]进行评估,评估内容包括体重改变、饮食改变、肱三头肌皮褶厚度、肌肉消耗程度、应激反应、活动能力改变、消化道症状、踝部水肿等总共八个项目。各个项目存在A、B、C三级,A级表示营养良好,B级表示轻中度营养不良,C级表示重度营养不良。当≥5个项目属于B级时,判定患者为轻中度营养不良,当≥5个项目属于C级时,评定患者为重度营养不良。
4 呼吸衰竭诊断标准[7]
当患者存在呼吸困难、青紫、意识改变、循环改变等临床表现,以及血气分析指标中,PaO2<50mmHg(1mmg=0.133kPa)和(或)PaCO2>70mmHg时,诊断患者存在呼吸衰竭。
三、统计学分析

结 果
一、颅脑创伤术后呼吸衰竭的单因素分析
单因素结果表明:两组患者的年龄、性别、BMI指数、手术时间、术中出血量、吸烟史、饮酒史、术前营养状态评估、气管切开、伴有意识障碍、疾病类型、APTT、WBC、Alb、PLT、D-二聚体相比较,差异无统计学意义(P>0.05);两组患者的术后采用机械通气治疗、合并肺部感染、入院时GCS评分、CRP、PCT相比较,差异有统计学意义(P<0.05)(见表1)。

表1 颅脑创伤术后呼吸衰竭的单因素分析
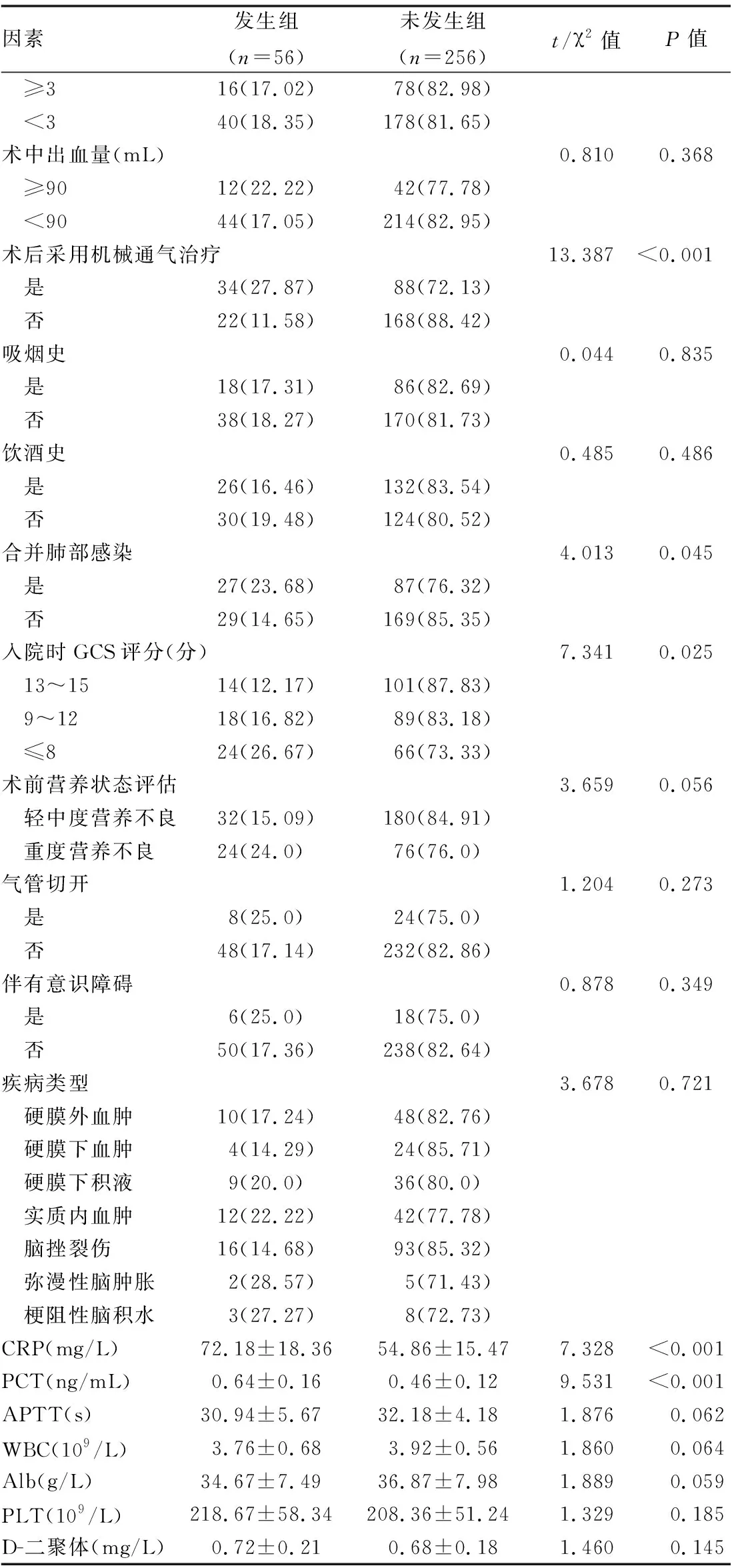
续表1
二、颅脑创伤术后呼吸衰竭的预测模型建立
以单因素分析中具有统计学意义的影响因素(术后采用机械通气治疗、合并肺部感染、入院时GCS评分、CRP、PCT)为自变量,以患者术后是否发生呼吸衰竭(是=1,否=0)作为因变量,建立Logistic回归模型,结果显示:合并肺部感染、入院时GCS评分、CRP、PCT均与颅脑创伤术后呼吸衰竭有相关性(P<0.05)(见表3)。最终颅脑创伤术后呼吸衰竭的概率预测模型为Prob=1/[1+e^(39.211-3.066*合并肺部感染-0.609*入院时GCS评分-0.166*CRP-0.093*PCT)]。模型汇总量表(表2)显示,2个伪R方值均偏高,说明模型对原始变量变异的解释程度较优。模型的Hosmer and Leme-show Test 统计值为5.494(P>0.05),说明拟合方程与真实方程之间的差异没有统计学意义,模型拟合度较好。

表2 模型汇总表
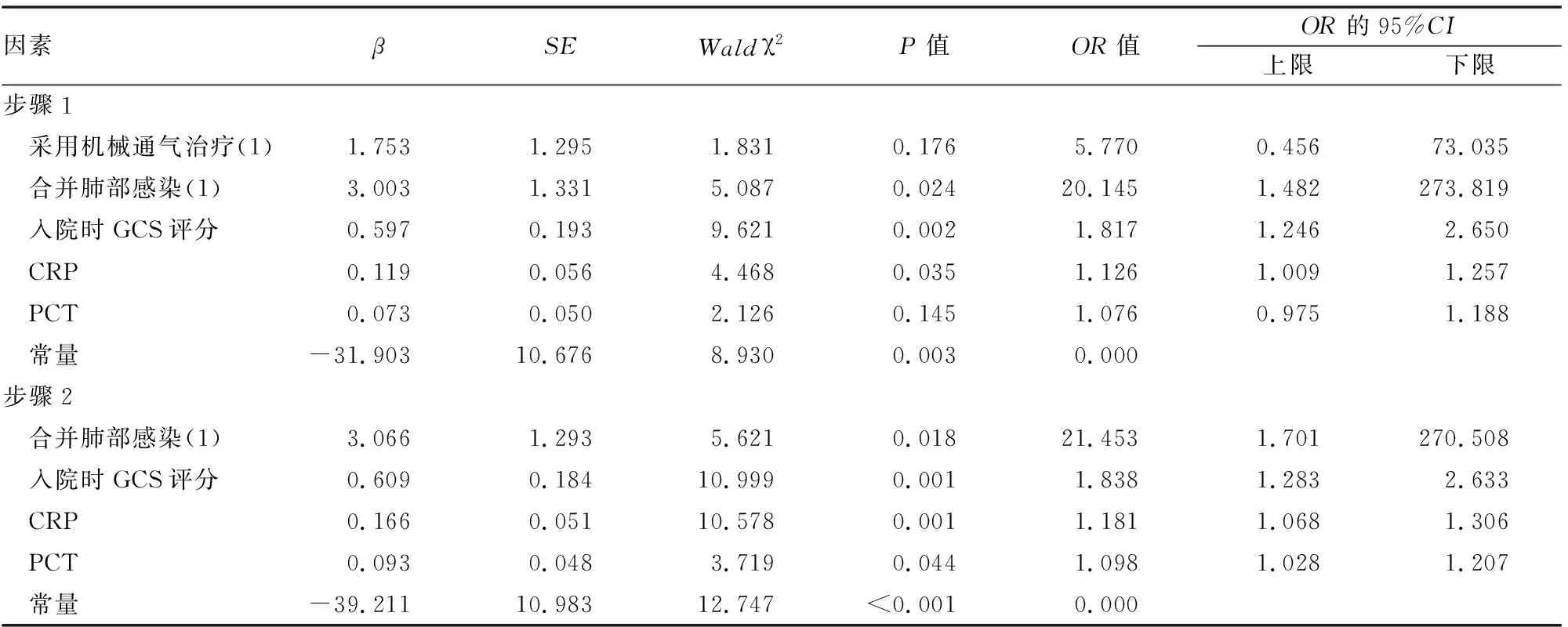
表3 Logistic回归分析结果
三、预测模型效果分析
本研究采用ROC曲线评价颅脑创伤术后呼吸衰竭预测模型,将合并肺部感染、入院时GCS评分、CRP、PCT、Prob作为检验指标,指标Prob的灵敏度为96.20%,特异度为96.70%,曲线下面积为0.983,说明模型具有较好的预测价值(表4和图1)。将模型ROC曲线中指标Prob的临界值(0.51)作为依据,当Prob≥0.51时表明发生呼吸衰竭,当Prob<0.51时表明不发生呼吸衰竭,该模型预测56例颅脑创伤患者术后发生呼吸衰竭与实际情况的符合率为87.50%(49/56),预测256例颅脑创伤患者术后未发生呼吸衰竭与实际情况的符合率为83.98%(215/256),总体预测正确率为84.62%(264/312)(见表5)。

图1 颅脑创伤术后呼吸衰竭预测模型的ROC曲线

表4 各指标及预测模型的ROC曲线分析

表5 Logistic回归模型预测值与实际值比较
讨 论
研究颅脑创伤术后呼吸衰竭的危险因素对于改善颅脑创伤患者的预后效果有重要意义,本研究基于流行病学及临床资料,采用Logistic回归,构建了颅脑创伤术后呼吸衰竭的预测模型,为早期预防颅脑创伤术后呼吸衰竭提供依据。
本研究中单因素分析结果显示术后采用机械通气治疗、合并肺部感染、入院时GCS评分、CRP、PCT是颅脑创伤术后呼吸衰竭的影响因素,将这些因素纳入Logistic回归分析中,筛选出有意义的建模因子(合并肺部感染、入院时GCS评分、CRP、PCT)构建模型,检验模型发现模型的预测正确率为84.62%,预测效果较好。本研究发现合并肺部感染、入院时GCS评分、CRP、PCT是颅脑创伤术后呼吸衰竭的危险因素。肺部感染与年龄、机械通气、气管切开有关,而随着年龄的增大,合并的基础疾病较多,身体免疫力较弱,肺功能下降[8],容易发生呼吸衰竭。加上肺感染会使肺部产生大量炎症因子,并释放高水平的蛋白水解酶、氧自由基等[9],这些因子会破坏血管内皮细胞,导致肺部血管的通透性增大,诱发肺水肿[10],而肺水肿会增加肺部血流阻力,形成肺淤血,对肺通气和换气功能造成影响,导致呼吸衰竭[11]。气管切开会直接破坏皮肤和黏膜,在机械通气过程中容易受到病原菌的侵入,诱发呼吸机相关性肺炎,进而导致呼吸衰竭[12]。GCS主要用于评估患者入院时的疾病严重程度,而疾病的严重程度与免疫力、营养状况等有关。当GCS评分较低时,表明患者病情较重,重症颅脑创伤患者的机体处于剧烈的应激状态中,易诱导大量糖皮质激素的分泌,使机体免疫功能发生紊乱,免疫力下降,引起肺感染,进而导致呼吸衰竭[13]。而营养状况会与机械通气率有关,营养不良时,会增加机械通气率,而机械通气会损伤呼吸道黏膜,使得病原菌侵入支气管及肺组织,引起肺感染,进而导致呼吸衰竭[14]。CRP是由于机体受到微生物入侵或者机体组织受到损伤时肝细胞合成的急性时相蛋白,对炎症反应有较高的敏感度[15]。当机体受到病原体菌的入侵,CRP水平会在数小时内急剧升高,通过结合配体的方式以激活补体以及单核巨噬细胞,进而加速病原体的清除,当机体组织功能逐渐修复以及病情好转时,CRP会恢复至正常水平[16],因此,可用CRP水平作为预测颅脑创伤术后是否发生呼吸衰竭的指标。PCT主要由甲状腺C细胞分泌,存在于人体血清中,是一种敏感度及特异度极高的蛋白质[17]。当机体受到炎症因子入侵时,PCT水平会急剧升高,其能反映机体炎症严重程度[18],因此,可作为预测颅脑创伤术后是否发生呼吸衰竭的指标。
综上所述,合并肺部感染、入院时GCS评分、CRP、PCT是颅脑创伤术后呼吸衰竭的危险因素,根据颅脑创伤术后呼吸衰竭的独立危险因素构建的预测模型能有效评估术后呼吸衰竭的风险。
