甲状腺乳头状癌中央区淋巴结转移的危险因素分析
2020-03-11
(锦州医科大学附属第一医院 甲状腺外科,辽宁 锦州 121001)
近年来,甲状腺癌发病率快速上升,罹患率在<30岁女性癌症中排第1位[1]。甲状腺乳头状癌(papillary carcinoma of thyroid,PTC)占所有甲状腺癌的74%~85%[2],且PTC 易发生中央区淋巴结转移(central lymph node metastasis,CLNM)[3]。有研究发现,淋巴结转移的PTC 患者复发率和癌症病死率更 高[4]。虽然彩色超声是常用的检查手段,但在评估淋巴结转移时效果欠佳,其敏感性和特异性仅为21.7%和89.2%[5]。本文旨在找出CLNM的危险因素,为临床淋巴结转移阴性(cN0)PTC 患者的手术方式及术后治疗提供依据。
1 资料与方法
1.1 一般资料
选取2016年8月—2018年12月在锦州医科大学附属第一医院行手术治疗的303例PTC 患者临床资料。根据肿瘤是否发生转移分为转移组116例和未转移组187例,包括性别、年龄、体重指数(BMI)、肿瘤最大直径和数量、肿瘤位置、被膜侵犯情况、甲状腺球蛋白抗体(thyroglobulin antibody,TgAb)及促甲状腺激素(thyroid-stimulating hormone,TSH)浓度等。纳入标准:①具有完整的临床病理资料;②手术方式包含甲状腺腺叶切除/全切加中央区淋巴结清扫(central lymph node dissection,CLND)术;③首次行PTC 手术;④术后组织病理诊断为PTC。排除标准:①合并其他类型的甲状腺癌;②同时伴有其他恶性肿瘤;③有甲状腺癌家族史;④既往有放射治 疗史。
1.2 方法
手术均由同一外科团队完成,手术方式为甲状腺腺叶+峡部切除+中央区淋巴结清除术或全甲状腺切除+双侧中央区淋巴结清除术。中央区淋巴结指的是上界为舌骨下缘,下界达胸骨上窝,外界为颈动脉鞘内侧,包括气管旁、气管前及喉前淋巴结;若术前B超、超声引导下穿刺或术中探查发现有侧颈区淋巴结转移,则术中清扫侧颈区淋巴结。
1.3 统计学方法
数据分析采用SPSS 16.0统计软件。计量资料以均数±标准差(±s)表示,比较用t检验;计数资料以率(%)表示,比较用χ2检验;绘制受试者工作特征(receiver operating characteristic,ROC)曲线;影响因素的分析用多因素Logistic 回归模型,P<0.05为差异有统计学意义。
2 结果
2.1 影响颈部CLNM的单因素分析
根据术后病理报告结果,将303例PTC 患者分为颈部中央区淋巴结转移组与无转移组进行单因素分析,结果显示男性、年龄、BMI ≥28 kg/m2、肿瘤最大直径、多发肿瘤及存在被膜侵犯是CLNM的危险因素(P<0.05),而肿瘤位置、TSH及TgAb与CLNM 无关(P>0.05)。见表1。

表1 转移组与未转移组PTC 患者相关因素比较
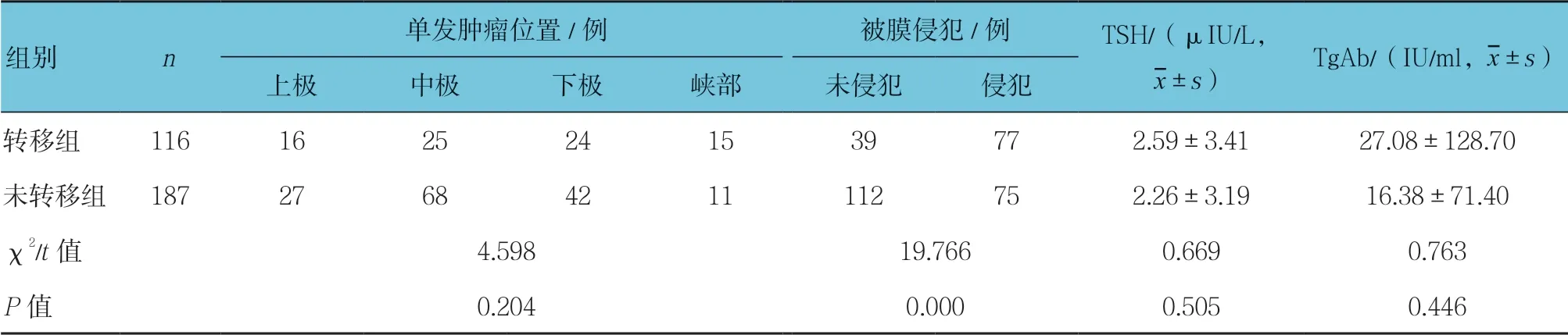
续表1
2.2 影响颈部CLNM的多因素分析
将单因素分析中差异有统计学意义的指标(性别、年龄、BMI、肿瘤最大直径、肿瘤数量、被膜侵犯)纳入到Logistic 回归模型,多因素分析显示,性别、年龄、肿瘤最大直径及存在被膜侵犯是PTC 患者发生CLNM的危险因素(P<0.05)。见表2。
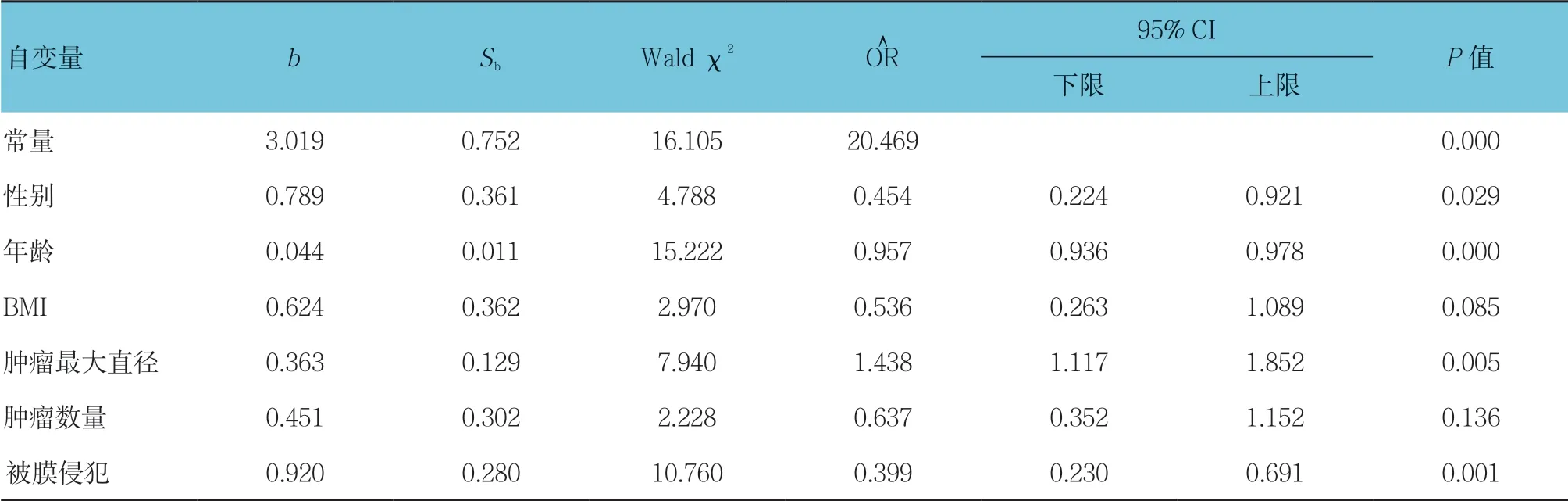
表2 PTC 患者CLNM 危险因素的多因素Logistic 回归分析参数
2.3 ROC曲线确定诊断截点
ROC曲线分析显示,年龄为45.5岁、肿瘤最大直径为0.75 cm 时约登指数最大,对应的曲线下面积分别为0.643和0.691,敏感性分别为0.620(95% CI:0.580,0.706)和0.695(95% CI:0.632,0.750),特异性分别为0.682(95% CI:0.580,0.706)和0.720(95% CI:0.632,0.750)。见图1、2。
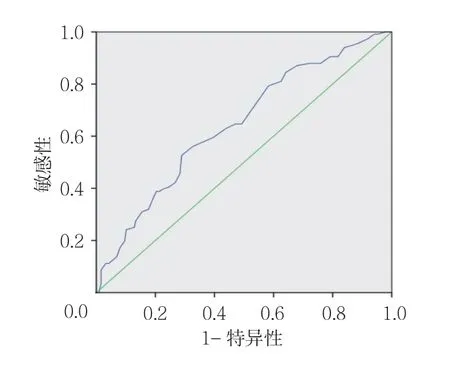
图1 年龄判断中央区淋巴结转移的ROC曲线

图2 肿瘤最大直径判断中央区淋巴结转移的ROC曲线
3 讨论
CLND 术会增加患者永久性并发症的风险,但手术过于保守会影响PTC 患者的预后。因此,对cN0 PTC是否行预防性CLND 尚存在争议。随着PTC 患者日益增加,甲状腺外科医生应努力追求PTC 诊治的规范化、精准化。本研究旨在找出PTC 患者发生CLNM的危险因素,为cN0 PTC 患者的手术方式及术后治疗提供依据。笔者共纳入303例病例,其中发生CLNM为116例(39.27%),与相关报道相近[6-7]。
PTC 患者有性别差异,虽然女性发病率高于男性,但许多专家学者认为,男性是PTC 患者发生CLNM的独立危险因素[8-9],本研究结果证明男性是CLNM的独立危险因素。在研究年龄对CLNM的影响时,多数学者认为,年龄≤45岁是PTC 患者发生CLNM的独立危险因素[10-11]。也有学者认为,年龄≤35岁时,发生CLNM的风险增加[12]。笔者研究后也发现,年龄是CLNM的独立危险因素,通过ROC曲线确定诊断截点为45.5岁,认为年龄≤45.5岁时会增加PTC 患者发生CLNM的风险。
肥胖目前成为影响人类健康的一大问题。周悦等[13]认为,肥胖可以通过多种信号通路诱发甲状腺癌,是甲状腺癌的独立危险因素。为分析肥胖与PTC 患者发生CLNM的关系,笔者把BMI 纳入分析指标,将PTC 患者分为BMI<28 kg/m2和BMI ≥28 kg/m2两组,分析BMI与CLNM的关系,经多因素Logistic 回归分析发现,BMI 并不是PTC 发生的危险因素。
目前多数学者认为,肿瘤最大直径是发生CLNM的独立危险因素,但具体肿瘤大小各研究报道并不一 致[3,6,14]。本研究分析结果显示,肿瘤最大直径为CLNM的独立危险因素,与相关研究一致,并通过ROC曲线笔者确定其诊断截点为0.75 cm。
TANG 等[15]在研究中发现,多发肿瘤要比单发肿瘤的CLNM 率要高。多因素分析也证实,多发肿瘤与PTC 患者的CLNM 有关。ZHENG 等[16]也认为,多灶性会增加CLNM的概率,并且当肿瘤≥3个时,为CLNM的独立预测因素。但在本研究中,多因素Logistic分析结果显示,多灶性尚不能作为CLNM的独立预测因子,与相关文献报道结果不符,可能是因为多灶患者少,样本数量偏小存在误差等因素有关。
JIANG 等[12]按肿瘤位置将PTC 患者分为上、中、下和全叶4组,当肿瘤占据全叶以及位于上叶、中叶时,是CLNM的危险因素。LIANG 等[14]发现,肿瘤位于甲状腺的中叶和下叶时是CLNM的独立危险因素。也有学者认为,肿瘤位于甲状腺下叶时,可以看作是CLNM的预测因素[7]。目前,学者们对于肿瘤位置与CLNM的关系意见不一。在笔者的研究中,经单因素分析并没有发现PTC 患者肿瘤位置与CLNM 具有相关性,但比较无差异。因此,笔者暂不认为肿瘤位置与CLNM 有关。在本研究中,笔者还发现被膜侵犯是PTC 患者发生CLNM的独立危险因素,这与相关研究结论一致[17-18]。
TgAb 阳性多存在于甲状腺自身免疫性疾病患者体内,这类患者往往伴有淋巴结反应性增大。血清TgAb水平对甲状腺疾病的诊断具有重要价值,TgAb可能与甲状腺恶性肿瘤存在相关性[19],可能是与甲状腺癌相关的预测因子,并提示淋巴结转移可能[20]。本研究中,中央区淋巴结转移组TgAb 浓度比未转移组要高,但比较无差异,可能与抽样误差有关,关于TgAb与CLNM的关系需以后的大样本量来证实。
TSH 不仅可以促进正常甲状腺滤泡上皮的增生,对恶变的甲状腺细胞同样具有刺激增值作用。有研究发现,甲状腺癌患者的TSH水平要比良性结节高,并且TSH水平与肿瘤大小相关[21-22]。至于血清TSH水平与PTC 发生CLNM的关系目前尚无定论。本文单因素分析研究表明,TSH水平与CLNM 无关,这与LIANG[14]等的结论一致。
综上所述,本研究发现男性、年龄<45.5岁、肿瘤最大径≥0.75 cm、及存在被膜侵犯为PTC 发生CLNM的高危因素,这为cN0 PTC 患者的手术方式及术后治疗方案提供依据。由于本研究仅分析本院PTC 患者资料,可能存在抽样误差。笔者期待以后的多中心研究能证实上述观点,从而促进PTC的诊疗更加精准、规范。
