经鼻无创高频振荡通气与持续气道正压通气在早产儿呼吸窘迫综合征初始治疗中的效果比较*
2020-02-27刘颖聂川颜慧恒黄晓睿高薇薇
刘颖, 聂川, 颜慧恒, 黄晓睿, 高薇薇
广东省妇幼保健院新生儿科(广东广州 511440)
近年来,随着我国二孩政策的实施,高危产妇增加,早产的发生率较前增加。由于诊疗技术及护理水平提高,早产儿的存活率上升,但各种早产相关的并发症及后遗症也不断增多。新生儿支气管肺发育不良(bronchopulmonary dysplasia,BPD)是影响早产儿死亡及远期生存质量的重要并发症[1],而有创通气导致的呼吸机相关性肺损伤是引起BPD发病的重要原因之一[2]。为了减少呼吸机相关性肺损伤,多种无创通气模式在临床上得到广泛应用,其中经鼻持续气道正压通气(nasal continuous positive airway pressure,nCPAP)是在新生儿重症监护病房(neonatal intensive care unit,NICU)中应用时间最长、最经典的一种无创通气方式[3],但在极低出生体重儿,尤其是超低出生体重儿中,肺部疾病较重时,它难以有效改善二氧化碳潴留,33%~83%的中重度呼吸衰竭仍需有创呼吸机辅助通气[4]。近年来,一种较新的无创通气模式——无创高频振荡通气(nasal high requency oscillatory ventilation, nHFOV)逐渐应用于临床。2015年,Fischer等[5]对欧洲五国(奥地利、瑞士、德国、荷兰、瑞典)的调查发现nHFOV在NICU使用率已达17%。目前国内相关的临床研究主要是其作为拔管后的呼吸支持方式[6],作为初始治疗的相关研究仍较少,本研究将其应用于RDS早产儿的初始治疗,并与经典的nCPAP模式比较,进一步了解其临床效果,为其在临床广泛应用提供依据。
1 资料与方法
1.1 一般资料 选取2017年5—12月在本院出生并入住NICU诊断为新生儿呼吸窘迫综合征(respiratory distress syndrome,RDS)的早产儿为研究对象。入组标准:(1)胎龄28~34周;(2)符合《实用新生儿学》第4版RDS诊断标准[7]:临床上有呼吸困难相关症状,且呼吸困难进行性加重,胸部X线提示RDSⅠ~Ⅲ级;(3)征得父母同意,并签署知情同意书。排除标准:(1)需要气管插管入室的RDS;(2)多发先天畸形或复杂型先天性心脏病;(3)B族链球菌感染,败血症,气胸,肺出血;(4)需要长时间心肺复苏。最终有86例RDS早产儿纳入本研究,按照随机信封法进行随机分组,其中nHFOV组44例,nCPAP组42例。两组患儿性别、胎龄、出生体重、分娩方式、出生窒息、产前是否使用激素促胎肺成熟以及孕母围产期疾病等一般资料比较差异无统计学意义(P>0.05),见表1。本研究系前瞻性随机对照研究,并获广东省妇幼保健院伦理委员会审批(审批号 20151045)。

表1 两组患儿临床资料比较 例(%)
注:*Fisher 精确概率法
1.2 方法
1.2.1 临床资料采集 所有研究对象由随机信封法进行分组,并收集所有入组患儿的临床资料,包括:出生胎龄、出生体重、性别、分娩方式、Apgar评分、母亲孕期是否合并妊娠期糖尿病、妊娠期高血压、胎膜早破、产前是否使用激素。
1.2.2 无创通气设备及参数设定[8-9]nCPAP应用英国EME公司所生产的Infant Flow System;起始参数设定为:压力6 cmH2O(允许范围:4~8 cmH2O),吸入氧浓度(fractional inspired oxygen,FiO2)0.21~0.40。nHFOV应用瑞士ACUTRONIC医疗集团所生产的新生儿婴幼儿呼吸机(型号为FABIAN HFO),鼻塞使用的是Medin无创通气鼻塞;起始参数设定为:平均气道压(mean airway pressure,MAP)8 cmH2O(允许范围:6~12 cmH2O),频率8 Hz(允许范围:6~12 Hz),FiO20.21~0.40,振幅根据患儿胸廓振动幅度调节。目标血氧饱和度(oxygen saturation by pulse oximetry,SpO2)88%~93%。
1.2.3 肺表面活性物质(pulmonary surfactant,PS)使用 当患儿无创辅助通气失败需气管插管时,经气道给予PS 200 mg/kg(固尔苏,凯西制药,意大利)。
1.2.4 咖啡因使用 所有患儿均予以咖啡因(枸橼酸咖啡因注射液,凯西制药,意大利),首剂负荷量为20 mg/kg,维持量为5~10 mg/(kg·d)。
1.2.5 无创通气失败指征 (1)严重呼吸性酸中毒[二氧化碳分压(partial pressure of carbon dioxide,PaCO2)>60 mmHg,pH<7.20],严重呼吸暂停和心动过缓(每小时反复呼吸暂停>3次并且心率<100次/min或者只出现>1次但需要复苏囊面罩加压给氧才能恢复);(2)严重低氧血症[FiO2>0.40,氧分压(partial pressure of oxygen,PaO2)<50 mmHg];(3)严重呼吸窘迫、肺出血;(4)需要胸外心脏按压及气管插管的心肺复苏;(5)新生儿坏死性小肠结肠炎(necrotizing enterocolitis,NEC)进展期。
1.2.6 撤除无创通气指征 (1)无或极少有呼吸窘迫表现;(2)nHFOV模式的MAP<6 cmH2O或nCPAP模式的压力<4 cmH2O;(3)FiO2低于0.25即可达到目标SpO2。
1.2.7 BPD定义及分度 根据出生胎龄在生后不同时间评估BPD严重程度。如胎龄<32周,在校正胎龄36周或出院时进行评估;如胎龄≥32周,在生后56 d或出院时评估。(1)轻度:未用氧;(2)中度:FiO2<0.30;(3)重度:FiO2≥0.30或需机械通气。
1.2.8 相关定义 (1)NEC≥Ⅱ期:参照改良Bell诊断及分级标准。(2)颅内出血(intraventricular hemorrhage,IVH)≥Ⅱ度:按照Papile分度法,Ⅰ度:单纯室管膜下生发基质出血伴极少量脑室内出血;Ⅱ度:出血进入脑室内;Ⅲ度:脑室内出血伴脑室扩大;Ⅳ度:脑室扩大伴有脑室旁白质损伤或出血性梗死。
1.2.9 观察指标 主要指标:初始治疗失败率(7 d内气管插管率);次要指标:总通气时间、无创通气时间、病死率、入组后6 h血气分析PaCO2及PaO2变化,住院时间,BPD、NEC、ROP、IVH、消化道穿孔、气胸/气漏及鼻损伤发生率。
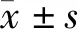
2 结果
2.1 两组初始治疗失败率、总通气时间及BPD发生率比较 nHFOV组初始治疗失败率(即7 d内气管插管率)、总通气时间及BPD发生率均明显低于nCPAP组,并且差异有统计学意义(P<0.05)。其中,nHFOV组轻度BPD发生率较nCPAP组低,差异有统计学意义(P<0.05),而两组中重度BPD发生率则差异无统计学意义 (P>0.05),见表2。
2.2 两组病死率、无创通气时间、气漏/气胸、消化道穿孔、NEC、ROP、IVH及鼻损伤发生率比较 两组患儿病死率、无创通气时间、气漏/气胸、消化道穿孔、NEC、ROP、IVH及鼻损伤发生率差异也无统计学意义(P>0.05),见表2。
2.3 两组血气分析结果比较 入组时,两组患儿血气分析PaCO2及PaO2差异无统计学意义(P>0.05),经过两种无创辅助通气治疗6 h后,两组患儿血气分析中PaCO2均有降低,nHFOV组患儿PaCO2降低更明显,差异有统计学意义(P<0.05);经过无创辅助通气治疗6 h后,两组患儿血气分析中PaO2均有升高,但组间差异无统计学意义 (P>0.05)。见表2。
3 讨论
RDS是导致入住NICU早产儿死亡的常见疾病之一,呼吸机辅助通气及PS的应用是治疗RDS的有效措施,能大大降低早产儿的病死率。但机械辅助通气容易出现气道损伤、呼吸机相关性肺炎、BPD等多种并发症。近十年来,大量的研究表明[10-11],早产儿生后尽早使用nCPAP可以有效降低气管插管率,减少有创通气时间及PS使用。同样,2016版的欧洲新生儿呼吸窘迫综合征防治指南[12]中指出,无创呼吸支持是存在呼吸问题早产儿的最佳呼吸支持方式,早期nCPAP是最常使用的无创呼吸支持方式,生后早期使用nCPAP比常规气管插管或预防性PS使用更能避免肺损伤。但是在临床工作中,我们发现,对于极低特别是超低出生体重的早产儿而言,由于自主呼吸不规律,肺部发育极不成熟等原因,nCPAP仍不能有效改善其通气情况,不能有效降低早产儿病死率及BPD发生率。因此,近年来,一种新的无创通气模式——nHFOV逐渐在临床推广。nHFOV是呼吸机通过鼻塞或鼻导管将高频率的气流直接喷入气道,持续存在的气道压可起到机械性支气管扩张作用,防止细支气管的气道闭陷,增大功能残气量,改善通气/血流比值,可迅速改善氧合及清除二氧化碳,减少无创通气失败的风险;并且高频模式可维持呼气末肺容量位于正常水平,避免了肺泡的反复启闭,可有效减少压力伤及容量伤,减少BPD等疾病的发生[13]。
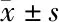
表2 两组患儿主要及次要观察指标比较
注:*Fisher精确概率法
1998年,van der Hoeven等[14]首次报道将nHFOV用于新生儿,发现nHFOV能更有效地降低动脉血PaCO2,改善酸中毒,减少再次插管的概率。2008年,Colaizy等[15]给14例RDS好转阶段的早产儿使用nHFOV治疗2 h,血PaCO2显著降低,酸中毒随之改善。Mukerji等[16]在2010年的一项回顾性研究表明,使用nHFOV治疗6 h后,早产患儿呼吸暂停减少,FiO2降低,血PaCO2降低。并且近年来,国内[17]及本院[18]也有nHFOV应用于新生儿作为拔管后无创呼吸支持或者其他无创通气失败后的替代治疗的临床研究报道,均发现nHFOV是一种新型有效的无创通气模式。Zhu等[19]2017年的一项针对极低出生体重儿的研究结果显示,nHFOV作为RDS初始治疗手段,与nCPAP比较,nHFOV治疗组7 d内需改为有创通气率更低(24.3%vs56.4%,P<0.01),但病死率、BPD发生率等无明显差异。本研究结果显示,使用nHFOV作为RDS早产儿的初始治疗,初始治疗失败率同样明显低于nCPAP组,并且观察到它能迅速改善患儿酸中毒情况,提高血PaO2,降低血PaCO2,并且清除二氧化碳能力较nCPAP更强,提示nHFOV可以作为有效的治疗早产儿RDS的初始通气方式。
以往以羊为研究对象的动物实验发现[20],nHFOV组羊能以较低FiO2维持良好的氧合和气体交换,并且肺泡组织结构和功能更完善,推断早期使用nHFOV可能有助于肺组织发育,降低BPD发生率。而本研究结果也显示,nHFOV组患儿总通气时间缩短,BPD发病率明显低于nCPAP组,提示nHFOV是一种具有肺保护作用的通气方式,与以往研究一致。但由于此次研究中初始治疗失败需要改为有创通气患儿样本量小,无法进行两组有创通气时间比较。此外,nHFOV组NEC、IVH、ROP、消化道穿孔、鼻损伤、气漏等的发生率和nCPAP组比较无明显差异,与杨玉兰等[21]的文章结果一致,由此可见,nHFOV具有良好的安全性。
综上所述,与nCPAP相比,nHFOV作为RDS的初始治疗手段,具有初始治疗失败率更低,能更有效地清除二氧化碳,总通气时间更短,BPD发生率更低等临床特点。因此,nHFOV可能是一种安全有效的新型无创通气模式。但是本研究尚有不足,纳入的样本量较小,且缺乏胎龄28周以下早产儿的相关研究数据,我们下一步将进行更大样本量涉及更小胎龄的前瞻性随机对照临床研究,以期获得更加完善的结果,为nHFOV在临床广泛推广提供依据。
