林芝地区妊娠期糖尿病孕妇维生素D含量与妊娠结局的关联研究*
2020-02-27黄郁馨李点杰潘石蕾措拥赵希田丽萍次仁旺姆强巴卓嘎朱洪磊
黄郁馨, 李点杰, 潘石蕾, 措拥, 赵希, 田丽萍, 次仁旺姆, 强巴卓嘎, 朱洪磊△
1南方医科大学珠江医院妇产科(广东广州 510282); 2林芝市妇幼保健院妇产科(西藏林芝 860000)
妊娠期糖尿病(gestational diabetes mellitus,GDM)是指妊娠前糖代谢正常,妊娠期才出现的糖尿病[1]。据统计,世界范围内GDM发生率为1%~14%,我国GDM发生率为1%~5%[2]。GDM之所以引起临床医生的重视,其核心因素在于GDM对母儿均可造成近远期不利影响,包括:羊水量异常、早产、产后出血、子痫前期、胎膜早破、巨大儿、新生儿窒息、新生儿低血糖、产后2型糖尿病、孕妇及子代的代谢综合征等[3]。GDM是一种多因素、多基因遗传性疾病,遗传因素和社会因素均与GDM发病相关,但具体发病机制尚未明确。维生素D(vitamin D,VD)是一组具有生物活性的脂溶性类固醇衍生物,VD在各种酶的作用下转化成具有生物活性的1,25(OH)2D3,与胞内特异的维生素D受体(vitamin D receptor,VDR)结合发挥活性,可维持正常角化细胞的结构和体内矿物质平衡,除经典的调节肾、肠管钙-磷代谢外,还在促进胚胎肌肉发育和成熟、免疫系统调节、抑制细胞坏死、肿瘤浸润和转移、调节细胞增殖和分化等方面起重要作用[4]。研究表明,妊娠期补钙可以降低孕妇患妊娠期高血压疾病、子痫前期和早产的风险。随着人们生活水平日益提高,孕妇孕期摄入适量的微量元素也逐渐得到大家的关注。在经济发达或相对发达地区,孕期补充微量元素已被较多孕妇接受。然而,在相对偏远地区,尤其是贫困地区,孕期微量元素的补充似乎显得举步维艰。那么,孕期VD的摄入是否与GDM发病以及妊娠结局相关呢?本研究着眼于西藏林芝地区,针对该区域孕产妇展开研究,探讨孕期VD的摄入与GDM的发生,以及妊娠结局的关联性。
1 资料与方法
1.1 一般资料 选取2015年1月1日至2017年12月31日,林芝市妇幼保健院、林芝市人民医院产检及分娩的孕妇,选取孕24~28周行OGTT筛查且确诊为GDM的孕妇共498例作为GDM组,选取同期产检非GDM孕妇共1 628例作为对照组,纳入观察的孕妇共2 126例。对2 126例孕妇全部进行外周血血清25-羟基维生素D浓度检测,并回顾性分析该2 126例孕妇的妊娠结局。记录孕妇的年龄、孕前体质指数、孕产次,所有产妇均为单胎妊娠,且无心脑血管疾病、高血压、自身免疫性疾病、恶性肿瘤,孕期无感染性疾病。
1.2 研究方法
1.2.1 GDM的筛查 由于林芝地区医疗资源匮乏,为了提升医疗资源的利用度,我们对所有孕妇孕中期(妊娠24~28周)产检时首先进行空腹血糖(fasting plasma glucose,FPG)检查,再根据 FPG 值对高危孕妇进行 OGTT检测,具体指标为:FPG>5.1 mmol/L,直接诊断为 GDM;FPG<4.4 mmol/L(80 mg/dL),可暂时不进行 OGTT 检测,FPG 在 4.4~5.1 mmol/L 之间时应通过 OGTT 检测判断是否为 GDM 患者[5]。75 g OGTT的诊断标准:空腹及服糖后1 h、2 h的血糖值分别低于5.1 mmol/L、10.0 mmol/L、8.5 mmol/L。任何一点血糖值达到或超过上述标准即诊断为GDM[1]。
1.2.2 化学发光免疫法测定外周血血清25-羟基维生素D的浓度 两组孕妇孕中期(妊娠24~28周)产检时分别抽取外周血2 mL,置于EDTA试管中,马上放置-80℃冰箱保存,送检,用化学发光法进行血清25-羟基维生素D检测,并记录数据,对数据进行分析。
1.2.3 实验结果判定 外周血血清25-羟基维生素D的浓度参考美国内分泌学会2011年临床指南:25-羟基维生素D水平<20 ng/mL为VD缺乏,20~30 ng/mL为VD不足,>30 ng/mL为VD充足水平[6]。
1.3 统计学方法 统计各组孕妇血清25-羟基维生素D含量,以及分娩孕周、新生儿结局。各组数据采用 SPSS 21.0统计软件进行统计分析,计量资料的比较采用t检验,计数资料采用2检验,以P<0.05 为差异有统计学意义。
2 结果
2.1 两组研究对象一般情况的比较
2.1.1 年龄及孕前体质指数 GDM组及对照组年龄及孕前体质指数比较差异无统计学意义(P>0.05)。见表1。
2.1.2 孕产次 GDM组中,初产妇186例,经产妇312例;对照组中,初产妇721例,经产妇907例。比较两组研究对象的孕产次,差异无统计学意义(Z=-0.872,P<0.05)。
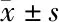
表1 两组间年龄及孕前体质指数的比较
2.2 两组外周血血清25-羟基维生素D浓度结果 GDM组外周血血清25-羟基维生素D浓度水平明显低于对照组,两组间差异有统计学意义(Z=-3.474,P<0.05)。见表2。
2.3 按血清25-羟基维生素D浓度分组分娩结局的比较 按25-羟基维生素D的不同浓度分析,GDM组(2=172.806,P=0.00)及对照组(2=458.167,P=0.00)组间分娩结局差异均有统计学意义(P<0.05)。见表3。

表2 两组间外周血血清25-羟基维生素D浓度结果 例

表3 两组分娩结局比较 例
2.4 按血清25-羟基维生素D浓度分组新生儿结局的比较 按25-羟基维生素D的不同浓度分析, GDM组(2=142.191,P=0.00)及对照组(2=395.682,P=0.00)组间新生儿结局差异均有统计学意义(P<0.05)。见表4。

表4 两组新生儿结局比较 例
3 讨论
本研究通过化学发光免疫法检测GDM组和对照组外周血25-羟基维生素D的浓度,结果表明:(1)林芝地区孕妇外周血25-羟基维生素D的浓度整体偏低,GDM组尤甚。提示孕期VD的补充可能与GDM的发病有关,且孕期适量补充VD是必需的。(2)GDM组和对照组中均可观察到,孕妇外周血25-羟基维生素D的浓度越低,发生流产、早产、甚至胎死宫内的风险越高。因此,VD的活性成分可能参与妊娠结局的调节步骤。(3)GDM组和对照组中均可观察到,孕妇外周血25-羟基维生素D的浓度越低,低出生体重儿、巨大儿的发生率增高。这可能与VD参与GDM的发病有关,且VD可能同时调节早产发生的机制。
VD的生物学功能是通过VDR介导调节靶基因转录实现的,其活性形式是1,25(OH)2D3,VDR是介导1,25(OH)2D3发挥生物效应的核内生物大分子[7]。国内现有研究表明,VDR与NF-κB p65具有相互抑制作用,VD可能通过激活VDR信号,VDR与NF-κB p65相互结合从而抑制NF-κB的转录活性,最终降低促炎细胞因子的合成和释放,对抗胎盘炎症[8]。因此,我们推测,孕期VD的缺乏可能引起胎盘及宫内的一系列炎症反应,进而导致早产的发生。
另有研究表明,妊娠期补充适量的VD,可以减少不良妊娠结局的发生[9]。VD主要来源于食物中摄取和皮肤的合成,与血浆球蛋白结合转运至肝脏,经25-羟化酶作用转化成25-羟基维生素D,其主要作用为参与调节钙磷代谢,维持血钙和血磷的平衡。此外,VD还通过与胰岛细胞的VDR结合,调节胰岛素的分泌和敏感性,从而参与糖代谢,故VD的缺乏会增加妊娠期糖尿病的发生风险[10]。
综上所述,孕期25-羟基维生素D的检测作用不可小觑,且理应将检测窗口期提早至孕早期,并在孕中期、孕晚期分别进行动态观察。尽早发现和纠正VD缺乏,特别是在偏远地区或经济相对落后地区,孕期适时适量的补充VD,可控制GDM的发生,长远来说对早产的防控以及新生儿预后也有一定的临床指导意义。
