髋关节镜手术治疗髋臼盂唇钙化沉积病*
2019-11-28钟名金欧阳侃柳海峰彭亮权朱伟民王大平
钟名金 欧阳侃 柳海峰 彭亮权 许 鉴 朱伟民 陆 伟 王大平
(深圳市第二人民医院 深圳大学第一附属医院运动医学科,深圳 518000)
钙化沉积是一种常见的病理改变,在运动系统中常累及肌腱、筋膜以及关节周围等组织结构,其病理生理机制尚不明确,可能与创伤、遗传、退变、炎症、代谢异常等因素有关[1]。临床上以肩袖钙化性肌腱炎最为常见,对于保守治疗无效者,关节镜手术具有微创、病灶清除彻底、恢复快的优势,是目前治疗钙化性肌腱炎的首选方法[2, 3]。髋关节周围组织钙化多发生于肌腱止点钙化、髋关节骨关节炎或术后异位骨化形成[4~7],髋臼盂唇钙化沉积病文献报道较少[8, 9]。2012年12月~2018年8月,我院对12例髋臼盂唇钙化沉积病患者采用关节镜手术治疗,效果满意,现报道如下。
1 临床资料与方法
1.1 一般资料
本组12例,男3例,女9例。左髋5例,右髋7例。年龄(40.1±5.7)岁(32~52岁)。均有不同程度的髋关节疼痛和活动度受限。病程(8.8±4.3)月(1~24个月)。4例有腹股沟区压痛,2例有髂前下棘压痛;前方撞击试验阳性8例,外侧撞击试验阳性4例。髋关节正位及蛙式位X线片上均可见髋臼缘密度不均的高密度影(图1)。CT显示钙化灶位于髋关节前上及前外侧(图2),钙化灶直径(7.7±3.6)mm(5.1~18.2 mm),9例钙化灶与髋臼缘有清晰界限,3例钙化灶延伸至髋臼缘。MRI T1和T2序列上钙化灶为中等信号5例,混杂的中低信号7例,周围软组织水肿,关节积液(图3)。
手术指征:髋关节疼痛或(和)活动受限,影像学检查提示髋关节钙化性病灶形成,保守治疗1~3个月无效;无髋关节手术史、骨折、股骨头坏死、严重骨关节炎史。
1.2 手术方法
全身麻醉,仰卧于牵引床上,放置会阴柱(直径>10 cm),保护会阴部,行术侧下肢牵引。C臂X线机透视,髋关节间隙8~10 mm时,穿刺针引导建立前外侧入路,置入70°关节镜,在其监视下建立前方入路,适度切开关节囊。于中央间室依次检查盂唇、髋臼关节面、股骨头软骨及圆韧带,镜下确认钙化灶位置(图4),用探钩或刨刀清理钙化物(图5),并取部分组织进行病理检查。清理病灶后行盂唇缝合术。放松牵引屈髋45°探查外周间室,若合并髋关节撞击则行Pincer或Cam成形术;软骨损伤予以射频修整。冲洗关节,缝合皮肤切口。术后第2天开始口服塞来昔布胶囊(200 mg每日2次)至术后第4周。
1.3 术后康复及随访
术后第2天在无痛范围内开始髋关节被动活动。术后3~4周可部分负重,6周后可全负重行走,并逐渐恢复髋关节全范围活动。术后3~6个月逐渐恢复正常活动、慢跑等体育运动。术后2周、1个月、3个月、6个月和12个月,以后每年来门诊复查。采用疼痛视觉模拟评分(Visual Analogue Scale,VAS)、改良髋关节Harris评分(modified Harris Hip Score,mHHS)及髋关节非骨关节炎评分(Nonarthritic Hip Score,NAHS)系统进行髋关节功能评估[10]。
2 结果
手术均顺利完成,关节镜下见滑膜充血水肿,钙化灶位于髋关节前上及前外侧(髋关节时钟位1:00~11:00之间)。10例钙化灶位于髋臼盂唇与关节囊隐窝处,2例为髋臼盂唇实质部钙化沉积。使用探钩或刨刀清理钙化灶表面见钙化灶呈灰白色粉末状或牙膏状,病理提示纤维组织增生、玻璃样变伴钙化(图6)。病灶清理后植入可吸收锚钉行盂唇缝合术,10例盂唇直接缝合,2例清理后行盂唇-部分关节囊加强缝合。镜下见7例合并髋关节撞击,其中2例Pincer型撞击,5例Cam型撞击,术中分别行Pincer或Cam成形术。术后随访(16.2±8.8)月(12~36个月)。末次随访时VAS、mHHS、NAHS均较术前明显改善(P<0.01)(表1)。无血管、神经损伤,无伤口感染、股骨头坏死、异位骨化等并发症,无需翻修、髋关节置换。
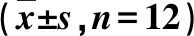
表1 手术前后观察指标比较 分
配对t检验
VAS:疼痛视觉模拟评分;mHHS:改良髋关节Harris评分;NAHS:髋关节非骨关节炎评分

图1 X线示髋关节髋臼缘处钙化灶,表现为密度不均的高密度影 图2 CT示钙化灶位于髋关节外侧,并与髋臼缘相延 图3 MRI示钙化灶为混杂中低信号,周围可见软组织水肿,关节积液 图4 关节镜下钙化灶为灰白牙膏状,位于盂唇与关节囊之间(AL-髋臼盂唇) 图5 关节镜下用刨刀彻底清理钙化灶后(AL-髋臼盂唇) 图6 病理提示纤维组织增生,玻璃样病变伴钙化(HE染色,×40)
3 讨论
软组织内钙化性沉积病好发于30~60岁的女性,临床上以肩袖钙化性肌腱炎最为常见,而钙盐沉积于髋臼盂唇的病例报道较少[9]。Perets等[10]回顾了10年共1447例髋关节镜手术,髋臼盂唇钙化沉积病18例(1.2%,18/1449),手术并随访时间超过2年11例(12髋),均为女性,年龄(39.9±5.6)岁,2例有甲状腺功能低下史。多数学者认为外伤是钙化灶形成的主要原因,一过性损伤或反复活动引起的微损伤导致局部组织细胞受损、缺血缺氧,组织细胞内代谢障碍,细胞凋亡、坏死,逐渐出现钙盐沉积[2,7,11]。Leunig等[12]提出,髋关节活动时股骨头颈部与髋臼缘反复碰撞,反复损伤,引起盂唇损伤、退变,形成钙化性骨质。本组58%(7/12)合并髋关节撞击(Pincer撞击或Cam撞击),且钙化灶均位于前上或前外侧区,进一步证实髋关节撞击可能与之有关。
钙盐沉积在关节周围组织引起无菌性炎症,导致关节疼痛和活动度受限[13]。Schmitz等[8]报道2例髋臼盂唇钙化沉积病的中年女性,均有髋关节疼痛,髋关节外展外旋时疼痛明显加重。Jackson等[9]报道16例髋臼盂唇钙化沉积病,均有腹股沟疼痛,4例(25%)有外伤史,12例(75%)为隐匿发病;7例(44%)有大腿放射性疼痛,4例(25%)有背部放射性疼痛,封闭治疗的有效率为78%(7/9),前方撞击试验阳性15例(94%),外侧撞击试验阳性9例(56%)。本组12例均有不同程度髋关节疼痛和活动度受限,但临床表现无特异性,很难与创伤性滑膜炎、髋臼盂唇撕裂、股骨头坏死等疾病相鉴别,需要结合术前X线、CT和MRI进一步明确。髋臼盂唇钙化沉积病在X线表现为髋臼旁形状不一的“模糊”高密度影[9]。CT可以更直观地显示钙化灶的部位,对于手术中的病灶定位具有指导作用,同时评估髋关节骨性解剖结构。临床上髋臼缘应力性骨折形成的髋臼小体(os acetabuli)[14],表现为边界清晰的“类三角形”,质地坚硬,密度均匀,组织学上为骨结构,在X线和CT上有时很难与盂唇钙化沉积鉴别,但髋臼小体一般不会有无菌性炎症反应,MRI上病灶周围组织不会出现水肿信号,这一点可与之相鉴别。
软组织内钙化沉积病为自愈性疾病,90%的患者经过保守治疗治愈,包括口服非甾体类抗炎药物、局部激素封闭治疗、体外冲击波治疗等。如反复疼痛保守治疗无效,应考虑手术治疗[15]。由于髋关节深在,周围肌肉组织丰富,传统的切开手术创伤大、出血多,容易发生异位骨化、感染等并发症。近年来,随着关节镜微创技术的发展,采用髋关节镜技术治疗髋关节内及周围病变取得良好的临床效果[16]。
术前三维CT检查可以辅助关节镜手术中对钙化灶准确定位。关节镜下钙化灶表面往往表现为炎性充血红肿,可以提示病灶所在位置。使用刨刀或探钩触及周围组织,可以很容易见到粉末状或牙膏状的钙化物。需要注意的是,对于盂唇实质内的钙化物,应该纵向切开盂唇实质部,在使用刨刀清理钙化灶时应尽量保留正常组织,少量钙化物残留可逐渐被吸收,不影响最终的临床疗效[13]。对于关节囊-盂唇隐窝的钙化灶,应在保留盂唇的情况下尽量多地清除病灶及周边关节囊。Schmitz等[8]在关节镜下使用刨刀清理髋臼盂唇钙化灶并处理关节内病变,术后随访4个月,疼痛完全消失,髋关节活动度恢复正常。Perets等[10]采用关节镜手术治疗11例女性(12髋),术后随访(45±19.9)月,mHSS评分由术前的64.9分提高到83.4分(P=0.003),NAHS评分由术前的35.4分提高到62.7分(P=0.021),VAS由术前的6.4分降到2.8分(P=0.016),术后无并发症和翻修手术。本组12例病灶清理后均行盂唇修补术,对于合并存在的撞击因素、软骨损伤均在术中予以相应处理,术后随访期间疼痛均明显减轻,髋关节功能评分显著提高,未出现并发症。
综上所述,髋关节镜手术治疗髋臼盂唇钙化沉积病创伤小,并发症少,恢复快,能显著缓解疼痛,改善髋关节功能,是一种安全有效的治疗方式。但本组例数少,随访短,尚待积累更多资料。
