外周血白细胞总数及其亚群比值对判断上皮性卵巢癌预后的价值
2019-04-24刘玉兰俞亚媛谭布珍
刘玉兰,俞亚媛,谭布珍
( 1.南昌大学第二附属医院妇产科,南昌330006; 2.天津医科大学总医院妇产科,天津300052)
卵巢癌是女性死亡率最高的妇科恶性肿瘤,上皮性卵巢癌( EOC) 是卵巢癌最常见的组织学类型,约占卵巢癌总数的95%[1]。EOC 发病原因不明确,但炎症是癌症的核心特征[2-3],外周血高水平中性粒细胞数及单核细胞数、低循环淋巴细胞数在EOC的起始、发展及预后结局评估中均具有重要的意义[4-5],而单核细胞/淋巴细胞比值( MLR) 、中性粒细胞/淋巴细胞比值( NLR) 、中性粒细胞×单核细胞/104比值( MNM) 被认为比上述单一指标对EOC患者预后评估有着更高的预测性,高水平的MLR、NLR、MNM 值提示EOC 患者术后无进展生存期( PFS) 短、总生存期( OS) 低[6-9]。本研究探讨白细胞总数及其亚群比值( MLR、NLR、MNM) 对判断EOC 患者预后的价值,以寻求预测EOC 患者预后的影响因素。
1 对象与方法
1.1 研究对象
选择2010 年1 月至2013 年12 月在天津医科大学总医院妇产科住院的EOC 患者108 例,均行满意肿瘤细胞减灭术,纳入患者年龄16 ~75 岁,平均( 57.01±11.02) 岁。
1.2 纳入标准
1) 初次治疗患者; 2) 术后病理类型为EOC;3) 完成以铂类为基础的化疗疗程6 个疗程;4) 初治前完善血常规检查;5) 临床资料完整、随访可靠。
1.3 排除标准
1) 合并其他肿瘤、患有严重肝肾功能损害、自身免疫性疾病、血栓及出血性疾病,2 周内有感染性疾病;2) 失访;3) 术后未按病情需要接受或提前终止化疗;4) 肿瘤细胞减灭术不满意。
1.4 随访方法
化疗全程结束后进行随访。随访方式: 通过电话、微信及门诊就诊方式,如患者死亡则终止随访。随访时间:半年内每月随访1 次,半年~1 年内每2个月随访1 次,1~2 年内每3 月随访1 次,3~5 年内每6 个月随访1 次,5 年后每年随访1 次,随访时间截至2018 年12 月。
1.5 研究方法
回顾性分析108 例EOC 患者初治前外周血常规资料,包括白细胞( WBC) 总数,中性粒细胞数、淋巴细胞数、单核细胞数,计算得出MLR、NLR 及MNM,绘制ROC 曲线,确定MLR、NLR、MNM、WBC最佳截点并将其分别分为高、低值组,分析各观察指标与PFS 和OS 的关系。
PFS:从术后第1 天至临床评估EOC 术后复发的时间。OS:从术后第1 天至死亡或者随访截止的时间。
1.6 统计学方法
采用SPSS17.0 软件分析数据。诊断价值采用ROC 曲线分析;计量资料以表示,比较采用t 检验;生存分析采用Kaplan-Meier 方法,PFS、OS 的比较采用Log-rank 单因素检验; 采用Cox 比例风险回归模型进行多因素分析。以P<0.05 为差异有统计学意义。
2 结果
2.1 患者基本资料
108 例EOC 患者术后的中位生存时间为38 个月。术后第1 年无进展生存80 例、无进展生存率为74.1%,总生存90 例、总生存率为83.3%;术后第3年无进展生存33 例、无进展生存率为30.4%,总生存67 例、总生存率为61.8%; 术后第5 年无进展生存16 例、无进展生存率为14.8%,总生存33 例、总生存率为30.5%。
2.2 MLR、NLR、MNM、WBC 值在ROC 曲线中的分析
MLR、NLR、MNM、WBC 数值ROC 曲线分析结果:最佳截点分别为0. 218、2. 36、0. 000 202 075、6.645,灵敏度分别为62. 7%、43. 4%、33. 7%、41.0%,特异度分别为60. 0%、72. 0%、88. 0%、84.0%,曲线下面积( AUC) 分别为0. 566( 95%CI:0.422 ~0. 709) 、0. 547( 95%CI: 0. 412 ~0. 683) 、0.610(95%CI:0.484~0.735) 、0.621(95%CI:0.499~0.742) ,四者AUC 均在0.5 ~0.7,提示对EOC 识别能力的准确性均较低。对四者联合诊断EOC 的效能进行ROC 分析:灵敏度为31.3%、特异度为92%,AUC 为0.636( 95%CI:0.513 ~0.759) ,四者联合诊断EOC 的AUC 值高于各单个参数ROC 曲线中的AUC 值,效能增加,准确性有所增加。见图1—2。

图1 确定MLR、NLR、MNM、WBC 值最佳截点ROC 曲线

图2 MLR、NLR、MNM、WBC 值联合诊断EOC 的ROC 曲线
2.3 MLR、NLR、MNM、WBC 高值组与低值组之间的比较
考虑MLR、NLR、MNM、WBC 值在EOC 的ROC曲线中单一观察指标或联合诊断效能分析AUC 值小于0.7,且缺少P 值,故分别以各观察指标中最佳截点值将MLR、NLR、MNM、WBC 值分别分为高、低值两组。高值组:MLR>0.218、NLR>2.36、MNM>0.000 202 075、WBC>6.645。低值组: MLR≤0. 218、NLR≤2. 36、MNM≤0. 000 202 075、WBC≤6. 645。高值组与低值组之间MLR、NLR、MNM、WBC 的比较:高值组均数均高于低值组( 均P<0.001) ,肯定了初治前各观察指标MLR、NLR、MNM、WBC 值ROC 曲线中各自截点的界定,同时还肯定了各观察指标以各自截点为界的高、低值组对于EOC 预后具有一定的预测价值。见表1。

表1 高值组与低值组之间MLR、NLR、MNM、WBC 的比较
2.4 MLR、NLR、MNM、WBC 值组间的PFS 曲线比较
以MLR、NLR、MNM、WBC 值ROC 曲线中最佳截点值为界点,行Kaplan-Meier 法描绘各自高、低值组间的PFS 曲线: MLR、NLR、WBC 高值组EOC 患者的PFS 率均低于相应低值组( P<0.05) ,MNM 高、低值组间PFS 率比较差异无统计学意义( P >0.05) 。见图3—6。
2.5 MLR、NLR、MNM、WBC 值组间的OS 曲线比较
以MLR、NLR、MNM、WBC 值ROC 曲线中最佳截点值为界点,行Kaplan-Meier 法描绘各自高、低值组间的OS 曲线:MLR、NLR、WBC 高值组EOC 患者的OS 均短于低值组( 均P<0.05) ,MNM 高、低值组间OS 比较差异无统计学意义( P>0.05) ,见图7—10。
2.6 影响PFS、OS 的单因素分析
MLR、NLR、WBC 高值组EOC 患者的PFS 低于低值组( P<0.05) 、OS 短于低值组( P<0.05) ,MNM高、低值组间PFS、OS 比较差异均无统计学意义。见图3—10、表2。

图3 MLR 高、低值组PFS 曲线

图4 NLR 高、低值组PFS 曲线

图5 MNM 高、低值组PFS 曲线
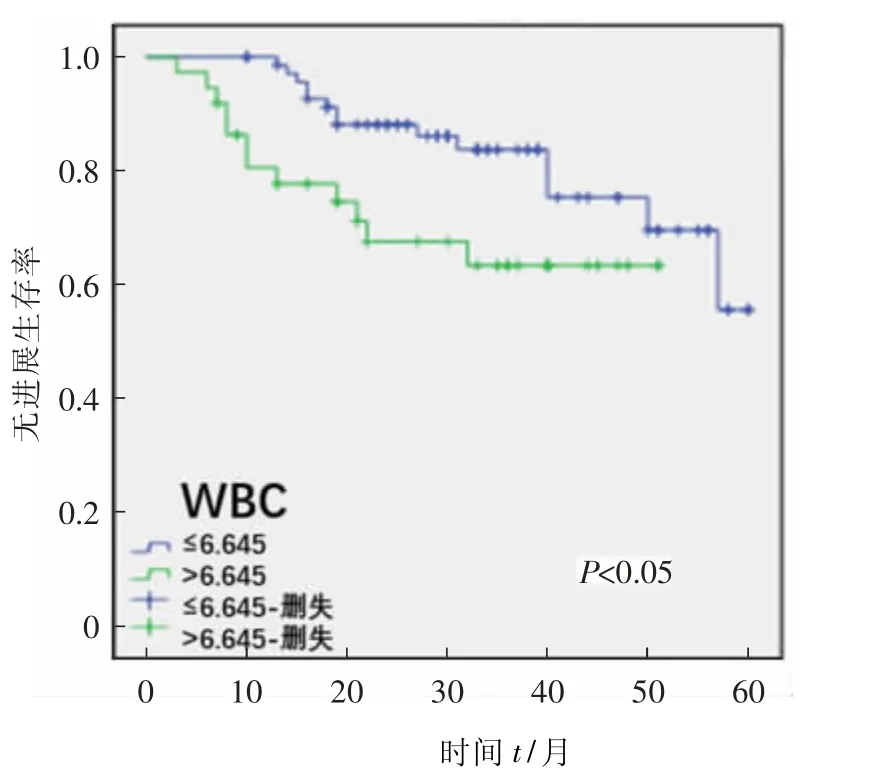
图6 WBC 高、低值组PFS 曲线

图7 MLR 高、低值组患者OS 曲线

图8 NLR 高、低值组患者OS 曲线
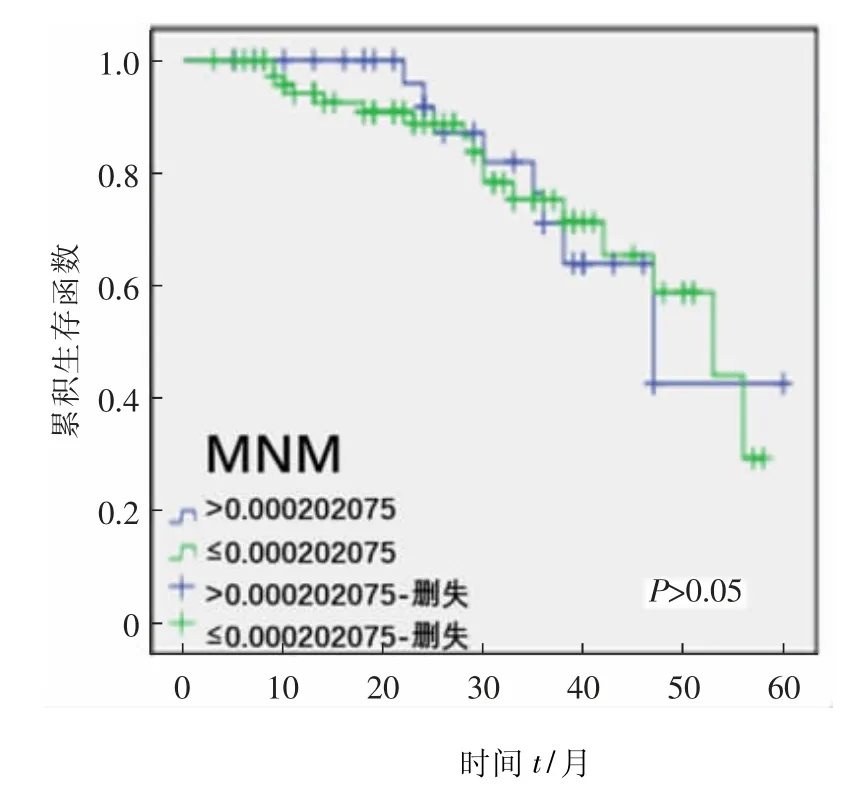
图9 MNM 高、低值组患者OS 曲线

图10 WBC 高、低值组患者OS 曲线
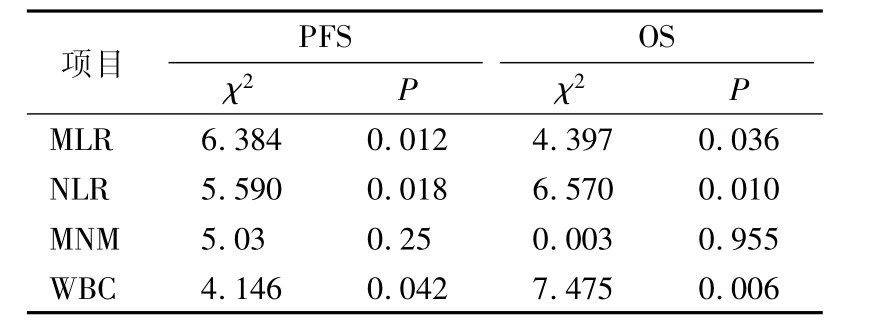
表2 MLR、NLR、MNM、WBC 高值组与低值组EOC 患者术后PFS、OS 比较
2.7 影响PFS、OS 的多因素分析
MLR 高值与EOC 患者术后PFS 低、OS 短密切相关( P<0.05) ,NLR 高值与EOC 患者术后PFS 低相关( P <0. 05) ,WBC 高值与EOC 患者术后PFS低、OS 短关系不密切( P>0.05) 。见表3。

表3 影响EOC 患者PFS、OS 的多因素Cox 回归分析
3 讨论
炎症和肿瘤作为人体两大基本病理生理变化,存在着密切的联系[10]。慢性炎症与恶性肿瘤之间存在双向影响[3],肿瘤细胞产生IL-6、IL-10、粒系集落刺激因子等多种因素刺激白细胞总数增多[11],其亚群中中性粒细胞数及单核细胞数升高、淋巴细胞数相对减少,且各亚群在白细胞总数中所占比出现改变,致炎症加重[12],肿瘤坏死因子( TNF-α) 等炎症因子分泌增多促进恶性肿瘤进展[13],形成恶性循环。
3.1 WBC 值对判断EOC 预后的价值分析
唐英等[14]研究发现高WBC 值与EOC 患者OS短相关( P = 0. 012) 。本文结果表明: WBC 值在ROC 曲线中的截点为6.645。AUC 为0.621,灵敏度为41. 0%,特异度为84. 0%。单因素分析PFS:P=0. 042、OS: P = 0. 006。多因素分析PFS: P =0.070、OS:P=0.276。说明初治前WBC 值对EOC患者术后PFS、OS 均具有一定的预测价值。
3.2 MLR 值对判断EOC 预后的价值分析
KIM 等[15-16]研究发现高MLR 值与EOC 患者PFS 低、OS 短均无相关性,即P>0.05,而刘云等[17]在研究影响EOC 预后的因素分析中发现淋巴结转移等因素均与MLR 高值存在相关性( P<0.05) 。唐英等[14]研究中MLR 截点: 0. 26,AUC: 0.849,敏感度:77.0%,特异度:82.7%,OS 单因素、多因素分析均P<0.001,即高MLR 值与EOC 患者OS 短相关,XIANG 等[18]研究结果MLR 截点:0.23,低MLR 组EOC 患者较高MLR 组EOC 患者有着更长的OS( P=0.037) 。本研究中MLR 截点: 0. 218,敏感度为62.7%,特异度为60.0%,AUC 为0.566,单因素分析PFS:P=0.012、OS:P=0.036,多因素分析PFS:P=0.045、OS:P=0.019,支持MLR 值对EOC 患者术后PFS、OS 均有较强的预测价值,高水平MLR 值提示炎性反应向着促肿瘤方向发展、可预测EOC 患者的预后较差。
3.3 NLR 值对判断EOC 预后的价值分析
ZHOU 等[9]研究表明高水平的NLR 值预示EOC 患者较差的PFS( P=0.022) 和较低的OS( P=0.001) ,而RAUNGKAEWMANEE 等[19]则发现NLR值水平高低与EOC 患者的OS 或PFS 均无相关性,即P>0.05。而本研究中NLR 截点为2.36,AUC 为0.547,灵敏度为43. 4%,特异度为72.0%,单因素分析PFS: P= 0. 018、OS: P = 0. 010,多因素分析PFS:P=0.016、OS: P=0.686,即高NLR 值与EOC患者PFS 低相关。BADORA RYBICKA 等[20]研究高水平NLR 值与EOC 预后多因素分析结果与本文结果一致,表明NLR 值对EOC 患者术后PFS 预测价值高于OS 的预测价值。
3.4 MNM 值对判断EOC 预后的价值分析
近年来,MNM 值与恶性肿瘤预后关系受到研究者关注,PAIK 等[7]比较MNM、NLR 值在预测EOC预后的价值,多因素分析NLR 值的HR 1.068、95%CI( 1. 033 ~1. 105) ,MNM 值的HR 1.067、95%CI( 1.038~1.097) ,认为两者对EOC 患者预后具有同等的预测价值( P<0.001) 。本研究MNM 值最佳截点为0.000 202 075,AUC 为0.610,MNM 值在影响EOC 预后的单因素分析PFS: P=0. 25、OS: P=0.955,差异无统计学意义,提示MNM 值与EOC 患者的PFS、OS 关系不密切,与PAIK 等[7]研究结果不同,MNM 值对EOC 预后预测的价值仍需进一步研究。
综上所述,术前外周血WBC 总数及其亚群比值( MLR、NLR、MNM) 对EOC 的预后均有不同程度的预测价值,但MLR 值较NLR 值更明显地影响本组EOC 患者的PFS、OS,值得关注。
