剖宫产与阴道分娩对前次剖宫产再次妊娠产妇的应激及炎性状态分析
2017-11-08琚晓敏郭金风
琚晓敏 郭金风
河南省郑州市妇幼保健院(450000)
剖宫产与阴道分娩对前次剖宫产再次妊娠产妇的应激及炎性状态分析
琚晓敏 郭金风
河南省郑州市妇幼保健院(450000)
目的:评价剖宫产与阴道分娩对疤痕子宫再次妊娠产妇围产期应激和炎性反应的影响。方法:连续选择2015年01月-2016年12月入本院诊断为疤痕子宫再次妊娠产妇共120例,其中剖宫产与阴道分娩各60例。分别于产前、产后12h、24h和48h,采用放射免疫法检测外周静脉血应激反应指标皮质醇(Cor)、去甲肾上腺素(NE)和β-内啡肽(β-EP)水平,ELISA法检测炎症反应指标C-反应蛋白(CRP)、白细胞介素-6(IL-6)和肿瘤坏死因子-α(TNF-α)水平,比较两组产后并发症发生情况。结果:两组产后各应激反应指标均升高至12h时达到峰值,然后回落(P<0.05),不同时间点两组应激反应指标水平比较无差异(P>0.05)。两组产后各炎症反应指标均升高至24h时达到峰值,然后回落(P<0.05),不同时间点两组的炎症反应指标水平比较无差异(P>0.05)。两组孕妇产后并发症发生率比较无差异(P>0.05)。结论:疤痕子宫再次妊娠产妇可根据瘢痕愈合情况选择分娩方式,采用阴道分娩并未增加围产期应激和炎性反应。
剖宫产;阴道分娩;疤痕子宫;应激反应;炎症因子;产后并发症
剖宫产是疤痕子宫再次妊娠的最佳适应症,对降低子宫破裂、产后出血的发生具有重要临床意义[1]。随着早期产程监测技术的发展,对疤痕子宫恢复良好的再妊娠产妇阴道试产成功率可达75%~85%[2]。充分评估疤痕子宫恢复情况,选择合适分娩方式,对降低剖宫产率、改善围生期结局具有重要意义[3]。有研究[4]通过对比剖宫产与阴道分娩对疤痕子宫再次妊娠产妇围产期应激和炎性反应的影响发现,阴道分娩可明显降低产后不同时间产妇的应激和炎性反应。基于此,本研究对疤痕子宫再次妊娠产妇采用两种不同分娩方式者围产期应激和炎性反应以及产后并发症进行分析探讨。
1 对象与方法
1.1对象资料
连续选择2015年1月-2016年12月入院诊断为疤痕子宫再次妊娠产妇,均为第二次分娩,单活胎,初次分娩均为子宫下段横切口剖宫产,术后无感染,恢复良好。根据疤痕子宫愈合情况确定再次分娩方式。疤痕子宫愈合情况根据B超检查:子宫下段厚度>3.5mm、子宫回声连续性好,提示疤痕愈合良好;胎儿体重<3.5kg 非巨大儿,双顶径<9.3mm,腹围和宫高和<140mm,提示有阴道试产指征。试产过程如果出现产程延长、羊水污染、胎儿宫内缺氧及子宫破裂等应立即终止试产,改行剖宫产。该研究取得产妇知情同意权。
1.2检测方法
由同一手术和助产团队完成两种不同分娩方式。分别于产前、产后12h、24h和48h,采用放射免疫法(试剂购自江苏碧云天科技有限公司)检测外周静脉血应激反应指标皮质醇(Cor)、去甲肾上腺素(NE)和β-内啡肽(β-EP)水平,ELISA法(试剂购自北京中杉金桥生物有限公司)检测炎症反应指标C-反应蛋白(CRP)、白细胞介素-6(IL-6)和肿瘤坏死因子-α(TNF-α)水平,比较两组产后孕妇并发症发生率。
1.3统计学方法
采用SPSS20.0软件进行统计分析。计量资料以均数±标准差表示,组间比较采用独立样本t检验,不同时间点数据比较采用整体重复测量的方差分析;计数资料以例数或(%)表示,组间比较用χ2检验。P<0.05认为差异有统计学意义。
2 结果
2.1两组产妇一般情况比较
剖宫产组60例,产妇年龄30.2±4.5(26~35)岁,距前次剖宫产时间35.6±7.7月,孕38.5±2.3周,体质量指数23.5±1.8kg/m2。阴道分娩组60例,产妇年龄31.3±4.8(24~36)岁,距前次剖宫产时间37.8±7.5月,孕38.3±2.5周,体质量指数23.6±2.1kg/m2。两组基线资料比较无差异(P<0.05),具有可比性。
2.2两组产妇产后应激反应指标比较
两组产后各应激反应指标均升高,12h达到峰值后回落(P<0.05);不同时间点的应激反应指标水平比较两组无差异(P>0.05)。见图1。
2.3两组产妇产后炎症反应指标比较
两组产后各炎症反应指标升高,24h时达到峰值后回落(P<0.05);不同时间点的炎症反应指标水平比较两组无差异(P>0.05)。见图2。
2.4中转剖宫产情况
60例剖宫产组均行剖宫产,60例阴道产组中转剖宫产3例(5%),1例因胎儿偏大而产程延长,1例羊水污染和1例胎儿宫内缺氧,无孕妇或胎儿死亡。
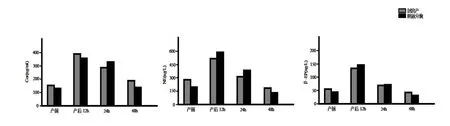
图1 两组不同时间点应激反应指标水平比较

图2 两组不同时间点炎症反应指标水平比较
2.5两组产妇产后并发症发生情况比较
两组产后孕妇并发症发生率比较无差异(P>0.05)。见表1。

表1 两组产妇产后并发症发生情况比较[例(%)]
3 讨论
目前关于疤痕子宫再次妊娠如何选择最佳分娩方式仍无统一认识,多根据术者经验、产妇和胎儿发育状态及产妇意愿等综合考虑,缺乏客观指标。超声是评价胎儿发育和产妇子宫情况的重要检查手段,但是围产期孕妇的应激和炎症反应可能也是影响分娩方式和妊娠结局的重要因素[5]。本次研究观察发现,剖宫产或阴道分娩产后12h时应激反应达到高峰、24h时炎症反应达高峰,然后逐渐回落,但不同时间点两种分娩方式的孕妇应激和炎症反应程度未见差异。提示,疤痕子宫再次妊娠产妇选择合适分娩方式均较安全。这与应海燕研究[4]结果不同,可能与纳入受试对象的基础状况和观察指标不同有关。
既往研究主要分析疤痕子宫再次妊娠采用不同分娩方式对临床结局的影响,较少分析其可能内在影响机制。Cor、NE和β-EP均是机体应激反应的重要指标,灵敏度高。无论是剖宫产还是阴道分娩均是一种创伤应激反应源,可刺激产妇下丘脑-垂体-肾上腺轴异常兴奋,分泌大量Cor、NE和β-EP,调节机体应激反应,参与能量代谢、体温调节等生理过程[6]。本次研究观察,应激反应指标出现的高峰位于产后12h,与产后并发症出现高峰时间一致,提示应激反应在产后并发症中发挥重要作用。应激反应一方面提高产妇分娩动力,同时也降低产妇的免疫力,是产褥感染、产后出血的重要原因[7]。同时,产妇应激反应持续高峰,也是产后焦虑和抑郁高发的重要危险因素[8]。
炎症反应伴随分娩整个过程,CRP是机体反映炎症水平的极敏感指标,在炎症早期可快速升高,其升高程度及持续时间往往与疾病严重程度及临床预后密切相关[9]。IL-6是促发炎症级联反应的关键分子,是其他多种炎症细胞的趋化介质,是其他炎症因子的前炎症因子。TNF-α是机体参与核转录调控的炎症因子,细胞外信号激活TNF-活性,进而转导至胞核,介导多条信号转导途径,影响下游效应靶基因转录和靶蛋白的翻译过程,发挥相应细胞学作用[10]。本研究观察,产妇炎症反应的高峰位于产后24h,推迟于应激反应峰值。应激反应与炎症反应的关系有待于进一步研究。
本研究结果提示,疤痕子宫再次妊娠选择阴道分娩产妇,与剖宫产产妇比较并未增加对机体应激和炎症反应的影响,以及产后并发症的发生。认为疤痕子宫再次妊娠产妇如果疤痕子宫愈合情况良好,采用阴道分娩也较安全,对围产期应激和炎性反应的影响与剖宫产相当。
[1] 金敏丽.140例剖宫产后疤痕子宫再次妊娠分娩方式的临床分析[J].中华全科医学,2014,12(10):1614-1616.
[2] 徐惠,王东梅.疤痕子宫对再次妊娠分娩方式影响的探讨[J].检验医学与临床,2012,9(4):508-509.
[3] 钟秀娟.剖宫产术后瘢痕子宫再次妊娠分娩方式的分析[J].深圳中西医结合杂志,2015,25(18):115-116.
[4] 应海燕,徐平.不同分娩方式在瘢痕子宫再次妊娠产妇炎性状态与应激状态的影响比较[J].河北医学,2016,22(10):1687-1689.
[5] 邓超,吴畏.右美托咪定对全麻剖宫产患者血流动力学及应激反应的影响[J].四川医学,2015,36(2):191-194.
[6] 陈克芳,蒙莉萍,华少萍.剖宫产产妇围术期炎性应激及血流变的变化观察[J].河北医学,2014,20(9):1455-1457.
[7] 邹学红.围手术期胎儿宫内缺氧对剖宫产术后母体氧化应激损伤的影响[J].海南医学院学报,2017,23(3):394-396,400.
[8] 方娜.分娩方式对产后抑郁的影响[J].中国药物与临床,2014,14(3):366-367.
[9] 季东平,马云清,张宇朋.妊娠晚期炎症反应与产后抑郁症发生风险的前瞻性研究[J].中国妇幼保健,2015,30(13):2003-2004.
[10] 徐又先,陈广莉,明芳,等.氧化应激与炎症反应在原因不明早期流产中的作用及关系[J].广西医科大学学报,2013,30(2):230-232.
Analysisofthestressandinflammatorystateofpregnantwomenwithscarreduteruswhenexperiencedcesareansectionorvaginaldelivery
JU Xiaomin, GUO Jinfeng
ZhengzhouCityMaternalandChildHealthCare,Henan, 45000
Objective: To evaluate the stress and inflammatory state of pregnant women with scarred uterus when experienced cesarean section or vaginal delivery. Methods: From January 2015 to December 2016, 120 pregnant women with scarred uterus in Zhengzhou City Maternal and Child Health Care were divided into cesarean section group and vaginal delivery group (60 women in each group). The levels of cortisol (COR), norepinephrine (NE), β-endorphin (β-EP), C-ractive protein(CRP), interleukin-6(IL-6) and tumor necrosis factor-alpha (TNF-α) were measured at 12 h, 24 h and 48 h after delivery. The Cor, NE and β-EP were measured by radioimmunoassay, and the CRP, IL-6 and TNF-α were measured by ELISA. The postpartum complications were compared between the two groups. Results: The value of postpartum stress response indicators of women in both groups increased, and peak value appeared at postpartum 12 h, and then the value dropped (P< 0.05). The value of postpartum inflammation factors of women in both groups also increased, and peak value appeared at postpartum 24 h, and then the value dropped (P< 0.05).There was no significant differences in value of stress response indicators or inflammatory factors at different time points between the two groups (P> 0.05). There was no significant difference in the incidence of postpartum complications between the two groups (P> 0.05). Conclusion: Pregnant women with scarred uterus should choose cesarean section or vaginal delivery according to the situation of scar healing. Vaginal delivery does not increase perinatal stress and inflammatory response.
Cesarean section; Vaginal delivery; Scar uterus; Stress response; Inflammatory factor; Postpartum complications
10.3969/j.issn.1004-8189.2017.07.010
2017-03-23
2017-05-16
[责任编辑:董 琳]
