7例垂体促甲状腺激素分泌瘤的临床特征
2021-06-30徐桦敏张会娟秦贵军栗夏莲刘艳霞
徐桦敏,张会娟,秦贵军,栗夏莲,刘艳霞
(郑州大学第一附属医院 内分泌科,河南 郑州 450000)
垂体促甲状腺激素(thyrotropin-secreting hormone,TSH)分泌瘤是一种罕见的垂体糖蛋白分泌瘤,占垂体瘤的1.0%~2.8%[1],好发于40~50岁人群,男女发病率相当。垂体TSH分泌瘤发病机制尚不明确,临床特征为血清游离三碘甲状腺原氨酸(free triiodothyronine,FT3)和/或血清游离甲状腺素(free thyroxin,FT4)水平升高,TSH水平不被抑制并伴有不同程度的甲状腺毒症及甲状腺肿,常被误诊为原发性甲状腺功能亢进。该病起病隐匿,进展缓慢,多数表现为垂体大腺瘤,侵袭周围组织,产生占位效应,如视力障碍及头痛等。早期确诊对该病的治疗和预后有重要意义。本研究对7例垂体TSH分泌瘤患者的临床资料进行回顾性分析,以加强临床工作者对该疾病的认识。
1 研究对象与方法
1.1 研究对象回顾性分析2016年7月至2020年8月就诊于郑州大学第一附属医院的7例垂体TSH分泌瘤患者的临床资料。目前,垂体TSH分泌瘤尚无统一诊断标准,结合既往文献[2-3],制定以下诊断标准:(1)临床表现为甲亢症状;(2)血清FT3和/或FT4水平升高,TSH水平升高或正常;(3)影像学检查显示垂体占位;(4)切除垂体肿瘤后FT3、FT4、TSH水平均下降;(5)TSH肿瘤免疫组化染色阳性;(6)奥曲肽抑制试验阳性;(7)鞍区奥曲肽扫描阳性。其中(1)~(5)为诊断必备条件,(6)~(7)为诊断辅助条件。
1.2 方法
1.2.1搜集患者的一般资料 包括就诊年龄、病程、就诊原因和误诊史等。
1.2.2实验室检查 采用电化学发光法测定FT3(参考值:3.28~6.47 pmol·L-1)、FT4(参考值:7.90~18.4 pmol·L-1)、TSH(参考值:0.56~5.91 mIU·L-1)、抗甲状腺过氧化物酶抗体(thyroid peroxidase antibody,TPOAb)(参考值:0~34 IU·mL-1)、抗甲状腺球蛋白抗体(thyroglobulin antibody,TGAb)(参考值:0~115 IU·mL-1)、促甲状腺素受体抗体(thyrotropin receptor antibody,TRAb)(参考值:0~1.75 IU·L-1)、促甲状腺受体刺激抗体(thyroid stimulating antibody,TsAb )(参考值:<0.55 IU·L-1)、促肾上腺皮质激素(adrenocorticotropic hormone,ACTH )(参考值:7.06~61.10 μg·L-1)、黄体生成素(luteinizing hormone,LH)(参考值:女,卵泡期2.39~6.60 IU·L-1,黄体期0.90~9.33 IU·L-1;男0~8.60 IU·L-1)、促卵泡刺激素(follicle stimulating hormone,FSH)(参考值:女,卵泡期3.03~8.08 IU·L-1,黄体期1.38~5.47 IU·L-1;男,1.50~12.40 IU·L-1)、泌乳素(prolactin,PRL)(参考值:女,5.18~26.53 μg·L-1;男,4.02~15.20 μg·L-1)、孕酮(progesterone,P)(参考值:女,卵泡期<0.10~0.30 μg·L-1,黄体期1.20~15.90 nμg·L-1;男<0.05~0.15 μg·L-1)、雌二醇(estrogen,E2)(参考值:女,卵泡期21.00~251.00 μg·L-1,黄体期21.00~312.00 ng·L-1;男,11.3~43.2 ng·L-1)、睾酮(testosterone,T)(参考值:女,0.11~0.57 μg·L-1,男2.49~8.36 μg·L-1。)、性激素结合球蛋白(sex hormone binding globulin,SHBG)(参考值:18~114 nmol·L-1)、生长激素(growth hormone,GH)(参考值:0.06~5.00 μg·L-1)。
1.2.3影像学检查 通过鞍区磁共振成像(magnetic resonance imaging,MRI)平扫加增强检查,描述垂体瘤大小、形状、位置及向周围组织侵袭情况。通过鞍区CT薄层扫描,评估鞍区骨质变化。通过甲状腺超声检查评估甲状腺大小、体积、回声及血流情况。
1.2.4奥曲肽抑制试验 患者于试验当天8:00、16:00和 20:00接受奥曲肽0.1 mg皮下注射,注射前及第1次注射后2、4、6、8、24 h分别采血测定血清TSH水平。

2 结果
2.1 患者的临床资料7例垂体TSH分泌瘤患者,男3例,女4例,中位年龄30.0岁,病程0.5 a。1例表现为月经紊乱,但不伴泌乳、多毛、痤疮;6例表现为不同程度的甲状腺毒症,如心悸、体重下降、多食易饥、手抖,其中1例伴眼球突出、右眼视野缺损,不伴视力障碍。1例曾被误诊为多囊卵巢综合征,3例在确诊前被诊断为原发性甲亢并接受错误治疗。6例接受2次甲状腺手术。见表1。

表1 垂体TSH分泌瘤患者的临床资料
2.2 实验室检查结果
2.2.1甲状腺功能及相关抗体 4例FT3和/或FT4水平升高伴TSH水平不被抑制,其中1例TPOAB和TGAB水平明显升高,2例FT3、FT4水平升高伴TSH水平正常,1例 FT3、FT4水平正常伴TSH水平升高(接受2次甲状腺手术)。见表2。
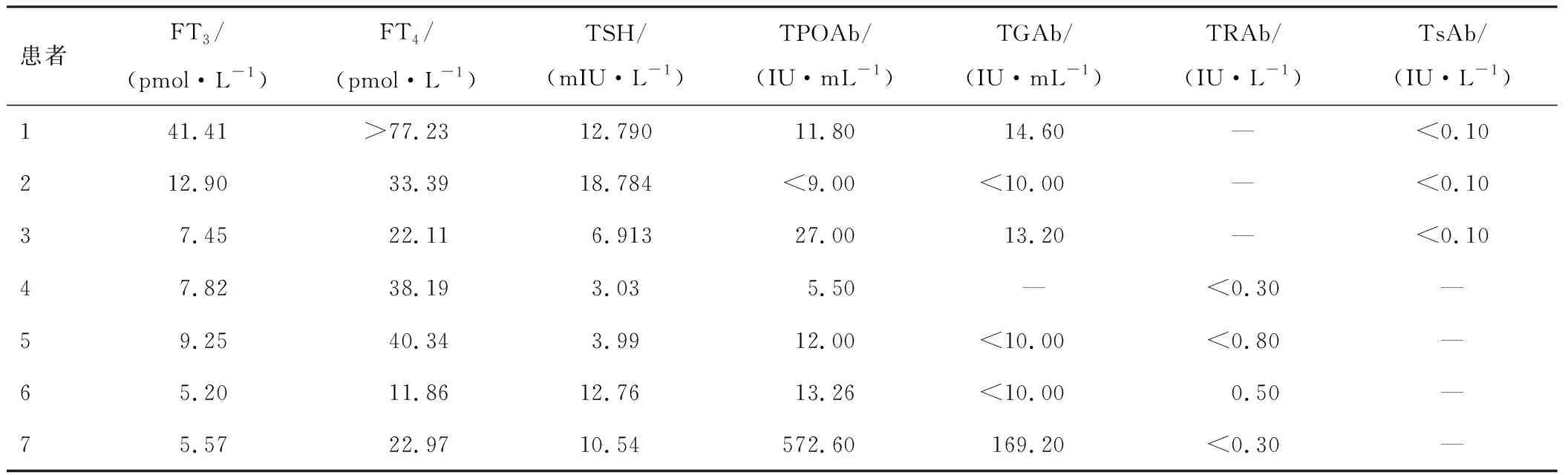
表2 垂体TSH分泌瘤患者的甲状腺功能及相关抗体水平
2.2.2垂体TSH分泌瘤患者的性激素、性激素结核球蛋白及垂体相关激素 1例PRL水平稍高,1例T水平升高。1例LH和FSH水平均高于正常,但T正常,未查SHBG和游离睾酮。SHBG升高3例。见表3。
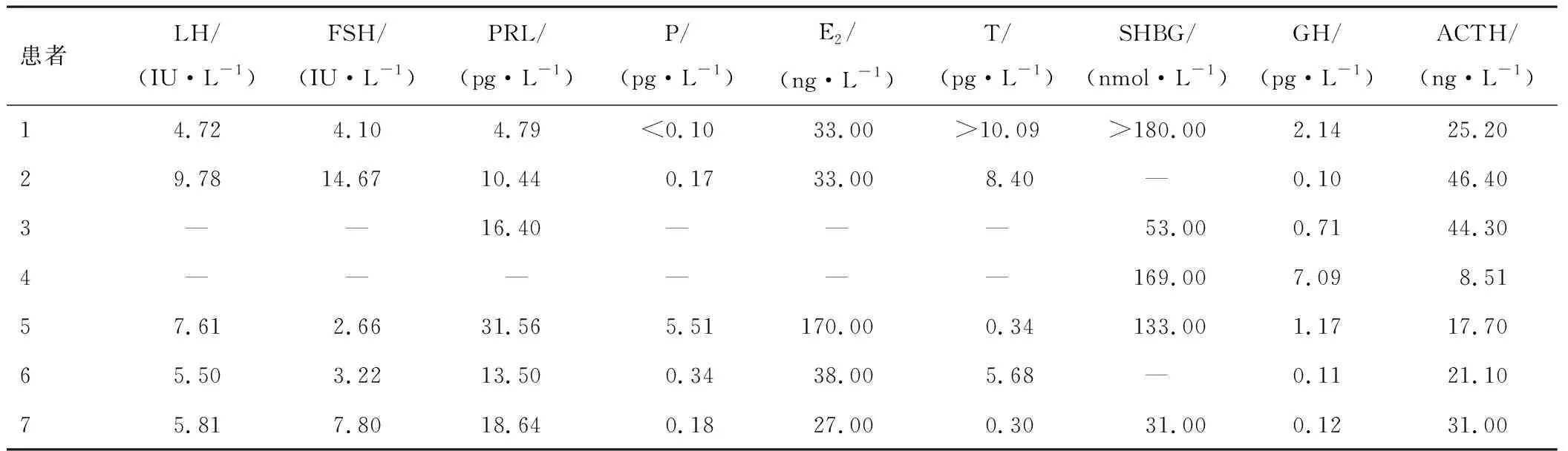
表3 垂体TSH分泌瘤患者的性激素、性激素结核球蛋白及垂体相关激素水平
2.3 影像学检查垂体MRI提示1例微腺瘤,6例大腺瘤,中位直径为17.0 mm。其中例1病变累及蝶窦、斜坡及双侧筛窦。CT提示病变周围骨质破坏,例6显示视交叉神经受压,且CT提示肿瘤邻近骨质稍变薄。3例甲状腺彩超示甲状腺轻中度肿大。见表4。
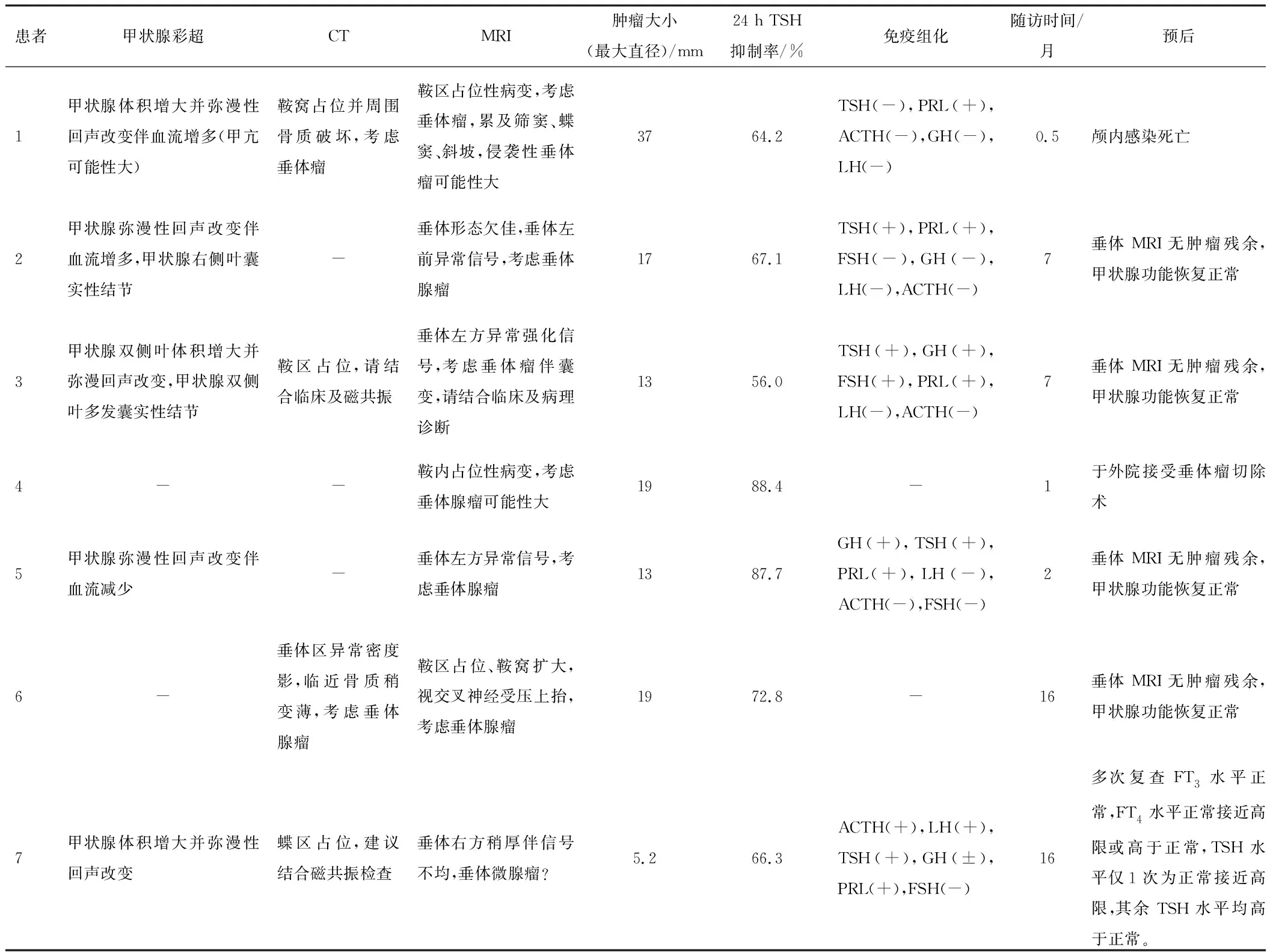
表4 TSH瘤患者的影像学检查、肿瘤大小、24 h TSH抑制率、免疫组化以及随访、预后
2.4 奥曲肽抑制试验24 h TSH中位抑制率为67.1%。见表4。
2.5 病理检查结果6例在郑州大学第一附属医院接受经蝶窦垂体腺瘤切除术,术后病理均提示垂体腺瘤。1例术后未行垂体相关激素免疫组化检查。1例免疫组化染色TSH(-),3例TSH(+),1例TSH(+),这5例免疫组化染色PRL均阳性,有2例GH(+),1例GH(±)。见表4。
2.6 治疗和预后本研究中,4例患者术前接受奥曲肽微球针治疗,FT3、FT4、TSH水平均明显降低,但只有1例患者肿瘤体积缩小。1例于外院接受垂体瘤切除术外,6例确诊垂体TSH分泌瘤后均于郑州大学第一附属医院接受经蝶窦垂体腺瘤切除术。术后3~16 d检测血清甲状腺激素水平,2例FT4水平无明显变化,3例TSH水平正常,3例TSH水平低于正常范围下限。1例术后半月因颅内感染死亡,随访2~16个月后,5例MRI结果显示无肿瘤残余,4例甲状腺功能恢复正常。1例手术前后闭经,术前曾在外院诊断为多囊卵巢综合征,但在郑州大学第一附属医院查胰岛素释放试验、性激素六项、子宫附件彩超后,排除多囊卵巢综合征。
3 讨论
垂体TSH分泌瘤主要表现为甲状腺毒症和甲状腺肿,极易被误诊为原发性甲亢,如果接受抗甲状腺、放射碘或手术治疗,不仅不能有效控制病情,反而会刺激肿瘤加速生长,引发严重后果。本研究中有3例被误诊为原发性甲亢,例3、4接受抗甲状腺药物治疗后效果不佳,垂体MRI提示垂体瘤。例6曾因眼球突出、易饥多食、手抖,伴心悸、乏力、怕热、大便次数增加,实验室检查FT3、FT4水平偏高,TSH水平不详(未见检查结果单),被误诊为甲亢长达10 a,期间接受抗甲状腺药物治疗及两次甲状腺手术,但效果均不佳,垂体MRI提示垂体瘤伴视交叉神经受压上抬。此外,TSH瘤还需和甲减、单纯性甲状腺肿、垂体型甲状腺激素抵抗综合征、Pendred综合征相鉴别。血浆结合蛋白异常、甲状腺激素自身抗体增多、方法学假象以及妊娠、精神性疾病或药物等也可引起甲状腺激素水平异常。因此,在临床诊断过程中需全面了解患者病史,必要时可多次、不同实验室重复测定甲状腺功能,亦或行垂体功能试验及相关基因检测进行鉴别诊断。
垂体TSH分泌瘤中20%~25%为混合瘤,主要为TSH/GH或TSH/PRL混合瘤[4],患者临床表现为肢端肥大、溢乳、闭经等[5-6]。有报道指出,垂体瘤免疫组化染色显示其他垂体激素阳性并不一定表明体内相关激素高分泌[7],可能与手术标本中混杂有正常垂体组织有关。本文中例3和例5 GH染色阳性,但基础GH水平都不高,且均未出现肢端肥大表现。接受垂体瘤免疫组化检查的5例患者,PRL染色均阳性,仅例5血PRL稍高于正常值,但患者既无溢乳亦无月经紊乱。仅例7出现月经紊乱,但患者血PRL水平正常且无溢乳。此外,分别有研究报道43例和90例TSH瘤中均有3例TSH免疫组化染色为阴性,但后者经蛋白酶处理后,TSH免疫组化染色又变成阳性,推测可能与检测TSH的抗体反应不灵敏或其他因素有关[8-9]。本研究有1例患者肿瘤组织免疫组化染色TSH为阴性。因此,垂体TSH混合瘤的诊断需结合临床表现、免疫组化染色及相关激素水平进行综合判断。
垂体TSH分泌瘤患者的血清学特点是甲状腺激素水平升高的同时伴TSH水平不被抑制。分别有研究报道30%和58%的垂体TSH分泌瘤患者血清TSH处于正常水平,可能与TSH生物活性增加有关[8,10]。本研究中2例TSH水平正常,1例甲状腺激素水平在正常范围内,可能与患者接受2次甲状腺部分切除术,导致合成甲状腺激素的甲状腺细胞太少有关。此外,垂体TSH分泌瘤甲状腺自身抗体如TRAb、TPOAb、TGAb通常为阴性,本研究中1例患者体内TPOAb、TGAb水平明显升高,提示TSH瘤可能与桥本甲状腺炎共存,这可能可以解释此患者血清FT3水平正常,但FT4和TSH水平升高且无明显甲状腺毒症。
垂体TSH分泌瘤细胞表面表达生长抑素受体,因而生长抑素试验可用于协助诊断垂体TSH分泌瘤。但国内外各医院使用的生长抑素类似物类型和/或方案并不统一,因此,目前关于生长抑素抑制试验的结果判定尚缺乏统一的标准。国内有研究报道了24例TSH瘤患者奥曲肽抑制试验结果,其24 h TSH抑制率26.2%~94.9%,中位抑制率71.8%[11]。本研究中7例接受奥曲肽抑制试验,24 h TSH抑制率56.0%~88.4%,中位抑制率67.1%。
欧洲甲状腺协会指南推荐手术切除垂体TSH分泌瘤作为一线治疗方法[4]。手术可以使高达80%的TSH瘤患者的甲状腺功能恢复正常[11]。本研究中6例接受手术治疗的患者,4例甲状腺功能恢复正常。此外,有研究报道,生长抑素类似物能使约95%的垂体TSH分泌瘤患者甲状腺功能恢复正常,50%的患者肿瘤体积缩小[10]。本研究中4例患者术前接受奥曲肽微球针治疗,FT3、FT4、TSH水平均明显降低,但只有1例患者影像学结果提示肿瘤体积缩小,可能与其用药时间较短或垂体TSH分泌瘤细胞膜上表达的生长抑素受体种类和/或数量不同有关。此外,多巴胺受体激动剂在治疗垂体TSH分泌瘤方面具有异质性,对TSH/PRL混合瘤患者效果较好。本研究中1例患者应用溴隐亭5月余,症状无好转。
综上所述,垂体TSH分泌瘤多为大腺瘤,部分患者接受甲状腺手术治疗后腺瘤增大,提示此病在临床上极易被误诊。对于血清甲状腺激素水平升高,TSH水平不低于正常的患者,医生考虑垂体TSH分泌瘤的可能。垂体MRI平扫加增强、奥曲肽抑制试验亦可协助诊断。经蝶鞍区占位切除术为本病首选治疗方案,大多可获良好效果,术后应长期密切随访。
