结直肠颗粒型侧向发育型肿瘤癌变为黏膜下浸润癌的危险因素分析
2023-01-07陈志华郑秀芳王齐全谭露露
陈志华, 郑秀芳, 韩 东, 王齐全, 谭露露
(1. 中南大学湘雅医学院附属海口医院 消化内科, 海南 海口, 570208;2. 海南省人民医院 肿瘤放疗科, 海南 海口, 570311)
结直肠侧向发育型肿瘤(LST)是一类直径≥10 mm的扁平腺瘤性息肉样病变,其贴近结肠黏膜表面呈侧向生长,占结直肠癌癌前病变的1%~6%[1-2]。结直肠LST形态学特征、生长方式特殊,癌变率高,可在3年内发展为晚期结直肠癌[3-4]。按照表面形态的不同,LST可分为颗粒型LST(LST-G)与非颗粒型LST,其中LST-G的癌变率为16%~50%(黏膜下浸润癌占1%~7%)[5-6]。内镜黏膜下剥离术(ESD)具有创伤小、并发症少、病灶切除完整、可保持消化道结构等优势,已被广泛用于临床微创切除消化道早期癌[7]。ESD术前准确判断LST有无癌变及其浸润深度等有利于选用适宜的手术方案,若临床医师在肠镜检查过程中能根据病变部位、病变大小等临床特征评估LST-G是否癌变为黏膜下浸润癌,可更好地为LST-G的诊治提供帮助。本研究回顾性分析320例结直肠LST-G患者的临床资料,探讨LST-G癌变为黏膜下浸润癌的危险因素,以期提高临床医师对LST-G的认识,为LST-G的精准治疗提供参考依据。
1 对象与方法
1.1 研究对象
回顾性选择2016年1月—2020年12月中南大学湘雅医学院附属海口医院消化内科收治的320例结直肠LST-G患者作为研究对象。纳入标准: 行ESD治疗的结直肠LST-G患者; 符合ESD适应证者; 抬举征阳性者; 病变直径≥20 mm者。排除标准: 非颗粒型LST、混合型LST患者; 多发LST-G(肿瘤数量≥2个)患者; 家族性息肉病患者; 炎症性肠病患者; 既往有结直肠癌手术史者; 凝血功能异常者; 其他类型癌症患者; 术后局部复发行二次手术及非整片切除者; 临床病理资料不完整者。
1.2 资料收集
收集所有患者性别、年龄、身高、体质量、吸烟史、饮酒史、肠癌家族史等临床资料。计算体质量指数(BMI), BMI=体质量(kg)/身高(m)2。有吸烟史定义为过去平均每日吸卷烟1支以上,连续超过1年。有饮酒史定义为过去平均每日饮酒50 g以上,连续超过1年。
1.3 手术方法
患者ESD术前接受血常规、凝血功能、肝肾功能等检查,结果无异常后口服复方聚乙二醇电解质散(恒康正清)及西甲硅油清洁肠道,注射10 mg丁溴东莨菪碱预防肠道痉挛。患者接受全身麻醉,取侧卧位或仰卧位。治疗前行靛胭脂染色,明确结直肠LST-G病变边界,进镜至病变位点; 距病变边界约5 mm处用Dual刀进行点标记后,黏膜下注射含亚甲蓝、盐酸玻璃酸钠、巴曲亭的混合液直至病变隆起; 用Dual刀在标记点外侧5 mm处切开病变周边黏膜,暴露黏膜下层后,沿标记点外侧将病变周边一圈黏膜完整切开; 用Dual刀或IT刀剥离黏膜下层,待病变完整剥离后随镜取出,送病理学检查。若病理结果为黏膜下浸润癌,患者ESD术后需追加外科手术治疗,随访12~40个月未见复发。LST-G病变及表面结节(最大结节)的直径通过活检钳测量得出。病变部位根据肠腔形态特征结合肠镜拉直后病变至肛门外缘的距离进行判断,分为右半结肠、左半结肠和直肠。病理标本由中南大学湘雅医学院附属海口医院病理科2位副主任医师或主任医师复查核实并做出病理诊断。
1.4 统计学分析
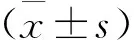
2 结 果
2.1 一般资料比较
320例结直肠LST-G患者中,男179例,女141例; 年龄50~80岁,平均(65.89±12.07)岁; BMI为(20.15~33.25) kg/m2, 平均(27.42±3.59) kg/m2; 有肠癌家族史者13例,有吸烟史者211例,有饮酒史者180例。根据术后病理结果,将320例患者分为黏膜下浸润癌发生组36例和黏膜下浸润癌未发生组284例。黏膜下浸润癌发生组有肠癌家族史者占比高于黏膜下浸润癌未发生组,差异有统计学意义(P<0.001)。2组患者性别、年龄、BMI、吸烟史、饮酒史比较,差异无统计学意义(P>0.05)。见表1。

表1 2组患者一般资料比较
2.2 病变特征比较
黏膜下浸润癌发生组的病变直径、最大结节直径大于黏膜下浸润癌未发生组,病变部位为直肠者占比高于黏膜下浸润癌未发生组,差异有统计学意义(P<0.001)。见表2。

表2 2组患者病变特征比较
2.3 LST-G癌变为黏膜下浸润癌的多因素Logistic回归分析
将差异有统计学意义的因素(肠癌家族史、病变直径、最大结节直径、病变部位)纳入多因素Logistic回归分析,结果显示,肠癌家族史、病变直径、最大结节直径、病变位于直肠均为患者LST-G癌变为黏膜下浸润癌的影响因素(P<0.05), 见表3。

表3 LST-G癌变为黏膜下浸润癌的多因素Logistic回归分析
2.4 病变直径、最大结节直径联合病变位于直肠LST-G癌变为黏膜下浸润癌的诊断效能
绘制病变直径、最大结节直径联合病变位于直肠诊断LST-G癌变为黏膜下浸润癌的ROC曲线,结果显示,病变直径预测LST-G癌变为黏膜下浸润癌的最佳截断值为38.25 mm, 最大结节直径预测LST-G癌变为黏膜下浸润癌的最佳截断值为14.33 mm。病变直径、最大结节直径、病变位于直肠联合诊断LST-G癌变为黏膜下浸润癌的AUC为0.891(95%CI: 0.814~0.932), 敏感度为89.82%, 特异度为75.37%, 阳性预测值为83.49%, 阴性预测值为84.27%, 约登指数为0.649, 显著优于病变直径联合病变位于直肠、最大结节直径联合病变位于直肠的诊断效能(Z=2.678,P=0.007;Z=3.188,P=0.001)。见表4、图1。

表4 病变直径、最大结节直径联合病变位于直肠对LST-G癌变为黏膜下浸润癌的诊断效能

图1 病变直径、最大结节直径联合病变位于直肠诊断LST-G癌变为黏膜下浸润癌的ROC曲线
3 讨 论
结肠腺瘤-腺癌途径和de-novo途径均为结直肠癌的癌变途径[8], 有报道[9]称结直肠LST比结直肠息肉恶变率高、进展快,可在短时间内成为进展期癌。LST-G是LST的常见类型,本研究共纳入320例结直肠LST-G患者,其黏膜下浸润癌发生率为11.25%(36/320), 高于既往研究[5-6]结果,这或许与纳入患者临床资料差异有关。目前,对于病变直径≥20 mm的LST-G,临床多采用ESD治疗。放大内镜和虚拟染色内镜等成像技术可有效提示黏膜下浸润的形态学特征,但其准确性与操作者的学习曲线以及可变性密切相关。为提升判断准确性,医师可选择高度可疑恶性区域进行黏膜活组织检查,但活检取材深度有限,有漏诊黏膜下浸润癌的可能,且活检可造成组织纤维化,增加手术难度[10]。若医师能根据临床资料、病变特征等评判LST-G是否癌变为黏膜下浸润癌,可为LST-G的诊治提供帮助。
病变直径与病变恶性潜质密切相关,病变直径越大的LST, 发生癌变(黏膜下浸润癌)和淋巴结受累的风险越高。亢倩玉等[11]指出,病变直径≥25 mm的LST癌变为黏膜下浸润癌的概率显著高于病变直径<25 mm的LST, 且病变直径≥25 mm是LST癌变为黏膜下浸润癌的危险因素。另有研究[12]指出,相较于病变直径<40 mm的LST-G, 病变直径≥40 mm的LST-G更易癌变为黏膜下浸润癌。本研究发现,黏膜下浸润癌发生组的平均病变直径为(41.02±10.55) mm, 显著大于黏膜下浸润癌未发生组,且多因素Logistic回归分析显示病变直径是LST-G癌变为黏膜下浸润癌的影响因素。由此提示,病变直径越大, LST-G癌变为黏膜下浸润癌的风险越高。本研究还发现,黏膜下浸润癌发生组有肠癌家族史者占比显著高于黏膜下浸润癌未发生组。因此,对于既往存在肠癌家族史的LST-G患者,医师进行ESD术前评估时更应警惕黏膜下浸润癌的癌变风险,为其选择合理的手术方式。
日本学者[5]提出一种基于最大结节直径的新LST-G亚型分类法,其将LST-G分为1型(最大结节直径<5 mm)、2型(最大结节直径 5~10 mm)和3型(最大结节直径>10 mm), 且发现3型LST-G癌变为黏膜下浸润癌的概率显著高于1型和2型。本研究发现,黏膜下浸润癌发生组最大结节直径为(15.24±3.41) mm, 显著大于黏膜下浸润癌未发生组,且多因素Logistic回归分析显示最大结节直径为LST-G癌变为黏膜下浸润癌的影响因素,这或许是因为肿瘤的发生通常是从病变中最大结节里的细胞开始向外浸润[13]。LST-G好发部位存在地区差异,国外研究[14-15]称LST-G好发于近端结肠,而国内研究[16]称LST-G好发于远端结肠,主要分布于直肠。本研究发现,黏膜下浸润癌发生组病变部位为直肠者占比显著高于黏膜下浸润癌未发生组,且病变部位为直肠是LST-G癌变为黏膜下浸润癌的危险因素,与既往研究[17]结论一致,这可能是因为直肠管腔大、水分足、血供丰富等, LST-G生长速度较结肠更快,恶变风险更高。
ESD术前,准确判断LST-G有无癌变(黏膜下浸润癌)风险至关重要。本研究ROC曲线及Delong非参数检验结果显示,病变直径预测LST-G癌变为黏膜下浸润癌的最佳截断值为38.25 mm, 最大结节直径预测LST-G癌变为黏膜下浸润癌的最佳截断值为14.33 mm。病变直径、最大结节直径、病变位于直肠三者联合对LST-G癌变为黏膜下浸润癌的诊断效能显著优于前两者分别联合病变位于直肠的诊断效能。由此提示,根据病变直径、最大结节直径、病变是否位于直肠可有效预测LST-G癌变为黏膜下浸润癌的风险,从而指导LST-G的精准治疗。
综上所述,有肠癌家族史、病变直径≥38.25 mm、最大结节直径≥14.33 mm、病变位于直肠均为LST-G癌变为黏膜下浸润癌的危险因素,且病变直径、最大结节直径联合病变位于直肠对LST-G癌变为黏膜下浸润癌的诊断效能最佳。但本研究为单中心、小样本、回顾性研究,未来还需进一步开展多中心、大样本、前瞻性临床病理研究加以验证。
