超声多参数判断甲状腺微小乳头状癌颈部淋巴结转移的相关性研究
2022-11-30白连杰王欣平刘慧临李元春黄春鑫
杨 帆,白连杰,常 坤,王欣平,王 璐,马 鹤,李 璐,刘慧临,李元春,王 影,黄春鑫
(1齐齐哈尔医学院临床病理诊断中心 黑龙江 齐齐哈尔 161006)
(2齐齐哈尔医学院附属第二医院超声科 黑龙江 齐齐哈尔 161006)
(3齐齐哈尔市富裕县人民医院超声科 黑龙江 齐齐哈尔 161006)
(4齐齐哈尔医学院附属第三医院神经内科 黑龙江 齐齐哈尔 161006)
(5齐齐哈尔医学院附属第二医院普外科 黑龙江 齐齐哈尔 161006)
甲状腺微小乳头状癌(papillary thyroid microcarcinoma,PTMC)是一种特殊类型的甲状腺乳头状癌,其直径≤1.0 cm。本病起病隐匿,早期症状不明显,恶性程度一般低于其他脏器的恶性肿瘤,大多预后良好,但部分肿瘤侵袭性较强,在发病早期即可发生颈部淋巴结转移(cervical lymph node metastasis,CLNM)[1]。研究显示[2],即使PTMC肿瘤直径小于1 mm,也可能存在淋巴结转移,这与肿瘤侵袭性增加有关。CLNM是PTMC最常见的转移方式,也是预后不良的重要因素,这需要临床早期明确诊断,给予针对性治疗。而明确CLNM发生与否及转移程度是决定PTMC是否手术和手术范围的重要因素,临床需要了解淋巴结转移规律以及颈部淋巴结转移的相关危险因素,借助影像学检查加以明确[3]。彩色多普勒超声能通过多参数显示PTMC病灶的形态、回声、血流、与周围组织关系等特征,明确PTMC病灶特点,为临床判断有无CLNM提供预测。本研究进一步分析超声多参数判断PTMC患者CLNM的相关性,现报道如下。
1 资料与方法
1.1 一般资料
回顾性分析2014年1月—2017年12月在齐齐哈尔医学院临床病理诊断中心治疗的379例PTMC患者的临床资料,其中男101例;女278例;年龄18~71岁,平均年龄(38.9±10.3)岁;经病理证实颈部淋巴结转移189例,淋巴结转移率达49.9%,其中,中央区淋巴转移率60.3%(114/189),中央区合并颈侧区淋巴结转移率39.7%(75/189)。
纳入标准:①符合《甲状腺微小乳头状癌诊断与治疗中国专家共识(2016版)》[4]中PTMC诊断标准;② 肿瘤最大直径≤1.0 cm;③如为多发,则肿瘤最大直径总和≤1.0 cm;④均行择期甲状腺癌根治性手术,均进行了颈部6区淋巴清扫,经术后病理提示发生CLNM有189例,未发生CLNM有190例;⑤超声影像学资料完整,图像质量高;⑥检查主要由两位具有多年工作经验的主治医师进行;⑦患者及家属知情并签署知情同意书。排除标准:①经病理证实的良性肿瘤内存在≤1.0 cm的PTMC癌灶;②PTMC合并其他类型恶性肿瘤;③复发PTMC;④并存其他恶性肿瘤尤其是发生于头颈部的恶性肿瘤。
1.2 方法
超声检查:所有患者均在术前行彩色多普勒超声检查,用Philips Q5 IU22多普勒超声仪,探头频率为(5~12)MHz,患者取仰卧位,尽量后伸头颈,用探头在甲状腺部位横切及纵切扫查,定位病灶,记录其大小、边界、纵横比、回声、内部钙化等参数,再切换至彩色多普勒模式,测定血流情况。
1.3 观察指标
①分析患者的一般资料,包括性别、年龄、桥本背景、合并结节性甲状腺肿,PTMC解剖特征,包括解剖学位置(左侧叶、右侧叶、峡部)、与包膜关系(向包膜外突起、接触包膜、靠近包膜、中心)等;②分析各超声参数,包括肿瘤总直径、数目(单发、多发)、侧别(单侧、双侧)、形态(规则、不规则)、纵横比(>1、=1,<1)、边界(清、不清)、是否存在声晕、肿瘤内部回声水平(极低、低、等、高、混合回声)、后方回声(衰减、增强、无改变)、钙化大小及分布、肿瘤内部及周边血流;③ 对有意义的单因素进行多因素Logistic回归分析,明确超声多参数与PTMC患者CLNM的相关性。
1.4 统计学方法
采用SPSS 21.0统计软件进行数据分析,计量资料以均数±标准差(± s)表示,采用t检验;计数资料以频数(n)、百分率(%)表示,采用χ2检验,P<0.05则差异有统计学意义。
2 结果
2.1 两组一般资料、PTMC解剖特征与PTMC患者CLNM相关性分析
两组患者年龄、性别、桥本背景、合并结节性甲状腺肿、肿瘤位置、与包膜关系等相比均无显著差异(P>0.05),而两组侧别比例存在显著差异(P<0.05),见表1。

表1 两组一般资料、PTMC解剖特征与PTMC患者CLNM相关性分析[n(%)]

表1 (续)
2.2 两组超声参数与PTMC患者CLNM相关性分析
观察组的肿瘤病灶数目、形态、边界、钙化灶、肿瘤直径等超声特征与对照组存在显著差异(P<0.05),但两组纵横比、声晕、回声、后方回声、血流等超声特征检出情况无显著差异(P>0.05),见表2。

表2 (续)
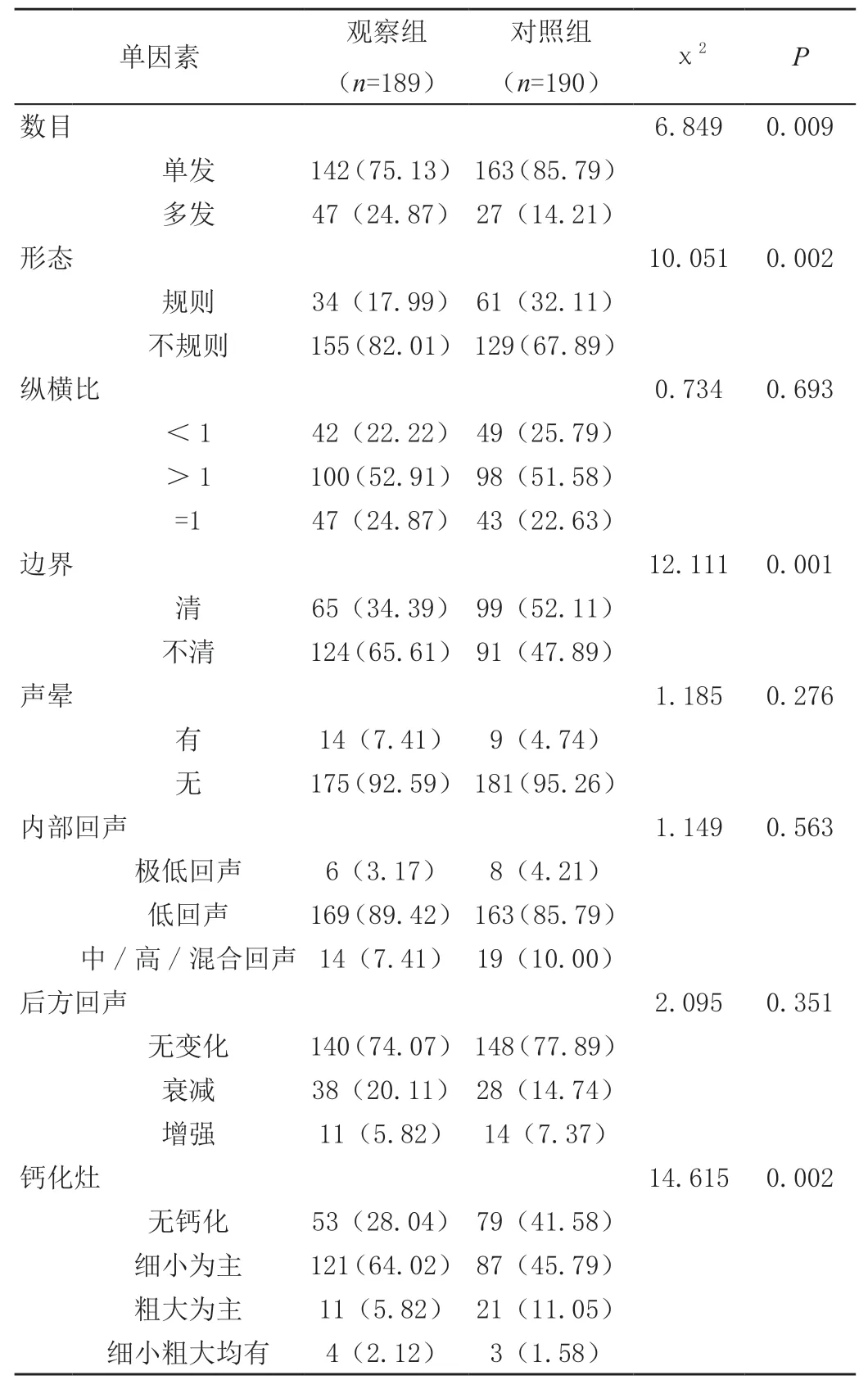
表2 两组超声参数与PTMC患者CLNM相关性分析[n(%)]
2.3 PTMC患者CLNM的多因素Logistic回归分析
多因素Logistic回归分析显示,肿瘤直径>7 mm、双侧病灶、边界不清是PTMC患者CLNM的独立危险因素(P<0.05),见表3。

表3 PTMC患者CLNM的多因素Logistic回归分析
3 讨论
临床统计显示[5],甲状腺乳头状癌(papillary thyroid carcinoma,PTC)约占所有甲状腺癌的90%,而PTMC在PTC的新发病例中约占38.2%。大部分PTMC起病隐匿,早期无明显症状,但随着超声新技术不断应用,PTMC的临床早期诊断率不断提高。
目前,临床对PTMC尚无统一管理方案,主要分歧在于PTMC患者术后的最大获益和甲状腺手术切除的范围、需不需要行淋巴结清除及清除区域[6]。虽然大部分PTMC患者预后良好,但是并不是均处于隐匿不发病状态,大部分晚期的PTC均由PTMC渐大而形成。而且一定数量的PTMC可同时伴有其他高侵袭性组织学亚型,甚至初期就伴有局部浸润或颈部淋巴结及远处淋巴结转移[7]。因此,早期明确PTMC有无CLNM,综合评估肿瘤的组织学特性、超声图像特征,对临床合理制定手术及后续治疗方案、改善预后至关重要。
超声诊断能够反映PTMC病灶特征,并检查周围淋巴结情况,明确有无转移。本研究中,379例PTMC患者发生CLNM的有189例;PTMC患者CLNM单因素分析显示,病灶侧别、数目、形态、边界、钙化灶、直径等超声特征是主要的单因素(P<0.05)。提示双侧发病、病灶多发、形态不规则、边界不清、内部细小钙化灶、肿瘤直接>7 mm的PTMC病灶更容易发生CLNM。临床应警惕存在这些超声特征的病灶,一旦发现相关征象,应逐一排查可疑淋巴结,并对可疑淋巴结行超声引导下细胞学穿刺活检,为临床手术淋巴结清扫范围提供病理上的支持[8]。多因素Logistic回归分析显示,肿瘤直径>7 mm、双侧病灶、边界不清是PTMC患者CLNM的独立危险因素(P<0.05)。肿瘤边界不清提示肿瘤侵袭性强,呈浸润性生长,往往恶性程度较高[9]。而肿瘤直径越大,也提示转移的风险越高。理论上双侧发病可以是多灶性病变也可能为腺体内转移所致,若为转移灶,通常意味着肿瘤增殖、转移活跃,更容易发生淋巴结转移[10]。
综上所述,超声多参数与PTMC患者CLNM有一定关联,临床应警惕肿瘤直径>7 mm、双侧病灶、边界不清三项高危因素,早期明确有无CLNM,为临床制定合理手术方案提供可靠依据。
