间歇性低压低氧对睡眠障碍的干预作用
2022-10-09范红艳魏雪苗崔晓丽骆晓峰赵东海
范红艳,任 旷,魏雪苗,徐 斌,崔晓丽,骆晓峰,李 英,赵东海
(吉林医药学院,吉林 吉林 132013)
睡眠是维持机体正常生命活动的本能需求,与记忆关系密切[1]。随着社会的发展,社会竞争压力及智能手机使人们入睡时间延后、睡眠时间缩短成为常态,睡眠障碍的发病率也随之增高。睡眠障碍包括失眠、入睡困难、早醒、睡眠剥夺等所致的睡眠时间缩短、日间嗜睡、不安腿综合征等,会引发记忆力减退、注意力降低、情绪消沉,甚至出现焦虑、不安、抑郁等严重心理障碍等负面影响[2]。研究发现失眠患者的作息规律性可能与失眠患者的入睡呈正相关,而光照射节律的稳定性可能与失眠患者的睡眠维持有正相关[3]。常用治疗失眠的药物由于中枢抑制、依赖性等副作用临床应用受到限制,因此本研究探讨间歇性低压低氧(intermittent hypobaric hypoxia,IHH)对睡眠障碍患者的影响,旨在发现安全有效的睡眠障碍防治方法。
1 对象和方法
1.1 研究对象及干预措施
自2017年10月始使用睡眠监测仪来筛选睡眠障碍患者。研究对象纳入标准:以入睡时间>30 min、睡眠时间<6 h、早醒或每晚觉醒次数超过2次为遴选标准,存在至少一种以上症状且每周出现3次以上者可纳入本次研究。①年龄≥18岁;②以失眠为主诉,并符合《中国失眠障碍诊断与治疗指南》中失眠症的诊断标准[2];③失眠持续时间≥1个月;④匹兹堡睡眠质量指数量表(Pittsburgh sleep quality index,PSQI)评分≥7分;⑤患者知情同意。排除标准:①其他原因导致睡眠障碍者,包括睡眠呼吸障碍、不安腿综合征、药物和精神活性物质导致的睡眠障碍;②合并严重肝、肾功能损害,及其他系统严重并发症者;③正在规范服用抗精神病及抗抑郁药物,酒精和药物依赖者;④妊娠或哺乳期妇女;⑤患者或家属拒绝参与本次实验者。
本研究通过吉林医药学院医学伦理委员会批准(No.2017-LW023)后实施,共招募睡眠障碍患者60例(男性19人,女性41人;30岁以上37人,30岁以下23人;睡眠障碍类型包括睡眠时间短28人,入睡困难20人,觉醒3人,助眠药9人)。在向研究对象介绍减压舱的工作原理与体验流程后,研究对象均签署了知情同意书,完成15 d试验。本研究采用减压舱模拟IHH条件。研究对象每天(恒定时间)入舱50 min,舱内模拟地面上升到海拔1500 m,停留5 min,再下降至地面,共5次。上升到海拔1500 m和下降到地面各用2.5 min(上升/下降的速度600 m/min),连续15 d。共2个减压舱,每个舱内容纳6人,每次10人,每天试验分6批完成。研究对象均于治疗前和治疗后7 d、15 d取不抗凝静脉血2 mL,静置30 min后3000 r/min离心10 min,血清-80 ℃冰箱冻存备用。
1.2 研究方法
研究对象均使用睡眠监测仪记录治疗前、治疗后15 d入睡时间、睡眠持续时间及夜间深睡眠、中睡眠、浅睡眠及清醒时间。
采用PSQI评估研究对象睡眠质量,研究对象均在专业培训的心理咨询师指导下于治疗前、治疗后完成评价。
采用抑郁自评量表(Self-Rating Depression Scale,SDS)评估研究对象抑郁水平,研究对象均于治疗前、治疗后完成评价。
采用焦虑自评量表(Self-Rating Anxiety Scale,SAS)评估研究对象焦虑水平,研究对象均治疗前、治疗后完成评价。
取血清,采用ELISA法检测血清中皮质醇、褪黑素、低氧诱导因子1α(hypoxia-inducible factor-1α,HIF-1α)水平。
1.3 统计学处理
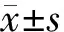
2 结 果
2.1 IHH干预对睡眠障碍患者睡眠及睡眠时相的影响
IHH干预15 d后,睡眠障碍患者日间心慌、疲惫、头痛、肌肉酸痛感明显减轻,且部分患者自觉日间头脑清醒,疲劳缓解,效率更高,9名服用助眠药患者中5人停药,3人用药剂量减半。实验过程中使用睡眠检测仪记录每日入睡时间、睡眠持续时间及相应的睡眠比例等指标,与治疗前比较,IHH干预治疗15 d后入睡时间明显缩短,睡眠持续时间明显延长,夜间深睡眠、中睡眠及浅睡眠时间均明显增加,清醒时间减少,均具有显著性差异(P<0.01),结果见表1。

表 1 IHH干预对睡眠障碍患者睡眠及睡眠时相的影响
2.2 IHH对睡眠障碍患者的睡眠质量与焦虑、抑郁情况的影响
睡眠障碍患者经过IHH干预15 d后的平均PSQI总分、SDS总分、SAS总分均较治疗前明显下降,差异均存在明显统计学意义(P<0.01),说明睡眠质量改善,抑郁症状减轻,焦虑倾向也减轻,结果见表2。
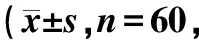
表 2 IHH对睡眠障碍患者的睡眠质量与焦虑、抑郁情况的影响分)
2.3 IHH对血清中皮质醇、褪黑素、HIF-1α水平的影响
结果显示,与治疗前比较,IHH干预治疗15 d后血清中皮质醇降低(P<0.05),但治疗7 d后与治疗前比较无统计学差异,治疗15 d后血清中皮质醇水平与治疗7 d后比较无统计学性差异。与治疗前比较,IHH干预治疗7 d、15 d后血清中褪黑素升高(P<0.05),但是治疗15 d后血清中褪黑素水平与治疗7 d后比较无统计学性差异(P>0.05),可见IHH治疗7 d后血清褪黑素水平明显增高,并达到相对稳定水平。与治疗前比较,IHH治疗7 d、15 d后血清中HIF-1α水平升高(P<0.05或P<0.01);与治疗7 d比较,治疗15 d后血清中HIF-1α水平升高(P<0.05);HIF-1α在IHH干预7~15 d明显增高,且呈渐进性增高,见表3。

表 3 IHH对血清中皮质醇、褪黑素、HIF-1α水平的影响
3 讨 论
IHH是指间断性的模拟高海拔的低压低氧,在两次低压低氧之间恢复常压常氧。早在20世纪30年代就提出了“低氧训练”的概念,目前已将IHH应用于运动员的训练及高原适应[4],并发现其对心脑血管疾病[5]、支气管哮喘、糖尿病[6]等疾病有作用。低压低氧预处理(360 Torr,2 h/次,1次/3 d)对应激性抑郁具有明显预防作用,与抗抑郁剂阿普替林同样有效[7]。
高原环境下低压缺氧诱发的中枢神经系统临床症状受氧分压和暴露时间等的影响;在海拔>4000 m可能会出现头痛、头晕、失眠,记忆能力下降,重者引起意识障碍、脑水肿、休克症状[8]。在长期低氧刺激条件下高原人会患上慢性高山病,出现红细胞增多症、低氧血症、胸痛、心衰等;登山者在急速登上3000 m以上出现头昏、头疼、失眠、无力则会引起急性高山病。研究发现,IHH处理后可降低创伤性脑损伤大鼠海马神经元死亡,消除创伤性脑损伤后的学习记忆损害和焦虑抑郁样行为[9]。本研究团队观察到IHH干预的高脂血症患者睡眠有改善,故推断适度的IHH可能改善中枢神经系统的功能。本研究采用IHH干预15 d观察对睡眠障碍患者睡眠的影响,结果发现研究对象在治疗后PSQI总分降低,且IHH干预15 d明显缩短入睡时间,延长睡眠持续时间,减少清醒时间,日间心慌、疲惫等症状明显减轻,使用助眠药患者可停药或药量减半,提示IHH干预15 d改善患者的睡眠质量。
睡眠障碍导致明显的焦虑、抑郁情绪,对下丘脑活性产生影响,尤其是与应激相关的下丘脑-垂体-肾上腺轴[10]。肾上腺皮质分泌皮质醇,与应激关系密切[11],松果体分泌的褪黑素与光照周期、睡眠生物节律性一致。睡眠障碍、昼夜生活节律失调如时差反应等均存在褪黑素分泌量异常现象。褪黑素血清水平的变化是反应机体对于睡眠-觉醒昼夜节律调节作用的重要标准。Lemoine等[12]通过对170例55岁以上原发性失眠患者补充外源性褪黑素(2 mg缓释型)3周,可使体内褪黑素水平维持在正常状态,调整正常睡眠节律,加深睡眠,提高睡眠质量。研究发现[13],褪黑素可作用于下丘脑,明显减少促肾上腺皮质激素释放激素的分泌,负调下丘脑-垂体-肾上腺轴,降低应激时血皮质醇浓度,从而改善睡眠。本研究发现,IHH治疗15 d SDS总分、SAS总分均降低,且皮质醇水平降低,IHH治疗7 d可增加血清褪黑素水平,并持续至15 d达到相对稳定。可见IHH干预使患者睡眠质量提高后,可同时改善抑郁、焦虑症状,通过使褪黑素分泌增多,反馈抑制下丘脑-垂体-肾上腺轴,减少皮质醇的释放。
HIF-1是一种受低氧诱导的具有高度敏感性转录因子[14],其转录活性主要取决于亚基HIF-1α的稳定性和表达水平。研究发现[15]氟西汀对缺血性脑中风有长期的神经功能改善作用,其机制可能与上调的HIF-1α蛋白表达有关。可见,HIF-1α是缺氧状态下发挥活性的转录因子,尤其在脑缺血后发挥神经保护作用。本研究结果显示,IHH干预治疗后缺氧可诱导HIF-1α的生成而改善睡眠。
综上所述,本研究发现IHH能够改善睡眠障碍患者的睡眠质量,缓解自觉症状及焦虑、抑郁等情绪,其机制可能与低氧促进褪黑素分泌增多,反馈抑制皮质醇释放有关,并与诱导HIF-1α的生成有关,但更深入的机制需进一步研究。
