经皮球囊压迫术与微血管减压术治疗三叉神经痛的临床疗效比较
2022-03-08张业森尚毓淳姜之全苏贺先娄飞云赵永轩
张业森, 尚毓淳, 姜之全, 苏贺先, 娄飞云, 赵永轩
(蚌埠医学院第一附属医院 神经外科, 安徽 蚌埠, 233004)
三叉神经痛是功能神经外科最常见的疾病,发作时呈刀割样疼痛,单发于一侧面部,呈阵发性、短暂性、反复性疼痛,偶有双侧疼痛,其发生机制一直存有争论,但多数专家都认可微血管压迫学说,即三叉神经出脑干处受血管压迫[1]。该疾病治疗首选卡马西平等药物,若药物效果差或副作用明显,可手术治疗。常见的手术方式主要有微血管减压术(MVD)或者经皮穿刺球囊压迫术(PBC)[2], 大部分患者术后疼痛即刻消失,疗效较佳,但上述2种手术方式各有利弊。本研究比较了这2种手术对原发性三叉神经痛患者的近期疗效及优缺点,现报告如下。
1 资料与方法
1.1 一般资料
随机选取2018年4月—2021年2月在蚌埠医学院第一附属医院神经外科接受手术治疗的15例行PBC患者(PBC组)和15例行MVD患者(MVD组)作为研究对象。30例三叉神经痛患者中,男17例,女13例,年龄45~80岁。MVD组纳入标准: 典型的面部阵发性剧痛及扳机点,头颅磁共振(MRTA)检查存在责任血管压迫三叉神经,并符合原发性三叉神经痛的诊断标准[3]者; 按时进行卡马西平治疗,药物不耐受或症状无缓解者。PBC组纳入标准: 典型面部阵发性剧痛及扳机点,头颅MRTA检查未发现责任血管者或者MVD手术治疗复发者; 按时口服卡马西林治疗无效者。排除标准: 肿瘤压迫所致继发性三叉神经痛者; 全身脏器功能衰竭者; 未经药物治疗者。本研究已获得蚌埠医学院第一附属医院伦理委员会批准。
1.2 方法
MVD组手术方法: 患者全麻满意后,采用侧卧位头钉固定,患侧朝上,于耳后横窦下方行横行直切口5 cm, 切口头皮各层,铣刀铣下骨瓣,骨窗大小约3 cm×2.5 cm, 显露乙状窦和横窦拐角。显微镜或内镜下,经小脑半球的外上角显示三叉神经全貌。显微剪剪开附近蛛网膜,探查三叉神经出脑干处,分离周边粘连血管,使用Teflon棉隔离责任血管和三叉神经,注意勿放置过多,以免造成神经再次压迫。严密缝合硬脑膜后,依次关颅。
PBC组手术方法: 患者全麻满意后,采用平卧位,应用Hartel 前入路法在患侧口角外3 cm 处,用刀片切开长约2 mm切口,穿刺针朝瞳孔下方1 cm处刺向外耳道平颧弓前3 cm假想点, C臂机引导下将穿刺针小心穿进卵圆孔,拔出内套针芯。利用国产一次性球囊导管(QKS-08S50)引进Meckel腔,然后注入约 0.5 mL碘海醇造影剂充盈球囊进行压迫,呈典型“梨形”,说明位于Meckel腔,压迫时间约5 min。压迫时间到达后,完全抽吸出造影剂,轻柔拔出导管与穿刺针,消毒穿刺点,纱布压迫数分钟止血,无菌敷贴覆盖。
1.3 观察指标
收集并比较2组患者基本情况,如发病病程、年龄; 观察2组患者住院总费用、手术时间及住院时间; 记录2组患者手术后并发症发生率,如颅内感染、面部麻木、咬肌无力等并发症的发生率。
评估术后疼痛程度: 采用BNI疼痛量表评定术后疼痛程度[4]。Ⅰ级为术后无疼痛,无需药物治疗; Ⅱ级为偶发性术后疼痛; Ⅲ级为术后有疼痛,且口服药物后可缓解; Ⅳ级为术后有疼痛,且口服药物不能完全缓解; Ⅴ级为术后严重疼痛,口服药物控制无效。术后Ⅰ级为治愈,Ⅱ级为有效,Ⅲ级、Ⅳ级、Ⅴ级为无效。
1.4 统计学分析
2 结 果
2.1 基本情况
PBC组患者平均年龄为(65.3±9.5)岁, MVD组平均年龄为(57.1±7.8)岁, 2组平均年龄比较,差异有统计学意义(P<0.05), 提示行PBC患者多为老年患者; PBC组平均病程为(6.5±6.0)年, MVD组平均病程为(8.5±7.7)年, 2组病程比较,差异无统计学意义(P>0.05)。
2.2 住院情况比较
PBC组与MVD组患者住院总费用分别为(2.6±0.4)、(5.7±0.5)万元人民币,手术时间分别为(83.0±25.9)、(165.0±29.0) min, 住院总时间分别为(12.5±3.8)、(20.4±3.9) d。PBC组住院总费用低于MVD组,手术时间、住院总时间短于MVD组,差异有统计学意义(P<0.05)。
2.3 术后并发症比较
2组颅内感染、咀嚼无力发生率比较,差异无统计学意义(P>0.05)。MVD组面部麻木发生率低于PBC组,差异有统计学意义(P<0.05)。见表1。
2.4 术后疼痛程度比较
PBC组术后总有效率为86.7%, MVD组总有效率为93.3%, 2组疼痛程度比较,差异无统计学意义(P>0.05), 提示2组术后近期疗效相似。见表2。
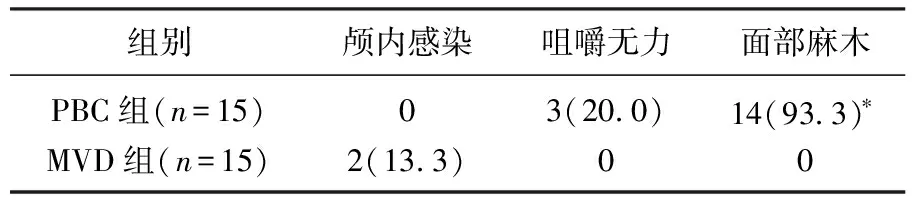
表1 2组术后并发症发生情况[n(%)]
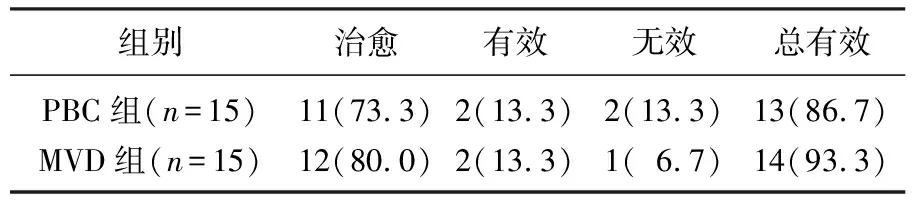
表2 2组患者疼痛缓解情况[n(%)]
3 讨 论
三叉神经痛为面部发作性剧烈疼痛,多发于中老年人,其疼痛机制假说很多,但普遍认可三叉神经脑干区被血管压迫学说[5]。MVD和PBC是三叉神经痛的主要手术治疗方法[6-7]。
MVD治疗三叉神经痛术后疼痛缓解率在90.0%以上, PBC手术后的初始疼痛缓解率在95.0%以上, PBC术后老年患者的疼痛治愈率可达98.6%[8]。研究[9]表明, PBC对长期或复发性三叉神经痛患者的疼痛缓解率分别为92.9%和96.4%。本研究中, MVD术后疼痛缓解率为93.3%, PBC术后疼痛缓解率为86.7%, 2组疼痛缓解率比较,差异无统计学意义(P>0.05)。提示这2种手术方式均能有效缓解疼痛,且治疗效果类似,对于单纯考虑手术疗效的患者而言,二者均可选择。
PBC最常见的2种术后并发症是面部麻木和咬肌无力[10], MVD的主要并发症为感染、脑脊液漏和出血[11], 本研究中PBC患者面部麻木和咬肌无力的发生率与相关文献[12]结论相似。PBC术中压迫三叉神经节后透视造影剂形状应为梨形,说明正好位于Meckel囊内[13], 若穿透囊腔,可能会为哑铃形,甚至会出现复视。本研究中均为梨形,术后未出现复视。MVD为开颅手术,其手术过程比PBC复杂,术中应熟悉桥小脑角的解剖结构,明确责任血管[14]; 本研究MVD组患者在C臂机引导下均顺利穿刺。本研究中, MVD组手术时间、住院总时间显著长于PBC组,住院总费用显著高于PBC组(P<0.05); MVD术后面部麻木发生率显著低于PBC(P<0.05); MVD组患者平均年龄显著小于PBC组(P<0.05)。不愿开颅、身体条件差的患者或者年龄偏大者,可选择PBC[15]。
MVD后复发三叉神经痛的患者,会出现严重的蛛网膜粘连和正常解剖消失,再次行MVD具有风险且失败率显著,因此有学者[9]认为PBC是一个良好的选择。对于PBC后复发性三叉神经痛患者而言,三叉神经半月节结构可能已破坏,再次穿刺可能会因瘢痕而导致穿刺失败,故MVD也是一个良好的选择[16]。MVD可从根本上解除神经血管压迫,PBC属于单纯神经毁损性手术,从病因学治病角度来看MVD更优于PBC。随着神经内镜的普及以及人工智能技术的发展, 2种治疗方式也会不断进步,MVD手术未来可能是双镜结合使用,这样可全方位观察责任血管,完成三叉神经的确切减压; PBC手术未来会在机器人辅助下实时定位卵圆孔,精准穿刺到达三叉神经半月节。
综上所述, PBC和MVD均能有效提高疼痛缓解率,治愈率均较好。MVD术后面部麻木发生率较低,可提高患者生活质量,建议作为首选手术方案; PBC手术创伤小、相对安全,适用于高龄或体弱患者。但本研究存在一定局限性,如未进行多中心回顾性研究,样本量较小等,还需进一步深入研究。
