腹腔镜联合开放腹股沟淋巴结清扫在黑色素瘤淋巴结转移治疗中的应用
2022-01-19陈昌江杨春康吴贤毅简锦亮谢明明
陈昌江, 杨春康, 吴贤毅, 官 申, 简锦亮, 谢明明
恶性黑色素瘤(malignant melanoma,MM)为高度恶性的皮肤肿瘤,在我国虽是少见病种,但其病死率高,且发病率也在逐年增加,目前年增长率为3%~5%,每年约有1万例新发病例[1]。原发于肢端的MM约占50%,常见的原发部位多见于足底、足趾等肢端皮肤,因其发病隐匿,且群众及基层医师对其认知匮乏,导致其早期诊断率低,延误最佳治疗时期。晚期MM患者的5 a生存率<5%[2]。规范的原发病灶切除或联合区域淋巴结清扫仍是目前可能达到肿瘤根治、提高治疗疗效、延长生存获益的重要手段[3]。文献报道,对于下肢MM并髂腹股沟淋巴结转移患者,手术治疗组中位生存期高于非手术组[4-5]。受益于腔镜系统的开阔视野,对于髂血管旁甚或腹主动脉旁淋巴结转移者,其清扫范围彻底,损伤小,优势明显;但腹腔镜手术不易切开阔筋膜、股管,对腹股沟淋巴结清扫受到一定限制。传统的髂腹股沟淋巴结清扫术切口长、创伤大,一直是外科医生寻求改进的术式。本研究总结笔者科室行腹腔镜盆腔淋巴结清扫联合开放腹股沟淋巴结清扫的经验,希望该术式能得到更多的临床应用。
1 对象与方法
1.1 对象 收集笔者医院2017-2020年15例髂腹股沟淋巴结转移性MM患者的临床资料,均为原发病灶切除术后,接受干扰素免疫治疗期间或随访时发现髂腹股沟淋巴结转移者。其中,男性11例,女性4例,年龄中位数58岁(38~70岁),术前均经腹部CT及超声影像学检查盆腔和(或)腹股沟淋巴结肿大,或PET-CT初步证实为转移。1例患者的术前影像学检查见图1。 15例患者的基本信息见表1。
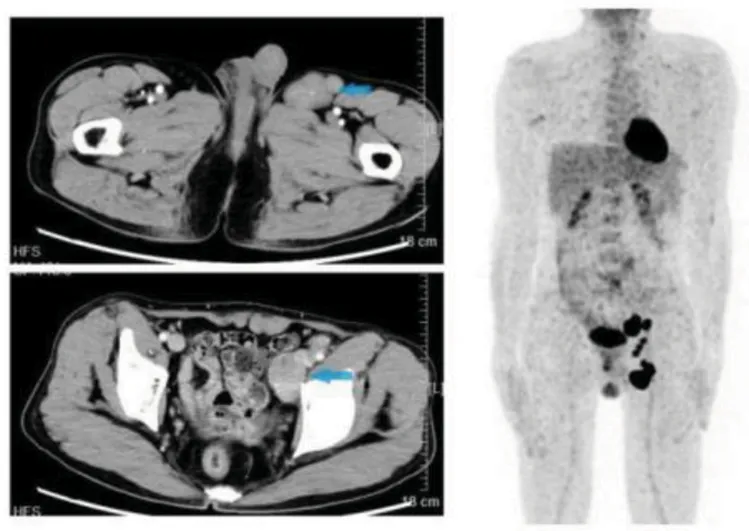
图1 术前影像学检查Fig.1 Preoperative imaging examination

表1 患者基本信息
1.2 方法 均采用气管插管全身麻醉,取头低足高仰卧位,患肢稍外展外旋;经腹腔入路,常规气腹压力12 mmHg(1 mmHg=133.3 Pa);脐上缘弧形切开皮肤置入12 mm Trocar作为观察孔,右侧髂嵴与脐连线相当于中外1/3置入12 mm Trocar作为主操作孔,左侧腹直肌外侧缘置入5 mm Trocar为助手操作孔。盆腔淋巴结清扫步骤:自髂腰肌内侧,从髂总动脉自上而下清扫髂总动脉周围的淋巴结缔组织,向下达髂内外动脉分叉处,沿髂外动脉自上而下直达近腹股沟至腹壁下动脉起始处,临近组织钛夹标记。打开髂内动静脉膈,游离髂内动脉外侧缘外的淋巴脂肪组织;在闭孔神经上方紧贴盆壁清扫闭孔窝及剩余髂内淋巴脂肪组织(图2A:腔镜下髂血管旁转移淋巴结),直至膀胱壁拐至外侧近腹股沟(图2B:腔镜下淋巴清扫至盆底位置),置盆腔引流管1根。做经腹股沟韧带外上斜向内下的长“S”型切口(约15 cm),上至髂前上棘上约2 cm,下至股三角由外向内、由下向上清扫腹股沟区淋巴脂肪结缔组织,向上至与前盆腔内清扫位置会师(图2C:腹股沟与腔镜盆底清扫会师位置),术毕皮下置1根引流管接负压球吸引。
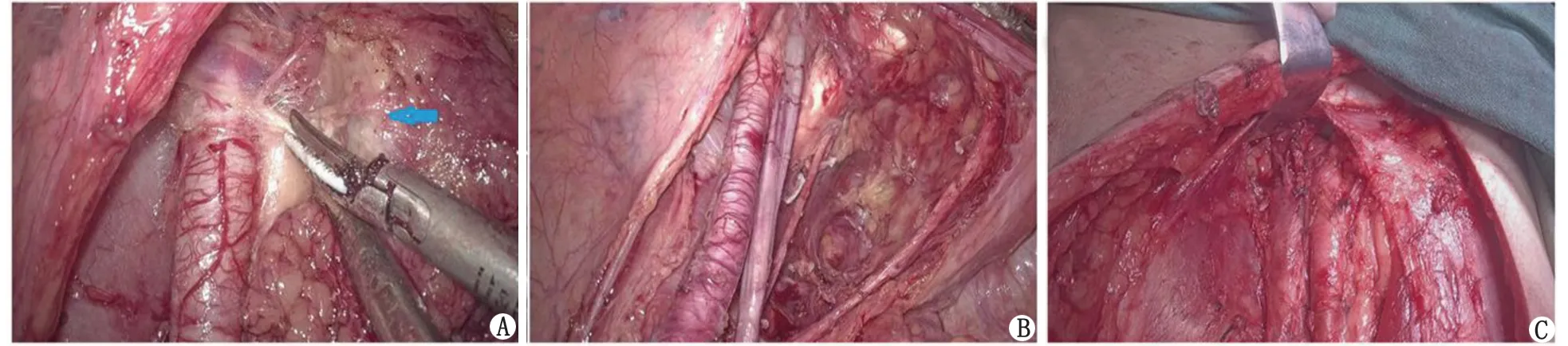
A:腔镜下髂血管旁转移淋巴结(箭头所示);B:腔镜下淋巴清扫至盆底位置;C:腹股沟与腔镜盆底清扫会师位置。图2 术中情况Fig.2 Intraoperative situation

2 结 果
15例患者手术过程均顺利,术中无血流动力学不稳,未使用血管活性药物,未输血,术后均无延迟出血或急性心、脑、肺意外事件等并发症。手术时间(177.2±28.17)min,术中出血量(51.67±25.14)mL,术后下床活动时间(4.00±1.26)d、术后住院时间(8.00±1.10)d,盆腔引流管留置时间(5.53±0.88)d,腹股沟区皮下引流管留置时间(25.13±14.09)d,淋巴结检出总数(22.67±4.19)个、阳性个数(8.47±4.47)个。术后下肢血栓1例,腹股沟区淋巴漏1例,术后肺部感染1例;无术后盆腔淋巴漏、切口感染、皮瓣坏死或下肢水肿等并发症。所有患者术后病理证实均为转移性淋巴结,大多融合成团或成串珠状。
3 讨 论
MM主要发生在肢端,其原因尚不明确,但有临床研究表明,不当的物理刺激(针挑、刀割、冷冻、激光等)是加速肢端型MM恶性进展的重要因素,且大多数患者在Ⅱ或Ⅲ期确诊[6]。笔者科室近年来诊治的足底等肢端型MM符合以上结论。目前MM的总体预后仍较差,治疗的有效率仍有待进一步提升。笔者科室多年来收治的初诊病例行原发灶根治性切除后,局部罕有复发,但术后一定时期内发生同侧腹股沟区或髂血管旁淋巴结转移者却较为常见,多数患者亦因此再次入院。近年来,虽然免疫治疗取得突出进展,但手术清扫转移区域淋巴结仍是目前提高MM患者生存率的关键治疗手段[7]。传统开放髂腹股沟淋巴结清扫术,切口一般需沿腹股沟清扫切口近端向上朝第11肋尖方向延伸约近10 cm,切开腹股沟韧带,依次切开腹壁肌肉,离断腹壁下动、静脉,将腹膜推开,显露髂外血管和闭孔神经。该术式的缺点是即使切口长、损伤大,但髂内血管下方的术野仍可能暴露欠佳而导致清扫不彻底;需切断腹股沟韧带而可能造成术后骨盆稳定性下降;需离断腹壁肌肉及腹壁下血管,术后可能出现腹壁肌肉营养不良,从而出现腹壁强度下降、腹壁缺损,继而引起腹壁疝的可能性;另文献报道其术后淋巴漏、下肢水肿、皮瓣愈合不佳等并发症多见[8-10]。随着腔镜技术的不断提高,腔镜下行髂血管旁或腹股沟区淋巴结清扫术已被广大同行认可及采用。但腔镜下的腹股沟区淋巴结清扫因需保持阔筋膜的完整,反而不如开放手术彻底[11-12]。综上考虑,笔者尝试采用腹腔镜盆腔淋巴结清扫术+开放腹股沟淋巴结清扫术,探索对于伴有髂腹股沟淋巴结转移的MM患者可能带来的手术获益及远期疗效(目前仍在随访中)。手术中,腔镜下清扫盆腔淋巴结至Cloquet淋巴结上端后,使用血管夹标记;开放手术与常规腹股沟淋巴结清扫术式一致,保持腹股沟韧带及腹壁下血管完整,清扫腹股沟浅、深组淋巴结,将血管夹自腹股沟韧带下方牵出并完成腹股沟上深淋巴结清扫。本术式通过行腔镜下盆腔淋巴结清扫与开放下腹股沟区淋巴结清扫相结合的方式,并以血管夹标记作为内外相接的标识,既解决了使用腔镜对腹股沟韧带下方的腹股沟深淋巴结清扫不彻底,又避免了传统开放手术创伤大等缺点。本研究进行的术式探索,可以保证清扫的彻底性,其淋巴结检出数及阳性个数并不劣于其他术式;术式特点主要在于无需扩大手术切口,不切断腹股沟韧带、腹壁下血管、腹壁肌肉,大大减少了手术创伤;术后恢复快,并发症发生率低,住院时间短,不增加住院费用及其他风险与负担,综合了腔镜手术微创及开放手术清扫彻底的优势[13-15]。因此,腹腔镜下盆腔淋巴结清扫联合开放腹股沟淋巴结清扫术在伴有髂腹股沟淋巴结转移的MM患者手术治疗中具有较高的手术获益,存在较高的推广价值,目前15位患者仍在密切随访中,其远期疗效待进一步分析。
对于初诊的肢端型MM患者,笔者常规应用亚甲蓝或纳米炭术前于病灶四周皮下注射以示踪腹股沟或腋窝前哨淋巴结,并获得良好效果;但对于原发灶切除术后继发的髂腹股沟淋巴结转移,因无原发病灶,并不适用这一方式。吲哚菁绿(indocyanine green,ICG)作为一种有荧光特性的制剂,可用于组织内或静脉内注射给药,进入人体组织后与血浆蛋白结合,耐受性良好,几乎无不良反应[16]。随着荧光腔镜的推广应用,通过特制的荧光捕获镜头实时显影淋巴回流并追踪相应的淋巴结、淋巴管,有助于恶性肿瘤淋巴结的清扫并减少误损伤,目前已在肝脏、胃肠肿瘤等腔镜手术中体现其价值[17-18]。笔者认为,联合术前超声、CT等检查技术,可显著提高术者对患者病情的掌握程度及对手术过程的把控能力。在目前医学向着更精准化、微创化、安全化发展的趋势下,ICG荧光显影技术由于具有便捷、经济、安全、有效的优势,可显著降低手术难度、提高淋巴结切除率、减少术后并发症,发展前景良好,笔者也将继续遵循这一方向做更多的手术实践。
