抑郁症患者睡眠障碍情况调查及影响因素分析
2021-04-06吴桂红马灵亚何红娟赵建利
吴桂红 马灵亚 何红娟 赵建利
[摘要] 目的 調查抑郁症患者睡眠障碍情况,并分析其影响因素。 方法 选取2016年9月至2018年9月我院心身障碍科186例抑郁症患者,按照匹兹堡睡眠质量指数问卷(Pittsburgh sleep quality index,PSQI),将总分≥8分的患者归入睡眠障碍组(105例),总分<8分的患者归入非睡眠障碍组(81例)。采用问卷调查方式,给患者发放一般情况调查表、汉密尔顿抑郁量表(Hamilton depression scale,HAMD)、汉密尔顿焦虑量表(Hamilton anxiety scale,HAMA)、社会支持评定量表(Social support rate scale,SSRS)、特质应对方式问卷(Trait coping style questionnaire,TCSQ)、生活事件量表(Life event scale,LES),比较睡眠障碍组与非睡眠障碍组的一般情况和各项问卷结果,将其中具有统计学意义的变量代入Logistic回归分析,找出抑郁症患者睡眠障碍的独立影响因素。 结果 (1)PSQI问卷结果显示,总分≥8分的患者有105例,占比56.45%;(2)睡眠障碍组患者的平均年龄较非睡眠障碍组大,HAMD评分、HAMA评分均较非睡眠障碍组高,主观社会支持评分较非睡眠障碍组低,负性事件刺激量大于非睡眠障碍组,差异有统计学意义(P<0.05);(3)Logistic回归分析显示,年龄、不良情绪、主观社会支持、负性生活事件均为抑郁症患者睡眠障碍的独立影响因素(P<0.05)。 结论 睡眠障碍在抑郁症患者中较为常见,年龄、不良情绪、主观社会支持和负性生活事件是影响其睡眠质量的独立因素。
[关键词] 抑郁症;睡眠障碍;影响因素; HAMD评分
[中图分类号] R749.4 [文献标识码] B [文章编号] 1673-9701(2021)04-0138-04
Investigation of sleep disorders in the patients with depression and analysis on the influencing factors
WU Guihong MA Lingya HE Hongjuan ZHAO Jianli
Department of Psychosomatic Disorder, Shaoxing 7th People′s Hospital in Zhejiang Province, Shaoxing 312000, China
[Abstract] Objective To investigate the situation of sleep disorders in patients with depression and analyze its influencing factors. Methods From September 2016 to September 2018, A total of 186 patients with depression in our department of psychosomatic disorders were selected. According to the Pittsburgh sleep quality index questionnaire(PSQI), patients with a total score of ≥8 were classified into the sleep disorder group(105 cases), and patients with a total score of <8 were classified into the non-sleep disorder group(81 cases). A questionnaire survey was used, and the patients were given general questionnaires, Hamilton depression scale(HAMD), Hamilton anxiety scale(HAMA), social support rate scale(SSRS), trait coping style questionnaire(TCSQ), and life event scale(LES). The general situation and the results of various questionnaires were compared between the sleep disorder group and the non-sleep disorder group. The statistically significant variables were substituted into Logistic regression analysis, and the independent influencing factors of sleep disorders in the patients with depression were identified. Results (1)PSQI questionnaire results showed that there were 105 patients with a total score ≥8, accounting for 56.45%; (2)The average age of patients in the sleep disorder group was older than that in the non-sleep disorder group. HAMD score and HAMA score were higher than those in the non-sleep disorder group, the subjective social support score was lower than that in the non-sleep disorder group, and the amount of negative event stimulation was greater than that in the non-sleep disorder group. The differences were statistically significant(P<0.05); (3)Logistic regression analysis showed that age, unhealthy emotions, subjective social support, and negative life events were all independent influencing factors of sleep disorders in the patients with depression(P<0.05). Conclusion Sleep disorders are relatively common among patients with depression. Age, negative mood, subjective social support, and negative life events are independent factors that affect their sleep quality.
[Key words] Depression; Sleep disorders; Influencing factors; HAMD scores
随着时代的发展,人们的生活节奏越来越快,生活压力越来越大,抑郁症患者逐年增多。临床上,大多数抑郁症患者以情绪低落、兴趣下降、思维迟缓为主要症状[1],但也有60%~70%的患者在就诊时主诉躯体不适,其中睡眠障碍就是典型的躯体不适之一[2]。常见的睡眠障碍有入睡困难、觉醒频繁、早醒等,这些都严重影响患者的生活质量,加重患者不良情绪,甚至会增加患者自杀的风险[3]。有学者发现,睡眠持续时间缩短往往是抑郁症患者的重要前驱症状,并且60%左右抑郁症患者的首发症状即为失眠,因此认为睡眠障碍也是抑郁症的特征之一[4]。还有研究显示,睡眠障碍的程度对抑郁症预后具有一定的预测价值,睡眠越差,不良情绪越严重[5]。目前,有关抑郁症睡眠障碍的发病机制并不清楚,研究其影响因素有助于临床及时预防和干预,减少不良事件的发生。本文以我院心身障碍科收治抑郁症患者为研究对象,通过发放问卷和量表的方式进行调查。现报道如下。
1 资料与方法
1.1 一般资料
选取2016年9月至2018年9月我院心身障碍科接受住院治疗的186例抑郁症患者作为研究对象。纳入标准:(1)年龄18~65岁;(2)符合美国精神障碍诊断与统计手册(第4版)中有关抑郁症的诊断标准[6];(3)汉密尔顿抑郁量表(HAMD)评分>7分;(4)入院前未服用镇静催眠类以及抗抑郁类药物。排除标准:(1)合并其他精神类疾病;(2)躯体疾病继发性精神抑郁,或伴有睡眠障碍;(3)颅脑外伤后出现睡眠障碍;(4)酗酒或嗜药导致的精神障碍。
1.2 调查工具
1.2.1 一般情况调查表 该调查表由研究者自行设计,主要包括姓名、性别、年龄、教育情况、婚姻状况、病程等。
1.2.2 匹兹堡睡眠质量指数调查问卷(PSQI) 该问卷由美国学者Buysse博士等编制,用于评估患者近1个月以来的睡眠状况,此问卷包含19个自评条目和5个他评条目,在评估过程中第19个自评条目和5个他评条目不参与计分,第1~18个条目构成7组评分成份,分别是睡眠质量、入睡时间、睡眠时间、睡眠效率、睡眠障碍、日间功能障碍、催眠药物,每项均按0~3等级计分,累积各成份得分为PSQI總分,总分范围为0~21分,≥8分即为睡眠紊乱,分值越高,表示睡眠质量越差[7]。参照PSQI问卷,本研究将评分<8分的患者归入非睡眠障碍组,将评分≥8分的患者归入睡眠障碍组。
1.2.3 HAMD 本研究采用HAMD-17量表。该量表总共包含17个条目,其中7个条目按0~2等级计分,10个条目按0~4分的5级评分法,将其所有项目得分累加即为HAMD-17量表的总分,总分≤7分为正常,总分8~17分为轻度抑郁,总分18~24分为中度抑郁,总分>24分为重度抑郁[8]。
1.2.4 汉密尔顿焦虑量表(HAMA) 该量表主要用于焦虑程度的评估,共涉及14个条目,每个条目均采用0~4分的5级评分法,将其所有项目得分累加即为HAMA量表的总分,总分<7分为正常,总分7~13分为轻度焦虑,总分14~20分为中度焦虑,总分≥21分为重度焦虑[9]。
1.2.5 社会支持评定量表(SSRS) 该量表由国内学者肖水源编制,共10个条目,总分即十个条目计分之和。包括客观支持(第2、6、7条)、主观支持(第1、3、4、5条)和对社会支持的利用度(第8、9、10条)三个维度。其中第1~4、8~10条,选择1、2、3、4项分别计1、2、3、4分,第5条分A、B、C、D四项计总分,每项从无到全力支持分别计1~4分,第6、7条分别如回答“无任何来源”则计0分,回答“下列来源”者,有几个来源就计几分。客观支持分值范围为1~不确定,主观支持分值范围为8~32分,对社会支持利用度的分值范围为3~12分,分值越高,社会支持状况越好[10]。
1.2.6 特质应对方式问卷(TCSQ) 该问卷是一种自评量表,由20条反映应对特点的项目组成,包括2个方面:积极应对(10个条目)与消极应对(10个条目),用于反映被试者面对困难挫折的积极与消极态度和行为特征。每个条目均采用从“肯定是”到“肯定不是”分别按5、4、3、2、1等级计分,积极应对分值范围为5~50分,分数越高,反映积极应对特征越明显,消极应对分值范围为5~50分,分数越高,反映消极应对特征越明显[11]。
1.2.7 生活事件量表(LES) 该量表为自评量表,用于对生活、工作、社交等进行定性和定量分析,共包含48个条目。一过性的事件记录发生次数,长期性事件不到半年计为1次,超过半年计为2次;影响程度分为5级,从毫无影响到影响极重分别计0、1、2、3、4分,影响持续时间分3个月内、6个月内、1年内、1年以上共4个等级,分别计1、2、3、4分。某事件刺激量=该事件影响程度分×该事件持续时间分×该事件发生次数。该量表将生活事件分为正性事件和负性事件,正性事件刺激量=全部好事刺激量之和,正性生活事件刺激量的意义有待研究;负性事件刺激量=全部坏事刺激量之和,刺激量越大,越不利于身心健康[12]。
1.3调查方法
首先对医护人员进行培训,深入理解本次研究的内容和目的。患者入院后,向患者交代研究意义与流程,并承诺其保密性。填写前均统一指导语,患者在医护人员的指导下完成一般情况调查表和各项问卷、量表的填写。本研究中,一般情况调查表和各项问卷、量表的发放186份,回收186份,回收率为100%。
1.4统计学分析
采用SPSS19.0统计学软件处理数据。计数资料用率表示,组间比较用χ2检验,符合正态分布的数据采用(x±s)表示,两组间比较用t检验,不符合正态分布的数据采用[M(QL,QU)]表示,两组间比较用Mann-Whitney U检验,将具有统计学意义的变量代入Logistic回归分析,找出抑郁症患者睡眠障碍的独立影响因素,P<0.05为差异有统计学意义。
2 结果
2.1 睡眠障碍组与非睡眠障碍组一般情况比较
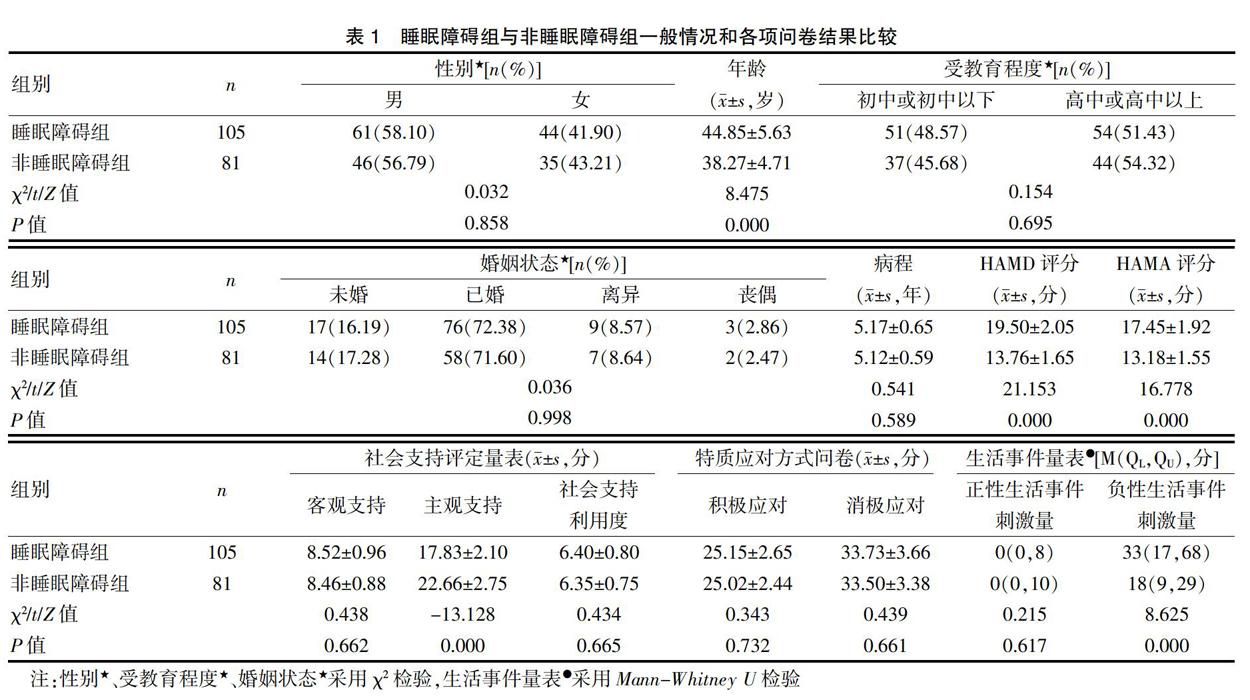
将PSQI问卷结果进行统计后发现,总分≥8分的患者有105例(56.45%),被歸入睡眠障碍组,总分<8分的患者有81例(43.55%),被归入非睡眠障碍组。睡眠障碍组中,男61例,女44例,年龄24~65岁,平均(44.85±5.63)岁,受教育水平:初中或初中以下者51例,高中或高中以上者54例,婚姻状态:未婚17例,已婚76例,离异9例,丧偶3例,病程3~10年,平均(5.17±0.65)年。非睡眠障碍组中,男46例,女35例,年龄18~57岁,平均(38.27±4.71)岁,受教育水平:初中或初中以下者37例,高中或高中以上者44例,婚姻状态:未婚14例,已婚58例,离异7例,丧偶2例,病程3~9年,平均(5.12±0.59)年。见表1。
2.2 睡眠障碍组与非睡眠障碍组各项问卷结果比较
结果显示,睡眠障碍组患者的平均年龄较非睡眠障碍组大,HAMD评分、HAMA评分均较非睡眠障碍组高,主观社会支持评分较非睡眠障碍组低,负性事件刺激量大于非睡眠障碍组,差异具有统计学意义(P<0.05)。见表1。
2.3 抑郁症患者睡眠障碍独立影响因素的Logistic回归分析
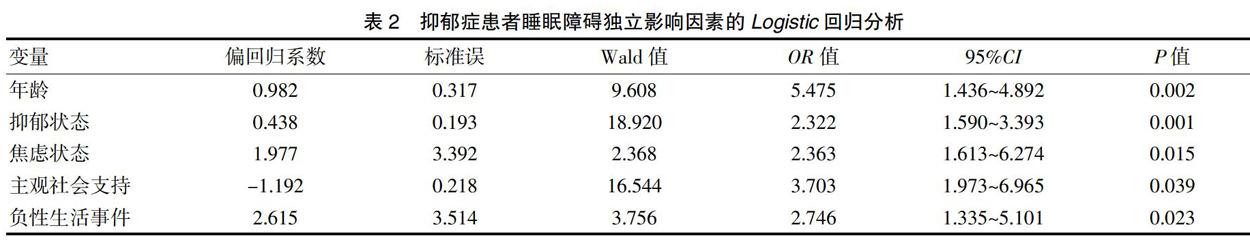
将以上分析中差异具有统计学意义的变量(年龄、HAMD评分、HAMA评分、主观社会支持评分、负性事件刺激量)代入多因素Logistic回归分析,以睡眠障碍为因变量,结果显示,年龄、不良情绪、主观社会支持、负性生活事件均为抑郁症患者睡眠障碍的独立影响因素(P<0.05)。见表2。
3讨论
研究表明,抑郁与睡眠障碍之间具有复杂的双向关系[13],究竟孰因孰果关系,以及抑郁症的睡眠障碍病理机制尚不明确。睡眠障碍在影响抑郁的同时多半也被抑郁影响着,二者相辅相成、如影随形。国内学者对抑郁症患者入院2周内的睡眠情况进行调查后发现,睡眠障碍的发生率为62%,说明其是抑郁症患者就诊早期的普遍症状[14]。本研究采用PSQI问卷对186例抑郁症患者进行评估后,将105例总分≥8分的患者归入睡眠障碍组,占比为56.45%,与文献接近。
流行病学研究发现,抑郁症患者睡眠障碍的程度与年龄具有高度相关性,20岁以下的患者少有睡眠障碍,20岁以后,随着年龄的增长,睡眠障碍逐步增多,显然中老年抑郁症患者较青年患者更易伴有睡眠障碍[15]。研究认为,老年抑郁症患者睡眠障碍与其独特的发病机制有关,老年抑郁症多与血管损害性疾病(脑卒中、高血压、糖尿病等)有关,脑血管中的前额叶-纹状环路受损后易引发老年抑郁症,脑干上行通路的单胺能纤维受损、5-HT和NA水平下降,扰乱神经递质对睡眠的调节作用,抑制REM睡眠,因此患者夜间觉醒增多、睡眠时间缩短[16]。本研究中,睡眠障碍组的年龄较非睡眠障碍组大(P<0.05),Logistic回归分析显示,年龄是抑郁症患者睡眠障碍的独立影响因素,符合上述论断。
心理因素是抑郁症患者睡眠障碍不可忽视的重要方面。研究发现,情绪因素能明显影响睡眠质量,边缘人格障碍型抑郁症患者睡眠潜伏期明显延长、觉醒次数增多[17]。正如上述所说,抑郁焦虑与睡眠障碍之间是双向关系,不良的心理状态影响着睡眠。睡眠障碍与应对方式也密切相关,采取消极应对者,睡眠障碍更为严重,积极治疗睡眠障碍可以改善抑郁,伴随着不良心理症状的减轻,睡眠障碍会逐步好转。因此,二者互为影响因素。本研究中,睡眠障碍组患者的HAMD评分、HAMA评分均较非睡眠障碍组高(P<0.05),Logistic回归分析显示,不良情绪因素是睡眠障碍的独立影响因素,与之吻合。
还有研究表明,社会因素对睡眠质量的影响不容小视,对抑郁症患者更是如此[18]。社会支持是指来自于他人或团体的支持,主观社会支持特指来自并体验到他人对自己情感上的支持,特别强调的是被尊重、被理解的情感体验。研究发现,当缺乏主观社会支持的时候,个体的应对能力、心理应激承受能力都会下降,增加焦虑情绪,影响睡眠质量[19]。负性生活事件是指生活中自身感受到不良情绪的事件,通过对生活质量与失眠关系的研究发现,失眠往往与应激事件的觉察相关。常见的负性生活事件有重病伤残、丧偶离婚、夫妻感情不合、家庭经济困难等。研究表明,这些能够明显带来不良情绪的事件会影响抑郁症患者的睡眠行为和白日功能,由于抑郁症患者的情感多被压抑,缺乏排解愤怒的渠道,只是进行简单的情绪化处理,抑郁焦虑感会进一步增加,因此会加重睡眠障碍[20]。本研究中,睡眠障碍组患者主观社会支持评分较非睡眠障碍组低,负性事件刺激量大于非睡眠障碍组(P<0.05),Logistic回归分析显示,主观社会支持和负性事件刺激是睡眠障碍的独立影响因素,说明对能够引起不良情绪的社会因素应予以足够重视。
综上所述,通过问卷调查,本研究认为睡眠障碍在抑郁症患者中较为常见,年龄、不良情绪、主观社会支持和负性生活事件是影响其睡眠质量的独立因素。
[参考文献]
[1] 张丽娜,丁瑛,陈艳波,等.初次发作抑郁症患者心理旋转事件脑电生理变化研究[J].中华全科医学,2016,14(9):1530-1532.
[2] 翟晓杰,王帆,刘彦隆,等.抑郁症与睡眠障碍共病研究[J].世界睡眠医学杂志,2016,3(6):330-334.
[3] 匡倩,欧红霞,杨昕.抑郁症与失眠症患者睡眠个人信念和态度的调查[J].临床精神医学杂志,2015,25(2):99-101.
[4] 赵毅,彭颜晖.抑郁症合并失眠的机制与治疗研究进展[J].中国医师进修杂志,2015,38(4):310-312.
[5] Watanabe N,Furukawa TA,Shimodera S,et al.Cost-effectiveness of cognitive behavioral therapy for insomnia comorbid with depression:Analysis of a randomized controlled trial[J].Psychiatry & Clinical Neurosciences,2015, 69(6):335-343.
[6] Kendler KS,Aggen SH,Li Y,et al.The similarity of the structure of DSM-IV criteria for major depression in depressed women from China,the United States and Europe[J].Psychological Medicine,2015,45(9):1945-1954.
[7] Mollayeva T,Thurairajah P,Burton K,et al.The Pittsburgh sleep quality index as a screening tool for sleep dysfunction in clinical and non-clinical samples:A systematic review and meta-analysis[J].Sleep Medicine Reviews,2016,25(2):52-73.
[8] Raimo S,Trojano L,Spitaleri D,et al.Psychometric properties of the Hamilton Depression Rating Scale in multiple sclerosis[J].Quality of Life Research,2016,24(8):1-8.
[9] 马姗,范玲玲,杨永祥,等.重症肌无力患者汉密尔顿抑郁量表评分分析[J].中国神经免疫学和神经病学杂志,2016,23(3):185-187.
[10] 李琰琰.消防员应用社会支持评定量表的信效度分析[J].中国健康心理学杂志,2017,25(9):1342-1345.
[11] 赵丹,王勇慧,李娟娟,等.应对方式在硕士研究生生活满意度与生命意义关系中的中介作用[J]. 中国健康心理学杂志,2014,22(11):1733-1735.
[12] 殷怡,童永胜,王凝,等.自杀研究中生活事件量表不同信息来源的一致性[J].中国神经精神疾病杂志,2017, 43(12):715-720.
[13] 郑金枝.精神分裂症与抑郁症睡眠障碍的研究进展[J].临床合理用药杂志,2016,9(31):175-176.
[14] 张玉欣,孙宁,何小婷,等.抑郁症共病睡眠障碍执行功能损害及影响因素研究[J].中华临床医师杂志(电子版),2016,10(12):1661-1665.
[15] 沈宗霖,程宇琪,李凌江,等.不同年龄首次抑郁发作的成年抑郁症患者脑灰质体积研究[J].中华精神科杂志,2017,50(3):193-200.
[16] 潘苗,张三强,吕路线,等.不同抗抑郁药物干预对首发老年抑郁症患者半年结局的影响[J].中国老年学杂志,2016,36(11):2640-2643.
[17] 蒋国栋,欧红霞.边缘性人格障碍对抑郁症患者临床疗效的影响[J].中华行为医学与脑科学杂志,2012,21(1):40-43.
[18] 孔令明,张理义,张其军,等.中国人睡眠质量与社会支持的关系及其相关因素研究[J].世界睡眠医学杂志,2014,1(2):65-70.
[19] 张理义,江坤鸿,宋文党,等.中国军人睡眠特征与社会支持及相关因素分析[J].世界睡眠医学杂志,2015,2(4):206-211.
[20] 滕姍,赵久波,张小远,等.大学生正念和睡眠质量在负性生活事件与抑郁情绪间的链式中介作用[J].中华行为医学与脑科学杂志,2017,26(9):815-819.
(收稿日期:2020-03-18)
