内镜微创与开窗血肿清除术在高血压性脑出血手术中的应用
2020-11-10徐文华梁锐方富董逸群
徐文华,梁锐,方富,董逸群
(江西省九江市第一人民医院神经外科,九江332000)
高致死、致残率是高血压脑出血(HICH)的典型症状,高发人群为中老年人。HICH 发展急促,血压急速上升会引发头痛、呕吐等不良反应,不及时治疗患者有生命危险[1,2]。 权威调查显示,卒中患者中多数为高血压脑出血,我国HICH 年发病率高达50.6/10 万-80.7/10 万,且以男性患者居多[3]。 HICH目前推荐用手术治疗,在众多临床治疗方法中,神经内镜下颅内血肿清除术脱颖而出[4]。 单体华等[5]在研究中证实神经内镜微创清除术效果,认为此术式能减少术中出血量,预后良好。 本研究拟比较开颅血肿清除术、 神经内镜微创手术在治疗高血压脑出血(HICH)患者中的临床价值。
1 资料与方法
1.1 临床资料 将我院2018 年10 月-2019 年10月收治HICH 104 例患者纳入研究。按照手术方式的不同将基底节区脑出血患者分为对照组、 观察组各52 例,术前血肿量均>30ml,术前格拉斯哥昏迷评分GCS 评分8-12 分。 对照组男28 例,女24例,年龄54-70 岁,平均(64.25±3.21)岁;观察组男27 例,女25 例,年龄55-71 岁,平均(65.14±3.12)岁。 患者临床资料完整,性别、出血部位等资料具有均衡性(P>0.05),可对比。
纳入标准:符合HICH 诊断标准;未出现脑疝,符合手术适应证;患者家属知情同意。
排除标准:合并心脏病、肝肾功能不全、恶性肿瘤等患者;精神障碍者;妊娠期患者;脑动脉瘤或动静脉畸形破裂出血患者、脑肿瘤卒中。
1.2 方法 对照组:实施开颅血肿清除术,步骤如下:因术前无脑疝、患者选小骨窗开颅清除术。将脑部血管密集、重要脑组织避开作切口,切口为直行或马蹄形,放射状剪开硬脑膜,从切口处沿脑回入路进入,直至血肿区,多角度调整显微镜、清晰暴露血肿腔,清除血肿、术区彻底止血并关颅,若清除完毕患者脑部仍肿胀, 扩大原来骨窗行去骨瓣减压术,并在血肿腔内放置引流管,术后1 周内根据患者情况适时拔除引流管。
观察组:实施神经内镜微创手术,具体如下:选取0 度神经内镜,为STORZ 高清内镜系统。相对患者进行CT 检查,分析多平面CT 平扫结果,找到血肿与头皮距离最近点并钻孔, 注意钻孔路径要避开脑部重要组织及血管。骨孔为中心沿安全方向作直切口,切口长度4cm 左右,钻孔1 枚、铣刀形成骨瓣直径约2.5-3cm。 接着将硬膜切开,在避开皮层血管的前提下,用双极电凝对局部皮层组织进行电凝,并稍切开。准备脑穿刺套管,沿既定入路穿刺入血肿腔内,将穿刺套管内芯拔除,透明外套管留置,作为进入通道。 神经内镜沿通道到达血肿腔进行脑血肿清除。 内镜下止血,并转动内镜查看各角度均止血后,将止血纱布覆于血肿腔壁上。 保持神经内镜直视状态,将引流管留置在血肿腔中,术后复查CT 视患者情况拔除。
1.3 观察指标 ⑴记录手术相关治疗: 术中失血量、手术时间、入住ICU 时间及血肿清除率。 血肿清除率=(术前血肿量-术后血肿量)/术前血肿量×100%。⑵格拉斯哥预后评分(GOS):评估术后患者预后情况,Ⅰ级:患者直接死亡;Ⅱ级患者成为植物人,有睡眠/清醒反应;Ⅲ级:清醒但残疾,无法正常活动;Ⅳ级:活动轻微受限;Ⅴ级:仍有轻度缺陷,但能正常工作和生活。 ⑶记录肺部和颅内感染例数及其它感染例数,计算总发生率=(肺部感染+颅内感染+其他)/总例数×100%。
1.4 统计学分析 SPSS21.0 分析,t 检验表示计量资料、检验表示计数资料。 P<0.05 为差异明显。
2 结果
2.1 两组手术相关指标比较 与对照组相比,观察组术中出血量减少,手术及住ICU 时间减少,血肿清除率上升,组间有明显差异(P<0.05)。 见表1。
表1 手术相关指标对比(±s)

表1 手术相关指标对比(±s)
手术时间(min)对照组观察组分组 例数 术中失血量(ml)52 52 t P 248.21±40.21 35.25±3.26 38.067 0.000 232.36±20.15 94.36±18.25 36.604 0.000术后入住ICU 时间(d)11.36±2.24 3.40±1.15 22.796 0.000血肿清除率(%)61.54±4.37 80.77±5.50 19.740 0.000
2.2 两组GOS 优良率比较 两组GOS 优良率相比,观察组(80.77%)明显高于对照组(61.54%)(P<0.05)。 见表2。
2.3 两组并发症发生率比较 对照组、观察组并发症发生率分别为21.15%、7.69%, 组间有较大差异(P<0.05)。 见表3。

表2 GOS 优良率对比分析[n(%)]
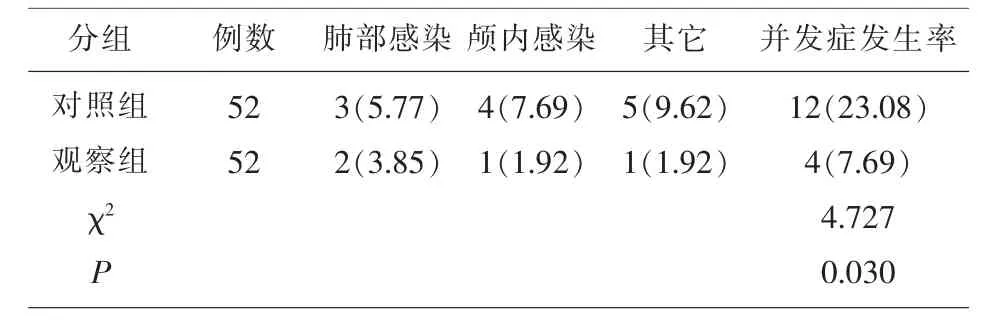
表3 并发症发生情况对比[n(%)]
3 讨论
HICH 是临床上常见疾病,具有较高的临床发生率。 基底节区及丘脑出血是临床上常见的出血类型,脑干、小脑次之。 脑出血发生后,颅内压升高、 由出血导致的占位效应可破坏周围正常脑组织,并可继发性引起脑损伤,如脑水肿、脑组织缺血坏死等,从而引起相应神经功能损害[6]。 在医学技术的不断发展下,HICH 临床诊断技术更新速度加快, 出血患者诊断精准度提高, 这为临床治疗HICH 提供准确资料。 经过大量临床实践,发现外科手术治疗脑出血具有速度快、 效果显著等优点[7]。 外科血肿清除术能将局部缺血反应快速改善,同时减轻血肿占位效应, 避免血肿分解对脑部组织造成较大伤害,进而提高术后患者的生存质量。
本次重点探究神经内镜微创术在HICH 患者中的应用,与常规开颅血肿清除术相比,神经内镜术骨窗小,通过保护鞘将内镜深入血肿部位,进行血肿清除。 切口小且穿刺到位,穿刺管外套管相当于手术通路, 有效避免内镜进出造成周围组织损伤, 在微创通道下清除血肿, 进而减少术中出血量。 手术缝合及止血操作简单,使手术时间大幅缩短,术后患者观察几天无异常即可拔除引流管,创伤小便于患者术后恢复, 进而缩短患者住ICU 时间[8]。 本次研究显示,观察组患者手术时间、术后住ICU 时间均短于对照组,出血量少于对照组(P<0.05),可见神经内镜微创术治疗HICH 极具优越性。
从血肿清除效率方面来看,较之开颅手术,神经内镜能更加深入血肿腔,使血肿部位充分暴露,为施术者提供清晰、宽阔的手术视野。 血肿腔深但获得良好照明,手术观察死角减少,手术操作更加方便,这对提高血肿清除率有很大帮助。 从预后方面来看,神经内镜微创术能预后良好,本次研究结果显示观察组的GOS 优良率明显高于对照组(P<0.05), 可见内镜微创术后患者很少会出现植物生存、死亡等情况,因此HICH 临床治疗推荐使用神经内镜微创术。
从术后并发症情况来看, 与开颅血肿清除术相比,神经内镜手术时间大幅度缩小,且完全是在直视状态下清除血肿, 如果术中血肿清除满意可不放置引流管,术后患者颅内感染风险大幅下降。与对照组相比,神经内镜下创伤小、止血彻底,未发生术后再出血;对照组出现1 例术后再出血、予以保守治疗。 本研究显示,神经内镜下手术患者术后并发症发生率显著低于对照组(P<0.05),可见神经内镜微创术治疗HICH 有显著效果。
综上所述,与开颅血肿清除术相比,神经内镜微创术能在更短时间内治疗HICH 患者,且术中出血量少、患者预后良好、术后并发症少,因此临床推荐使用此术式治疗HICH。
