两种双鼻塞式无创正压通气模式治疗新生儿呼吸窘迫综合征的疗效观察
2020-10-28北京市昌平区医院102200周婷
北京市昌平区医院(102200)周婷
新生儿呼吸窘迫综合征(RDS)为肺表面活性物质(PS)缺乏所致,多见于早产儿,生后数小时出现进行性呼吸困难、青紫和呼吸衰竭。按病情程度可按胸片表现分为4级:Ι级:两肺野普遍透亮度降低(充气减少),可见均匀散在的细小颗粒(肺泡萎陷)和网状阴影(细支气管过度充气);Ⅱ级:可见支气管充气征,延伸至肺野中外带;Ⅲ级:肺野透亮度更加降低,心缘、膈缘模糊;Ⅳ级:整个肺野呈白肺,支气管充气征更加明显,似秃叶树枝[1]。本研究仅将Ⅱ级患儿纳入组,予无创呼吸机支持辅助通气,需机械通气者不在研究范围内。
1 资料与方法
1.1 病例入选标准 ①符合新生儿RDS的诊断标准[2],出生后4~6小时的胸片符合RDS分度为Ⅱ级。②32周<胎龄<37周,出生体重>2000g。在我科住院使用过美国Infant-flow SIPAP无创呼吸机,模式分别为无创nCPAP、无创nBipap。③无需使用肺泡表面活性物质者。
1.2 病例排除标准 有下列情况之一排除:①胎粪吸入综合征;②颅内出血;③先天性畸形和先天性遗传代谢性疾病;④无自主呼吸;⑤休克和(或)多器官功能衰竭;⑥持续肺动脉高压;⑦出现肺出血。
1.3 疗效判断标准[3]①治疗成功:使用无创呼吸机通气治疗后患儿呼吸困难缓解,血氧饱和度改善,顺利撤离无创呼吸机而无需行气管插管和机械通气。②治疗失败:患儿病情改善不明显或继续加重,需改用气管插管和机械通气。③血气分析改善标准:pH值7.35~7.45,PaO2>60 mmHg(1mmHg=0.133kPa),PaCO2<50mmHg。
1.4 方法 采用回顾性研究,将2017年6月~2019年6月期间于我科住院新生儿,符合入选标准者88例,所有入选患儿均使美国Infant-flow SIPAP无创呼吸机。将主机与电源连接并开启,湿化灌注人适量蒸馏水后接上呼吸管路、空氧混合,选择合适的鼻塞、鼻罩和头带。鼻部垫人工皮保护鼻部,分别采用无创nCPAP、无创nBiPAP模式进行呼吸支持。调节合适的参数,nCPAP调节压力:呼气末正压(PEEP)5~6cmH2O(1cmH20=98.0665Pa);nBiPAP调节压力:呼气末正压同前,吸气峰压(PIP)9~11 cm H2O,吸呼比(T i∶T e)1∶1.5~2。均视患儿氧合情况调节氧浓度,维持血氧饱和度在90%~95%之间。氧浓度(FiO2)25%~40%,氧流量8~10L/min。通气1小时监测血气分析,若nCPAP组血气分析无改善,可转为nBiPAP模式进行呼吸支持。通气过程中做好呼吸管理记录,每1小时记录1次,并保证管路通畅,连接正确,鼻塞无漏气,间断更换鼻塞和鼻罩,做好护理。待患儿病情改善后,逐渐下调相关参数,患儿病情稳定,血气分析正常即可撤机。对临床资料进行分析,比较两种模式的疗效。
1.5 统计方法 应用SPSS19.0统计软件进行统计学处理,采用t检验及方差分析,P<0.05检验水准,具有统计学差异。
2 结果
n CPAP组40例,治愈15例(37.5%),25例转为n Bi PAP模式(62.5%),其中8例(20%)病情加重选择机械通气。nBiPAP组48例,治愈42例(87.5%),5例(10.4%)选择机械通气。两组治愈率指标间差异有显著性意义(P<0.01),选择机械通气率差异有统计学意义(P<0.05)。血气分析指标变化情况(见附表):nBiPAP模式治疗前后有显著差异(P<0.01);nCPAP模式组治疗前后差异有统计学意义(P<0.05)。
附表 两组患儿血气分析指标比较(±s,mmHg)
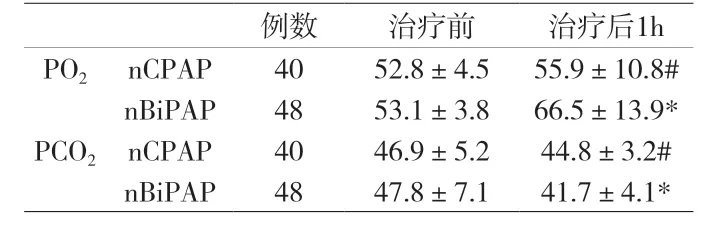
附表 两组患儿血气分析指标比较(±s,mmHg)
注:与治疗前比较,*P<0.05,#P<0.01,两组间治疗后比较P<0.05。
例数 治疗前 治疗后1h PO2 nCPAP 40 52.8±4.5 55.9±10.8#nBiPAP 48 53.1±3.8 66.5±13.9*PCO2 nCPAP 40 46.9±5.2 44.8±3.2#nBiPAP 48 47.8±7.1 41.7±4.1*
3 讨论
新生儿RDS又称肺透明膜病,由于缺乏肺表面活性物质致使出生后不久出现进行性加重的呼吸窘迫和呼吸衰竭。根据病情轻重,依胸部X线片可分为4级:I级两肺呈普遍性透亮度减低,可见弥漫性均匀一致的细颗粒网状阴影;II级在弥漫性不张肺泡的背景下,可见清晰充气的树枝状支气管影;III级双肺野均呈白色,肺肝界及肺心界均消失;IV级为肺容量减少。nCPAP是在自主呼吸条件下,提供一定的压力水平,使整个呼吸周期内气道保持正压的通气方式。通过扩张萎陷的肺泡,增加功能残气量和肺泡面积,减少肺表面活性物质的消耗、改善肺的顺应性等来改善氧合;同时通过肺牵张反射(Hering—Breuer反射)和肺牵张感受器,稳定胸廓支架,通过膈肌呼吸功效,增加呼吸驱动力,使自主呼吸变得更规律[4]。
本研究的意义在于,针对基层医院,不具备PS(肺泡表面活性物质)应用条件时,可在NRDS尚处于II级以下时积极选择无创通气予以呼吸支持,可有效降低有创机械通气的几率。同时可减少机械通气所致气道的损伤及感染。同时在本研究的临床实践过程中,发现初始选择nCPAP模式组,1小时血气分析改善率低于nBiPAP组,转为nBiPAP模式占62.5%,故在疾病早期正确选择无创通气模式予以呼吸支持亦是有效降低有创机械通气的关键因素。故无创通气策略值得在基层医院推广。