妊娠期甲状腺功能减退症女性产后甲状腺功能转归影响因素分析
2020-10-26全紫薇王小菊
全紫薇 蔺 莉 龙 燕 王小菊 崔 鑫 金 华
CorrelationAnalysisofInfluencingFactorsofPostpartumThyroidFunctioninWomenwithAbnormalThyroidFunctionDuringPregnancy.QuanZiwei,LinLi,LongYan,etal.DepartmentofObstetricsandGynecology,BeijingFriendshipHospital,CapitalMedicalUniversity,Beijing100050,China
AbstractObjectiveTo analyze the related factors of postpartum thyroid function of the long-term outcome of postpartum thyroid function in women with abnormal thyroid function during pregnancy.MethodsTotally 870 pregnant women who underwent prenatal examination and delivery in the Department of Obstetrics and Gynecology of Beijing Friendship Hospital Affiliated to Capital Medical University from January 2015 to December 2017 were enrolled in the study. It was divided into subclinical hypothyroidism, hypothyroxinemia, and thyroid of pregnancy diagnosis. The autoantibody was positive, and 870 cases were included in the study. All the pregnant women were followed up for 42 days, 3 months, half a year, 1 years, and 2 years after delivery. Among them, pregnant women with subclinical hypothyroidism were divided into TPOAb positive group and TPOAb negative group according to TPOAb condition. All patients with subclinical subclinical hypothyroidism and TPOAb positive group were treated with levothyroxine sodium tablets. According to their continuous treatment time, the patients were divided into continuous treatment 0-6 months group and continuous treatment >6 months group, and the postpartum thyroid related diseases were observed. The difference in the incidence of disease.ResultsThe related factors influencing the postpartum thyroid function outcome: single factorLogisticregression analysis influence pregnancy SCH+TPOAb factors of postpartum thyroid function in patients with positive outcomes for TPOAb drop degree, postpartum drug intervention and thyroid iodine taken rate. TPOAb titer and thyroidic iodine rate were the factors that affected the postpartum thyroid function in patients with low T4 and TPOAb positive group. The factors that affect the postpartum thyroid function in patients with pure thyroid autoantibodies are TPOAb titer and the diagnosis of gestational weeks. MultiariableLogisticregression analysis showed that degree of TPOAb drops (> 1000U/ml) was SCH+TPOAb positive during pregnancy, low T4 concentration, pure thyroid autoantibody positive group of thyroid dysfunction occurred postpartum independent risk factors. Postpartum drug intervention was an independent protective factor for hypothyroidism in subclinical hypothyroidism.ConclusionMerger of SCH TPOAb positive patients during pregnancy, postpartum treatment duration thyroid dysfunction incidence was significantly lower than those in 6 months after medication time 0 to 6 months after treatment, the length of time affect thyroid function outcome. Pregnancy SCH and low T4 concentration combined TPOAb positive patients and pure in patients with thyroid autoantibodies positive TPOAb drop degree high and low are independent risk factors of postpartum thyroid function outcome. The postpartum continuous treatment is an independent protective factor affecting the postpartum thyroid function after the subclinical thyroidectomy combined with TPOAb positive patients.
KeywordsSubclinical hypothyroidism during pregnancy; Hypothyroxinemia; Thyroid catalase; Thyroglobulin antibody; Drug intervention
甲状腺疾病是育龄期女性常见的内分泌疾病。妊娠期甲状腺疾病主要包括临床甲状腺功能减退症(简称临床甲减)、临床甲状腺功能亢进症(简称临床甲亢)、亚临床甲状腺功能减退症 (简称亚临床甲减,subclinical hypothyroidism,SCH)、低甲状腺素血症(简称低T4血症)、单纯甲状腺自身抗体阳性[包括甲状腺过氧化物酶抗体(thyroid preoxidase antibody,TPOAb)阳性[3]、甲状腺球蛋白抗体(thyroxine binding globulin antibody,TGAb)阳性][1,2]。本研究旨在分析妊娠期甲状腺功能减退女性产后甲状腺功能转归的相关影响因素。
资料与方法
1.资料来源:选择2012年1月~2017年12月在首都医科大学附属北京友谊医院产科门诊建档并定期产检的患者,早期B超检查证实为单活胎,研究对象需满足下列条件:①孕前无高血压、糖尿病、内分泌疾病、血栓栓塞病史,以及严重的胃肠道、心肺及肝脏疾病等慢性病;②否认甲状腺疾病及自身免疫性疾病,如1型糖尿病、系统性红斑狼疮等;③排除孕前即患有甲状腺疾病及自身免疫性疾病的患者[4];④分别于妊娠8周、妊娠24~28周、妊娠37周甲状腺功能进行甲状腺功能筛查,根据笔者医院制定的妊娠期特异的甲状腺功能参考范围,纳入研究对象870例[5]。
2.主要仪器、试剂和治疗药物:化学发光免疫分析法血清促甲状腺激素(TSH)、游离T4(FT4)、游离T3、总T4、总T3及摄碘率测定试剂盒购自美国贝克曼库尔特公司。甲状腺过氧化物酶抗体(TPOAb)试剂盒及仪器购自德国西门子公司。全自动化学发光法免疫分析仪DXI800购自美国贝克曼库尔特公司。PVC反应管购自美国贝克曼库尔特公司。B100A型医用离心机购自中国白杨公司。左旋甲状腺素钠片(商品名:优甲乐,规格:100μg),由中国北京默克药业有限公司生产。
3.研究方法:采用前瞻性队列研究方法,对妊娠期诊断为临床甲减、亚临床甲减、低T4血症、甲状腺自身抗体阳性的患者,分别于产后42天、产后3个月、产后6个月、产后1年、产后2年,进行5次随访,随访内容包括甲状腺功能检测和问卷调查[6]。
4.分组:按照笔者医院制定的妊娠期甲状腺功能特异参考标准,将妊娠期诊断的临床甲减、亚临床甲减、低T4血症、单纯甲状腺自身抗体阳性(TPOAb阳性、TGAb阳性)患者,分为临床甲减组、亚临床甲减组、低T4血症组、单纯甲状腺自身抗体阳性组[7]。
5.妊娠期甲状腺功能减退诊断标准: (1)临床甲减:血清TSH达到特异参考值的上限(97.5th)且血清FT4<妊娠特异参考值的下限(2.5th),或TSH>10mIU/L,不论血清FT4是否<妊娠特异参考值的下限(2.5th)[8]。(2)亚临床甲减:血清TSH>妊娠特异参考值的上限(97.5th)但<10mIU/L,血清FT4在正常范围,即2.5th~97.5th[9]。(3)低T4血症:血清TSH在妊娠特异参考值正常范围内(2.5th~97.5th),血清FT4<妊娠特异参考值的下限(2.5th)[10]。(4) TPOAb阳性:血清TPOAb>60mIU/L[11]。(5)TGAb阳性:血清TGAb>4U/ml。根据我国2012年《妊娠及产后甲状腺疾病诊治指南》的推荐条款显示,我国国民的血清水平较世界其他国家显著升高,近年来我国各地研究者报告的妊娠女性参考值,证明我国妊娠期女性的血清值也显著高于国外报告,所以美国甲状腺学会提出的TSH>2.5mIU的诊断标准无法在我国实行。如果采纳TSH>2.5mIU的标准,我国妊娠期女性亚临床甲减的发生率将高达27.8%。而采取本地区特异的参考值,亚临床甲减的发生率为4.0%。笔者主张继续坚持我国指南提出的诊断标准,采用本地区特异的妊娠期参考值,没有条件获得妊娠特异性参考值的医院,可以采用我国《指南》提供的参考值[11]。张晓璐等[12]建立了笔者医院妊娠期特异甲状腺功能参考范围,以中位数(Median)、2.5%可信区间(2.5th)及97.5%可信区间(97.5th)表示生物参考区间(参考值)(表1)。

表1 妊娠期FT4及TSH特异参考范围
6.产后甲状腺功能减退诊断标准:产后亚临床甲减,低T4血症,单纯甲状腺自身抗体阳性诊断标准采用(第8版)《内科学》教科书诊断标准,检验科应用化学发光免疫分析法,测定甲状腺功能相关指标[14,15]。TSH正常范围为0.51~4.85mIU/L,FT4 0.71~1.2ng/dl, FT3 2.36~3.7pg/ml,TT4 71.47~130.36ng/dl,TT3 73.45~156.93ng/dl,TU 35%~45%,TPOAb 0~60mIU/L,TGAb>4U/ml[16]。各指标的批间变异和批内变异均<6%[17]。
7.标本采集:产后42天、产后3个月、产后6个月、产后1年、产后2年,清晨空腹抽取静脉血4ml,分离血清,置-20℃保存待测。
8.甲状腺功能减退药物干预方法:根据我国2012年《妊娠及产后甲状腺疾病诊治指南》推荐条款,对妊娠期亚临床甲减合并TPOAb阳性组的患者,产后继续予药物干预,治疗药物首选左旋甲状腺素钠片,产后左旋甲状腺素钠片用量一般应该比孕期减少1/3左右,治疗目标和监测频度与临床甲减相同。产后亚临床甲减合并自身甲状腺免疫抗体减退患者全部给予左旋甲状腺素钠片治疗;亚临床甲减、低T4血症和单纯自身甲状腺免疫抗体减退患者全部给予观察[18]。
9.问卷调查:采用统一调查表,调查内容包括生活习惯、一般健康状况与疾病史、家族史、身高及体重、家庭居住环境、文化水平、职业、饮食习惯、教育水平、个人嗜好、食用碘盐情况、月经及生育史等。

结 果
1.产后随访情况:对入组的亚临床甲减447例、低T4血症140例、单纯甲状腺自身抗体阳性283例进行产后为期两年的随访,定期复查甲状腺功能、填写调查问卷,产后两年随访率分别为80.31%(359/447)、76.43%(107/140)、74.63%(189/283),详见表2。随访至产后2年,按照非孕期甲状腺疾病的诊断标准,统计亚临床甲减、低T4血症、单纯甲状腺自身抗体阳性患者产后患甲减、亚临床甲减、甲亢等甲状腺功能异常疾病的患病人数及发生率,其产后2年发生率分别为3.62%(13/447)、7.48%(8/140)、6.34%(6.34/283),详见表3。为排除影响产后甲状腺功能转归的混杂因素,对入组患者于产后42天、产后3个月、产后半年、产后1年、产后2年定期进行问卷调查。进行Logistic回归分析。因变量为产后甲状腺功能转归,自变量为年龄、产后体重指数、流产次数、分娩次数、诊断孕周、TPOAb效价、甲状腺摄碘率(TU)、家族糖尿病史、家族高血压病史、产后药物干预、食用碘盐等变量,为自变量赋值。

表2 各类妊娠期甲状腺功能减退产后随访率[n(%)]

表3 各类妊娠期甲状腺功能减退产后转归[n(%)]
2.单因素Logistic回归分析:对上述产后甲状腺功能转归情况,利用Logistic回归单因素分析,所得的P值结果见表4。诊断孕周和TPOAb效价是甲状腺自身抗体阳性组患者产后出现甲功减退的影响因素,而亚临床甲减组的影响因素为TPOAb效价、甲状腺摄碘率和产后药物干预,低T4血症组的影响因素为TPOAb效价和甲状腺摄碘率。
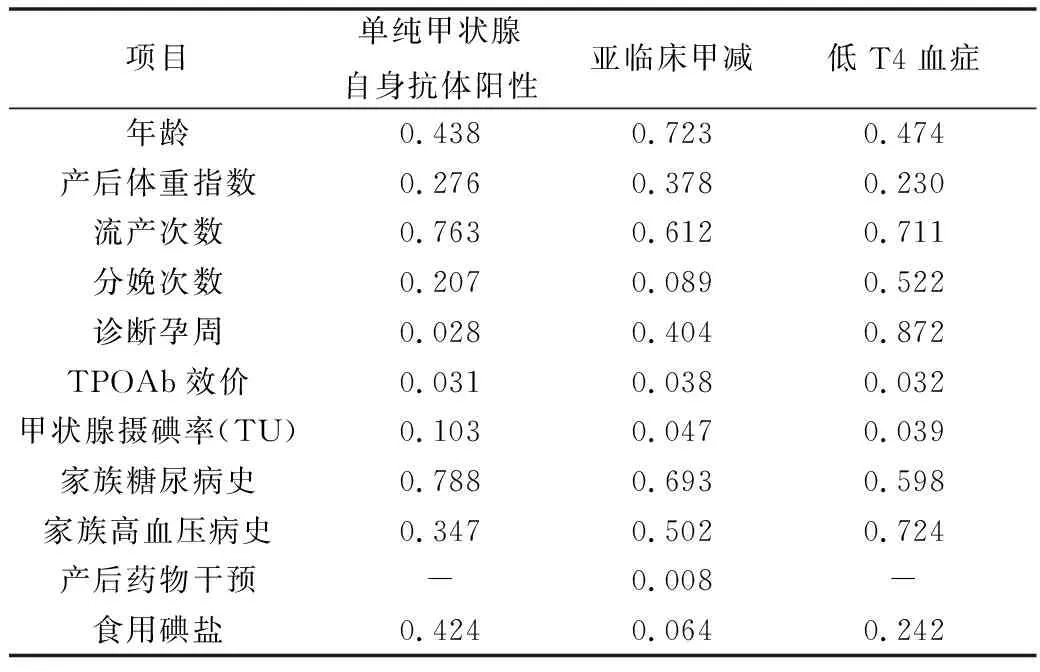
表4 各组患者产后出现甲功减退的单因素分析
3.单纯甲状腺自身抗体阳性组患者妊娠期甲状腺功能资料比较:将表4中所得差异有统计学意义的影响因素进行多因素Logistic回归分析,TPOAb效价是单纯甲状腺自身抗体阳性患者产后出现甲功减退的独立高危因素,详见表5。

表5 单纯TPOAb阳性及单纯TPOAb阴性组患者产后出现甲功减退的多因素分析
4.低T4血症患者产后甲状腺功能转归的多因素分析:将表4中所得差异有统计学意义的影响因素进行多因素Logistic回归分析,TPOAb效价(>1000U/ml)为低T4血症患者产后出现甲功减退的独立高危因素,详见表6。

表6 低T4血症患者产后出现甲功减退的多因素分析
5.亚临床甲减患者分娩后甲状腺功能转归的多因素分析:将表4中所得差异有统计学意义的影响因素进行多因素Logistic回归分析,TPOAb效价(>1000U/ml)是甲减患者产后出现甲功减退的独立高危因素,产后药物干预是亚临床甲减患者产后出现甲功减退的独立保护因素,详见表7。

表7 亚临床甲减患者产后出现甲功异常的多因素分析
讨 论
妊娠期生理状态的改变,可引起甲状腺功能的变化。这种变化主要表现为随着孕周的增加,血清FT3、FT4水平逐渐降低,而TSH水平逐渐增高。产生这种变化通常和以下因素有关:①人绒毛膜促性腺激素(hCG);②循环中雌激素介导的甲状腺结合球蛋白(TBG)的浓度增加;③碘化甲腺原氨酸脱碘酶(脱碘酶)活性的改变;④母体基础代谢率的变化。hCG 水平在孕8~10 周后明显增高,其α亚单位氨基酸序列和TSH 的α亚单位一致,使hCG 具有TSH 样活性,促进甲状腺激素分泌。血清甲状腺激素水平的上升,可反馈抑制TSH 分泌,故妊娠早期TSH 水平较低,而到了妊娠中晚期,hCG作用的减弱,血清中TSH 增加。妊娠期间雌激素水平逐渐上升,使肝脏对TBG 的灭活减少。TBG 在孕6 周后逐渐升高,妊娠中期达到高峰并维持至足月,故此时主要表现为TT3 和TT4 浓度的增加,而FT3、FT4 可正常或者轻度增加[19]。
本研究纳入2012年1月~2017年12月共分娩20142例,其中亚临床甲减447例、低T4血症140例、单纯甲状腺自身抗体阳性(包括TPOAb阳性、TGAb阳性及TPOAb与TGAb均阳性)283例,发生率分别为2.22%(447/20142)、0.70%(140/20142)、1.41%(283/20142)。447例亚临床甲减病例中,TPOAb阳性249例,发生率为55.70%(249/447),140例低T4血症中,TPOAb阳性81例,发生率为57.86%(81/140)。单纯甲状腺自身抗体阳性(包括TPOAb阳性、TGAb阳性及TPOAb和TGAb均阳性)1.41%,其中TPOAb阳性占53.71%、TGAb阳性占32.50%、TPOAb+TGAb阳性13.79%。随访妊娠期亚临床甲减、低T4血症、单纯甲状腺自身抗体阳性患者至产后2年,按照非孕期甲状腺疾病的诊断标准,妊娠期亚临床甲减合并TPOAb 阴性患者中甲状腺功能异常的发生率为4.11%;低T4血症患者中为7.48%;单纯甲状腺自身抗体阳性患者中甲状腺功能异常的发生率为6.34%。上述这些病例中无甲状腺疾病、其他相关疾病既往史或家族史,其妊娠期间甲状腺疾病诊断为本次筛查得出,若未经筛查将使这部分病例漏诊。
Green[20]通过大样本的队列研究发现,患永久性甲状腺功能减退症的妊娠期女性更易出现产后抑郁的不良情绪,而通过药物治疗将甲状腺功能控制于正常范围可有效改善产后抑郁等不良情况。本研究中患亚临床甲状腺功能减退合并自身阳性的患者中,按不同治疗持续时间分组,将亚临床甲减合并自身抗体阳性组患者分为持续治疗0~6个月组及持续治疗>6个月组,对持续治疗0~6个月组及持续治疗>6个月组产后发生率行t检验分析,差异有统计学意义(P<0.05),可见妊娠期亚临床甲减合并TPOAb阳性患者,产后持续治疗时间>6个月者甲状腺功能异常发生率显著低于产后用药时间0~6个月者,产后继续治疗时间的长短影响甲状腺功能的转归。根据多因素Logistic回归分析结果显示,TPOAb效价是亚临床甲减患者分娩后出现甲功异常的独立高危因素,药物干预是亚临床甲减患者分娩后出现甲状腺功能异常的独立保护因素,这提示对于亚临床甲减患者,产后药物干预可降低分娩后甲状腺功能出现异常的风险,且缩短治疗达标所用时间可降低其风险。
综上所述,在孕早期筛查甲状腺功能及自身抗体非常必要,产后给予积极治疗,对降低产后出现甲状腺疾病的发生率具有重要的临床价值。
