308个夫精人工授精周期临床妊娠率的影响因素分析
2020-09-28易晓榕张明忠赵敏刘春雷向玉华田卫华张凤凤郑建波谷琦琦李焱力田明月
易晓榕,张明忠,赵敏,刘春雷,向玉华,田卫华,张凤凤,郑建波,谷琦琦,李焱力,田明月
(恩施土家族苗族自治州中心医院,恩施 445000)
夫精人工授精(AIH)是将丈夫的精液通过非性交方式置入女性生殖道内,使精卵自然结合,达到妊娠目的而采取的一种辅助生殖技术。人工授精方法简便、成本较低,但周期妊娠率不高,且不同中心波动较大。为提高AIH临床妊娠率,本中心对188对夫妇的308个AIH周期的临床资料进行系统性回顾,从男方精液质量、女方基础临床资料等方面进行综合分析,探讨临床妊娠率的影响因素。
一、资料和方法
1.研究对象:收集2017年12月至2020年1月在恩施土家族苗族自治州中心医院生殖中心治疗的188对夫妇(308个AIH周期)的临床资料,所有周期均符合AIH适应证。
2.宫腔内人工授精(IUI):本中心均采用IUI,精子均来源于丈夫,术后常规黄体支持。女方月经规律或既往排卵正常者,自月经周期第8~10天监测排卵至卵泡成熟;若卵泡发育成熟障碍或发育不良或多次自然周期不能受孕,则根据患者不同情况选择合适的促排卵方案(HCG、HMG、氯米芬+HMG、来曲唑+HMG等药物诱导排卵)。AIH术后14 d查血β-HCG,阳性者术后35 d超声检查示妊娠囊者诊断为临床妊娠。
3.分组:根据男方精液质量、女方基础临床状况分组。(1)根据男性精子活力指标[1]前向运动精子(PR)不同分为PR<32%组和PR≥32%组;(2)根据男方精子正常形态[1]分为≤4%组和>4%组;(3)按照不同精液处理方法分为密度梯度法组和上游法组;(4)按照女方年龄分为<30岁组和≥30岁组;(5)根据女方促排卵方式不同分为自然周期组和药物促排卵组;(6)按照不孕年限分为≤4年组和>4年组;(7)按照治疗周期数不同分为1周期组、2周期组、3周期组和≥4周期组;(8)按照IUI当日子宫内膜厚度不同分为<8 mm组、8~10 mm组和>10 mm组;(9)根据IUI当日子宫内膜类型分为A型组和非A型组;(10)根据体重指数(BMI)不同分为偏瘦组(<18.5 kg/m2)、正常体重组(18.5~24.9 kg/m2)、超重组(>24.9 kg/m2);(11)根据优势卵泡数不同分为1个组、2个组和≥3个组。
4.统计学处理方法:采用SPSS 21.0进行数据的统计分析。对样本数据进行加权后,采用χ2检验进行组间率的比较;P<0.05为差异有统计学意义。
二、结果
1.男方精液参数及处理方法对AIH临床妊娠率的影响:PR<32%组的临床妊娠率略低于PR≥32%组;精子正常形态≤4%组中无人妊娠,>4%组的临床妊娠率为10.96%;上游法组的临床妊娠率略高于密度梯度法组;但不同精子活力、正常形态率以及不同精液处理方法各组间的临床妊娠率比较均无统计学差异(P>0.05)(表1)。
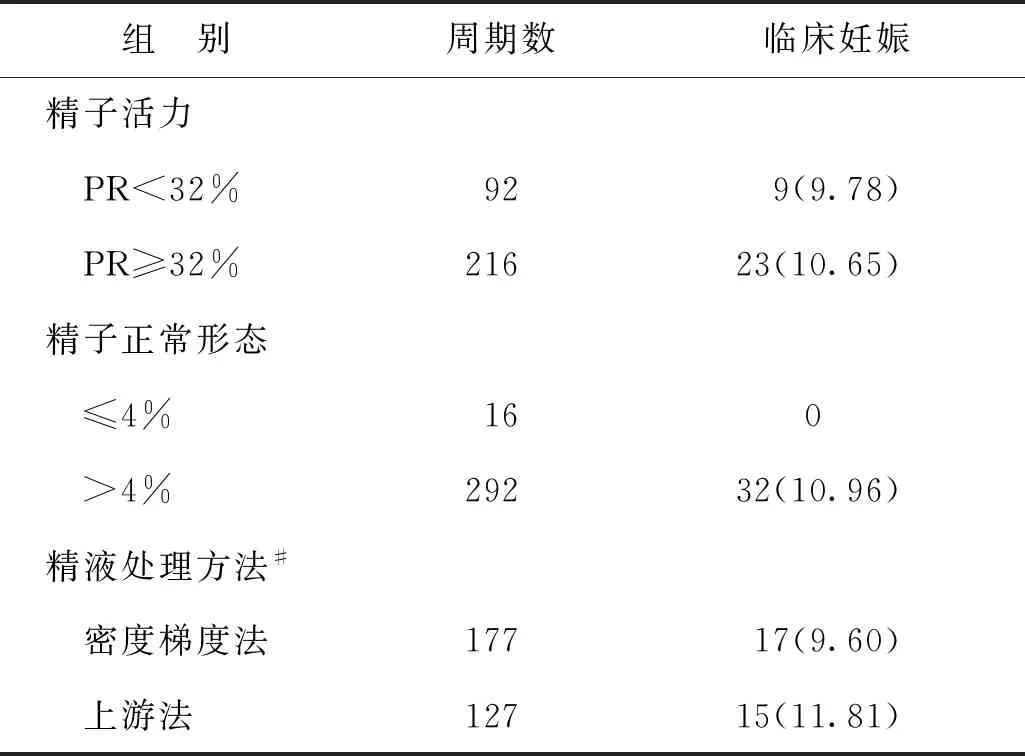
表1 男方不同精子活力、形态及精液处理方法的临床妊娠率比较[n(%)]
2.女性基础资料对AIH临床妊娠率的影响:女方年龄<30岁组与≥30岁组的临床妊娠率大致相当;不孕年限≤4年组的临床妊娠率稍高于>4年组;超重组的临床妊娠率略高于正常体重组和偏瘦组;子宫内膜厚度>10 mm组的临床妊娠率略低于<8 mm组和8~10 mm组;非A型子宫内膜组的临床妊娠率略高于A型子宫内膜。但女方不同基础资料分组间的临床妊娠率比较均无统计学差异(P>0.05)(表2)。
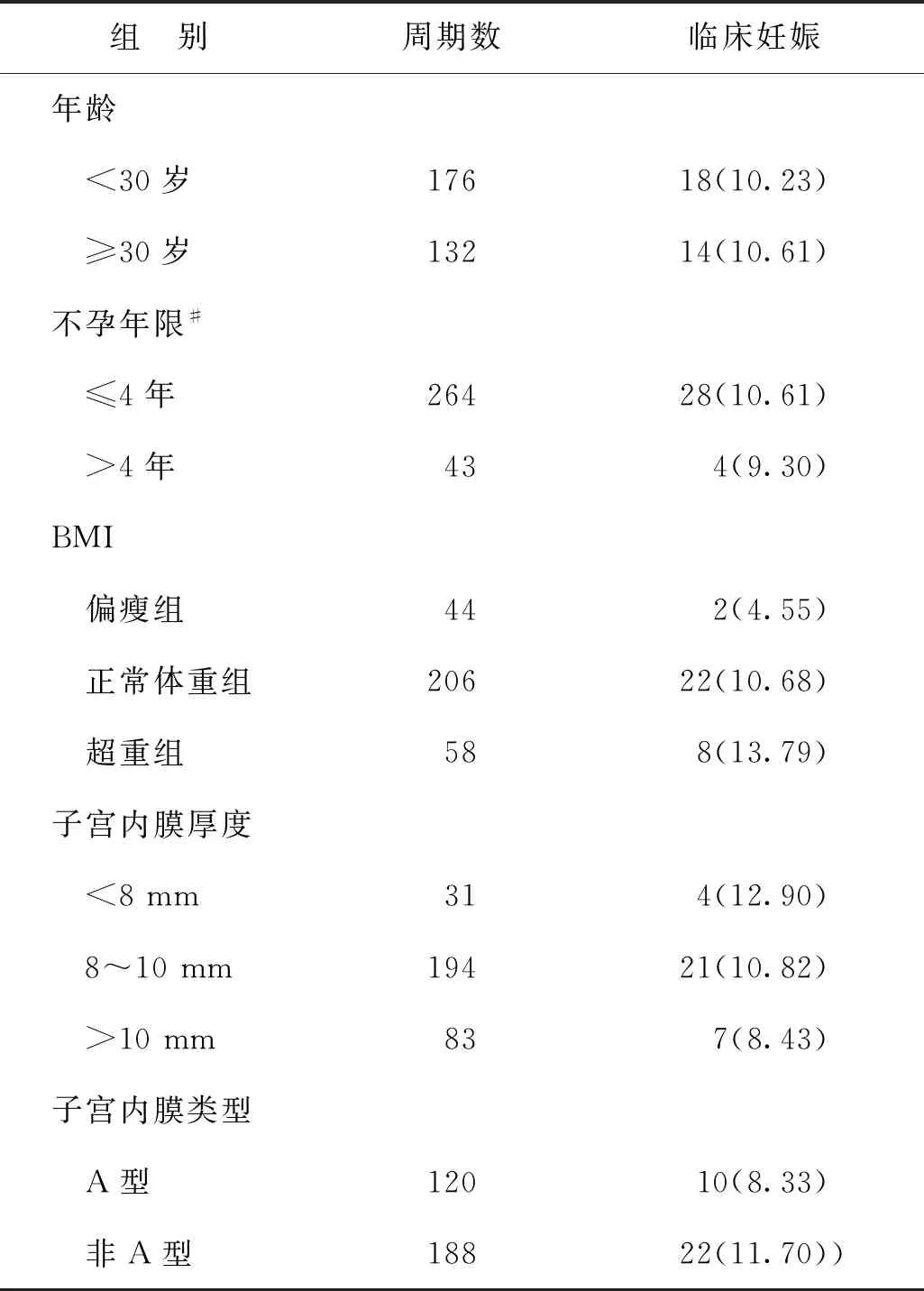
表2 不同女方基础资料的临床妊娠率比较[n(%)]
3.不同治疗方案和优势卵泡数对AIH临床妊娠率的影响:自然周期组的临床妊娠率略低于药物促排卵组,但尚无统计学差异(P>0.05);不同治疗周期数组别中,1周期组的临床妊娠率最高,显著高于其他周期数组(P<0.05);≥3个优势卵泡组的临床妊娠率显著高于其它两组(P<0.05)(表3)。
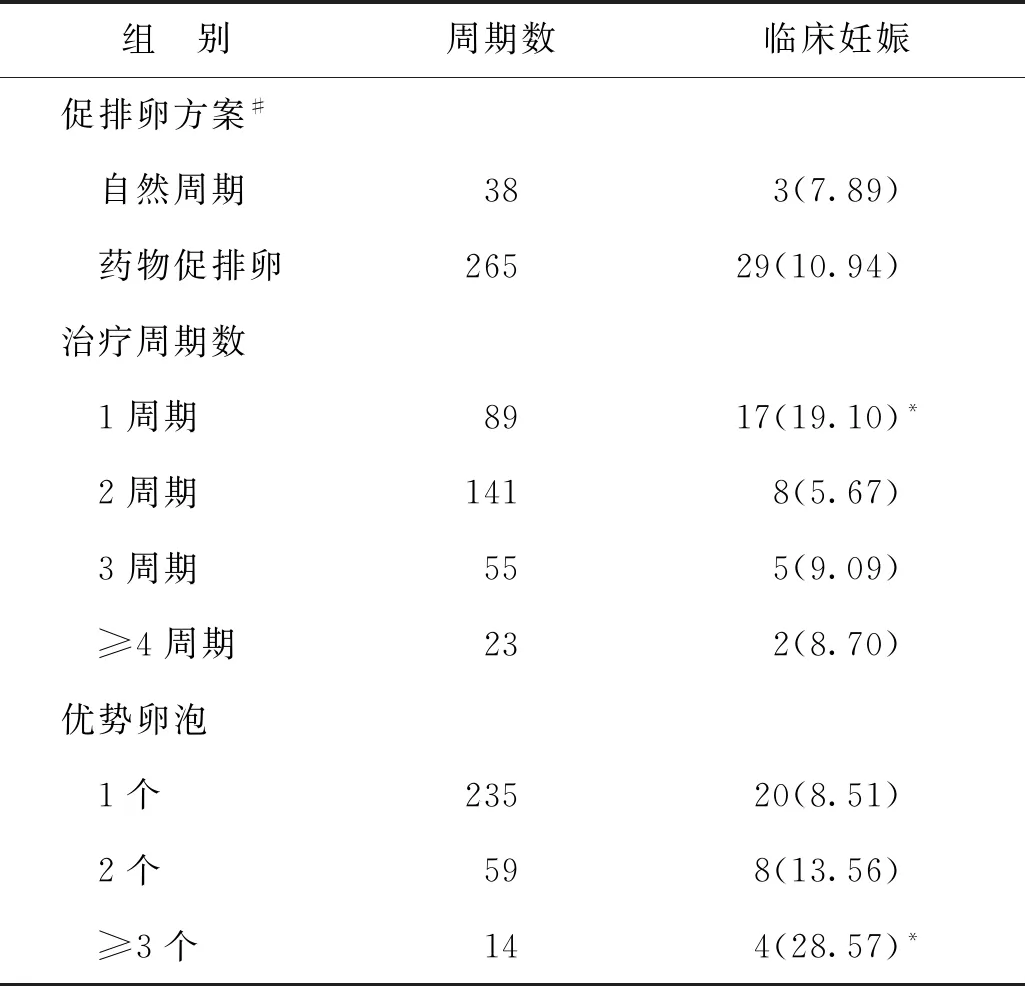
表3 不同治疗方案和优势卵泡数的临床妊娠率比较[n(%)]
三、讨论
IUI治疗方法简单、经济,患者易于接受,但其成功率只有5.9%~23.1%[2]。影响AIH成功率的因素很多,男性精液质量下降、女性年龄较大等因素都有可能是不育的重要原因。
在本研究中,男性精液质量(形态、活力)及精液处理方式对于AIH临床妊娠率的影响并不明显,与既往的文献结果[3-4]类似。然而,胚胎形成之初是精卵的结合,精子对于胚胎的形成具有重要意义。受限于本研究的样本量以及分组方案,AIH中男性精液质量对于临床妊娠率的确切影响需要更多地积累资料证实。
到目前为止,关于女性IUI治疗妊娠率的研究,大多数文献提示年龄和不孕年限是重要的影响因素[5-6],女性年龄越大、不孕年限越长,AIH的临床妊娠率越低,自然流产率越高[2]。随着年龄的增长,卵巢储备、卵细胞质量会逐渐下降。李艳梅等[7]对1 855个周期进行分析研究,发现女性年龄小于30岁组的临床妊娠率最高,30岁以后的临床妊娠率逐渐下降,40岁以后下降速度更快。而本研究中,不同的患者年龄、不孕年限间的临床妊娠率并无显著性差异,与既往部分文献的结果[8-9]相似。但本研究因样本量较少,只是粗略地将女方年龄以30岁为界分组,若更高龄患者的占比不大,有可能不足以影响到最终的结局。虽然本研究中不孕年限并未对AIH临床妊娠率产生显著的影响,但是人工授精并不适用于那些不孕年限较长的患者,随着不孕年限的增加,与不孕相关的并发症可能逐渐增多及加重,故建议及早更换治疗方案。
本研究中女方BMI对于AIH临床妊娠率并无显著影响,甚至超重组的临床妊娠率在数据上有最高的趋势。但大量文献表明,对于≤35岁女性,BMI与临床妊娠率有关[10],且正常体重组的临床妊娠率最高。如果有足量的样本,或许综合年龄和BMI分层分析会得出不同的结论。无论如何,对于超重或肥胖女性,减重总是有益的。
胚胎着床除了需要健康的胚胎之外,还需有一个良好的子宫内膜环境,胚胎与子宫内膜相互作用,完成定位、黏附并侵入内膜基质才能成功着床[11]。有研究表明随着子宫内膜厚度的增加,IVF的妊娠率也随之增加[12]。本研究中各内膜厚度/分型间的临床妊娠率并无统计学差异,可能的解释或许是所纳入的病例内膜厚度均在可适于胚胎植入的范围,以及受到样本量较小的限制。后续需要更大样本量的研究加以探讨。
Dickey等[13]用15年的时间分析了3 381个IUI周期的妊娠成功率,发现治疗1、2、3、4个周期的临床妊娠率分别为10.0%、19.5%、28.4%和37.0%,在4个治疗周期前,临床妊娠率会随着治疗周期次数的增加而有所提升,而第5~6个周期的妊娠率减至2.8%,第6个周期后的妊娠率几乎为0%。李艳梅等[7]对1 855个治疗周期进行分析,发现1个治疗周期的临床妊娠率最高,随着治疗周期数的增加临床妊娠率逐渐降低。本研究结果亦显示,治疗1个周期的临床妊娠率最高,第2个治疗周期临床妊娠率相对最低,与文献报道[7,13-14]略有不同,可能亦是样本量太小的缘故。但总体来说,随着治疗周期数的增加,AIH的临床妊娠率是随之降低的。故增加治疗周期数并不能相应地增加AIH的临床妊娠率,在第2个周期时的临床妊娠率就已经很低了,故患者应及早寻求其它治疗方案。
本研究中药物促排卵组的妊娠成功率略高于自然周期组,但差异无统计学意义,与李艳梅等[7]的研究结论类似。但也有研究显示,促排卵周期的临床妊娠率显著高于自然周期[15-16]。随着优势卵泡的增加临床妊娠率可能随之上升,本研究也显示了这样的趋势,但过多的优势卵泡并非绝对有益于临床妊娠率[16],促排卵引起的多个卵泡发育,可能带来更高的胚胎种植率,同时也可能导致卵巢过度刺激综合征(OHSS)和多胎妊娠的风险。至于是否需要采用促排卵药物更多地促进排卵以改善AIH临床妊娠率,仍需进一步观察研究。
综上,本研究提示,治疗周期数和优势卵泡数是影响AIH临床妊娠率的主要因素;多次AIH周期并不能提高临床妊娠率。临床医生需结合实际情况给予适合患者的治疗建议。本研究样本量少,部分资料缺失,导致分组时部分组别样本量偏少;同时,受限于样本量较少,分组标准可能存在局限性,这些均可能对最终的结果与结果解读带来一定程度的影响。
